Симптомы и лечение шейного миозита
Многие годы пытаетесь вылечить СУСТАВЫ?
Глава Института лечения суставов: «Вы будете поражены, насколько просто можно вылечить суставы принимая каждый день…
Читать далее »
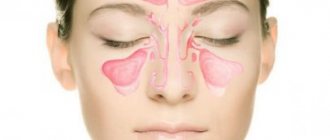
Термином миозит обозначается поражение разных групп мышц под влиянием самых разнообразных негативно воздействующих внешних или внутренних факторов.
Миозит скелетных мышц в шейном отделе может развиться практически у любого человека, спровоцировать заболевание могут условия работы или спортивные тренировки.
Шейный миозит возникает и по ряду других причин, лечение недуга зависит от провоцирующего патологию фактора. Заболевание при отсутствии эффективного курса лечения в острую фазу быстро переходит в хроническую форму с разными по продолжительности и интенсивности симптомов периодами обострения.
Причины нарушений в скелетной мускулатуре
Миозит шейных мышц развивается довольно быстро, первые признаки болезни фиксируются уже спустя три — четыре часа после негативного воздействия. Выяснено, что привести к поражению скелетной мускулатуры может большая группа заболеваний, травм, токсических поражений.
- Инфекции – миозит нередко развивается после перенесенного ОРВИ, тонзиллита, ангины, на фоне хронического ревматизма. Постинфекционный миозит возникает вследствие дисбаланса иммунной системы.
- Профессиональная деятельность – пациентами невролога с заболеванием миозит часто становятся операторы компьютеров, скрипачи, пианисты, то есть люди, которые проводят несколько часов в день в крайне неудобной позе.
- Травмы – прямые удары по шейному отделу, ушибы и переломы верхних конечностей, СГМ.
- Часто миозит шеи возникает после длительно действующих психоэмоциональных стрессов.
- Переохлаждение, влияние сквозняков.
- Паразитарные инфекции. Заражение различными гельминтами приводит к общей интоксикации и к аллергиям, от которых страдают не только органы, но и мышцы.
- Суставные заболевания – остеохондрозы, грыжи межпозвоночных дисков. При данных недугах человек стремится обеспечить такую позу тела, при которой менее выражена боль. При этом скелетные мышцы длительно находятся в анатомически неправильном положении, возникает их растягивание и поражение.
- Токсические воздействия, возникающие из-за нарушения обмена веществ при хронической подагре, диабете, общих отравления организма различными веществами. К миозитам приводит кокаиновая зависимость и алкоголизм. Кратковременные миозиты могут развиваться при приеме определенных групп препаратов.
- Часто причиной острого миозита становится совокупность сразу нескольких провоцирующих факторов, например переохлаждения и вирусной инфекции. У молодых людей и подростков боли в мышцах возникают после усиленных тренировок, эмоциональных перенапряжений, в период сдачи экзаменов.
Классификация болезни
В медицине используются несколько классификаций миозитов. Самое основное подразделение — по месту поражения мышц. Выделяют шейный, поясничный, грудной, редко возникает ягодичный миозит. Врачами используется и классификация миозита по провоцирующей причине:
- Гнойный миозит относится к самым тяжелым, вызывают его различные виды бактерий, в основном стафилококки и стрептококки. Данная форма развивается при проникновении возбудителя инфекции в открытую рану, это может случиться при оперативных вмешательствах на шее или при различных травмах. Гнойный миозит может привести к весьма грозным осложнениям – флегмонам, абсцессам, поэтому для его лечения подбирается эффективная антибактериальная терапия.
- Инфекционный миозит развивается во время или после гриппа, ОРВИ, красной волчанки, ревматизма. Инфекционное негнойное поражение отличается меньшей тяжестью симптоматики по сравнению с гнойным миозитом.
- Нейромиозит – форма миозита, при которой поражаются не только шейные мышцы, но и периферические волокна нервов. Нейромиозит часто протекает хронически, что приводит к возникновению дистрофических изменений в мускулатуре. Возникновение поражения нервов и мышц возникает при одновременном влиянии значительного физического перенапряжения и действия холодных температур или сквозняков.
- Болезнь Мюнхмейера или оссифицирующий миозит характеризуется появлением очагов большого количества кальция в скелетных мышцах. Этиология до конца не выяснена, заболевание нередко определяется как врожденное, бывает, что очаги окостенения возникают после травм.
- Полимиозит – одновременное поражение нескольких групп мышц. Обычно данная форма развивается при аутоиммунных заболеваниях, для недуга характерна не только боль, но и нарастающая слабость в мышцах, в дальнейшем развивается атрофия. Если заболевание выявлено у ребенка, то нужно обследовать легкие, сердце – в этих органах также наблюдаются патологические процессы. Пациент мужского пола после 40 лет с диагнозом миозит часто страдает от опухолей внутренних органов. Полимиозит – одна из самых тяжелых форм повреждения мышц.
- Дерматомиозит охватывает несколько систем – мышцы, кожу, внутренние органы. Данный тип миозита чаще всего выявляется у молодых женщин, способствовать заболеванию могут гормональные нарушения, наследственная предрасположенность. Кожная симптоматика определяется появлением мелкоточечных высыпаний, отеком век и губ. Все симптомы могут возникнуть как стремительно, так и нарастать постепенно за несколько дней.
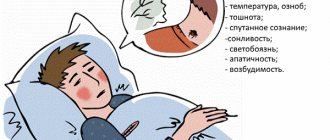
Симптоматика, которая характерна для заболевания
Острый миозит развивается только спустя пару часов, в редких случаях дней после воздействия неблагоприятного фактора, этим он отличается от остеохондрозов и радикулитов, при которых резкая боль может возникать в момент наивысшей физической нагрузки. Шейный миозит имеет характерные симптомы:
- Интенсивные и нарастающие боли. Болезненность усиливается при совершении движений и в момент их пальпации. Ощутимая боль наблюдается на всей руке до фаланг пальцев.
- Мышцы шеи наряжены, ограничены привычные движения в суставах.
- Над пораженными мышцами выявляется припухлость.
- При гнойном миозите кожа краснеет, повышается местная и общая температура.
- Возможно появление лихорадки.
- При миозите шеи возникает головная боль, фиксируемая в затылке, висках. Напряжены жевательные мышцы, иногда до такой степени, что пациент не может совершать движение челюстями.
- При хроническом миозите развивается атрофия, боли усиливаются ночью, при перемене погодных условий.
- Паразитарный миозит приводит к возникновению болей в грудной клетке, конечностях, болезненности языка.
При легкой симптоматике болезнь может пройти самостоятельно через несколько дней. Но под влиянием переохлаждений, смены погоды, стрессов болезнь снова проявится всеми острыми признаками.
Диагностические методики для выявления признаков болезни
Диагноз выставляется на основании всех жалоб от пациента, сбора анамнеза, пальпации и внешнего осмотра шейного отдела. Специфическая клиника уже заставляет заподозрить миозит.
При подозрении на гнойный миозит необходимо выявить возбудитель болезни путем бак посева. При нейромиозитах проводится электромиография – процедура, направленная на выявление поражения волокон нервов.
При полимиозитах необходимо провести всестороннее обследование с обязательным прохождением ЭКГ. Миозит требует и дифференциальной диагностики с заболеваниями со сходной симптоматикой – остеохондрозами, грыжами. Для этого проводится рентгенография, МРТ.
Варианты лечения болезни
Как и чем именно лечить миозит шейных мышц зависит от выясненной причины. Все лечение должно быть комплексным с включением в схему терапии медикаментов, массажа, диет, специальных упражнений. Полное выздоровление достигается только при сочетании всех рекомендованных врачом процедур.
- Медикаментозное лечение включает в себя курсовое применение нестероидных противовоспалительных фармацевтических препаратов и обезболивающих лекарств. Анальгетики назначаются на весь период боли, противовоспалительные лекарства до тех пор, пока воспаление полностью не пройдет. При паразитарной природе происхождения миозита необходимо использование антигельминтных средств в зависимости от выявленного возбудителя. Гнойный миозит требует вскрытие гнойника и использования высокоэффективных антибиотиков.
- Согревающие мази необходимы для разогревания мышц. Разогревание способствует улучшению кровообращения и частично ликвидируют боли. К ним относят мазь Ализартрон, Випрасал, Випратокс.
- – мануальная методика, направленная на расслабление мышц после их произвольного напряжения. Способам релаксации обучают специально обученные физиотерапевты, освоив технику занятий, пациент в дальнейшем упражнения может проводить самостоятельно.
- Лечение в тибетской медицине поражения мышц основывается на использовании иглоукалывания, разных способов массажа, мануальной терапии. Локальное воздействие необходимо для устранения напряжения мышц, возвращения их нормального анатомического положения. Курс процедур для каждого пациента подбирается строго индивидуально.
- Диета – при остром миозите рекомендуется соблюдать особое питание с исключением слишком соленых, острых и жареных блюд. Введение продуктов с клетчаткой способствует скорейшему выводу токсинов, необходимо и употреблять достаточное количество жидкости.
- ЛФК – использование комплекса физических упражнений многократно усиливает эффект от основной терапии. С помощью регулярных упражнений снимают напряжение, уменьшают болезненность и растягивают мышцы. Занятия подбираются врачом исходя из всех симптомов и патологий, выявленных у конкретного пациента.
Народная медицина в борьбе с заболеванием
Наряду с лечением шейного миозита лекарствами могут использоваться и народные способы восстановления подвижности в напряженных скелетных мышц.
«Бабушкины рецепты» частично снимают боль, предупреждают дальнейшее воспаление и позволяют снизить период использования медикаментов.
- Снимет боль при миозите компресс из листьев белокочанной капусты. Чистые листья необходимо обильно натереть хозяйственным мылом, обсыпать содой и приложить к шеи, закрепив шарфом. Оставить компресс можно и на ночь.
- Устраняет боль и спазм мышц лавровое масло, приобрести которое можно в аптеке. Несколько капель масла капают в литр теплой воды, смачивают в этой жидкости полотенце. Затем его отжимают, сворачивают в жгут и прикладывают к затылку. Масло лавра эффективно снимает боль в шее и голове.
- Противовоспалительным эффектом обладают листья лопуха. Шесть листьев растения необходимо обдать кипятком, сложить их стопкой и приложить к шее, зафиксировав шарфом.
Миозит шеи относится к достаточно серьезным заболеваниям со склонностью к хроническому течению. Успех лечения зависит не только от грамотности лечащего врача, но и от настойчивости пациента, который будет регулярно проводить все необходимые процедуры.
Тот самый запрещенный к показу выпуск, за который Эрнст уволил Малахова!
Суставы и хрящи вылечатся за 14 дней с помощью обычного…
Видео: Невролог рассказывает об основных причинах шейной боли
Симптомы неврита руки
Онемение руки
Симптомы заболевания напрямую зависят от степени и области повреждения. К общим признакам относятся:
- Утрата чувствительности. Пациенты часто жалуются на онемение и покалывание в верхних конечностях.
- Частичное снижение силы или паралич мышечной ткани. Может развиваться атрофия.
- Отечность кожных покровов.
- Посинение верхнего слоя эпидермиса.
- Истончение кожи и сухость.
- Появление язв на поверхности кожного покрова.
В случаях травмирования подмышечной впадины или верхней трети плеча для патологии характерны следующие симптомы:
- Частичная или полная утрата чувствительности.
- Отсутствие возможности двигать указательным и средним пальцами.
- Нарушение сгибательной и разгибательной функции.
- Невозможность разогнуть руку в области кисти.
При поражении средней трети плеча наблюдаются те же признаки. При этом сохраняются двигательная активность и чувствительность плеча. Отличительной особенностью является «падающая» кисть. Пациенту невозможно разогнуть пальцы в пястно-фаланговых суставах.
Основные симптомы невралгии и способы ее лечения
Невралгия чаще всего возникает у людей, чей иммунитет ослаблен. Заболевание считается более распространенным у людей пожилого возраста. Но случаи, когда за помощью к врачам обращаются молодые пациенты и жалуются на боль, распространяющуюся пояснично или концентрирующуюся в области лопаток, тоже часто встречаются в повседневной медицинской практике.
Дегенеративно-дистрофические изменения способны поражать различные участки позвоночника. Любой из видов заболеваний характеризуется болевыми симптомами. Как утверждают эксперты: невралгия шейного отдела за последние годы значительно помолодела. Связано это с тем, что молодежь долгое время пребывает в статической позе, работая за компьютерами. Причиной возникновения болезни является и нарушенный обмен веществ, тесно связанный с проблемой правильного рационального питания.
Кто в группе риска?
Невралгия обычно классифицируется исходя из того участка тела, где произошло поражение и нарушение функционирования нервов. Мало кто знает, что заболевание способны вызывать не только травмы и ушибы позвоночника, но и аллергия, которая напрямую связана с нарушенным обменом веществ. Не менее опасны для позвоночника инфекционные заболевания и переохлаждения, чье лечение не было осуществлено своевременно. Деградация мышечного корсета — одна из наиболее распространенных причин недуга, как и гиподинамия. Именно поэтому, прежде чем лечить заболевание, для медицинских специалистов первоочередной задачей является установление его причин.
В ряде случаев диагностика и лечение невралгии могут быть затруднены из-за болезней, протекающих параллельно с ней. Это заболевание позвоночника поражает людей, страдающих сахарным диабетом. У женщин риск начала невралгии значительно увеличивается во время менопаузы. У тех людей, у которых в организме нарушен обмен веществ, не усваиваются или не поступают в достаточном количестве витамины группы В, поэтому эти пациенты тоже находятся в группе риска.
Невралгия может начаться из-за сбоев в работе желудочно-кишечного тракта. Люди, злоупотребляющие алкоголем тоже подвержены этому риску. Как показывают медицинские исследования: невралгия прогрессирует у них значительно быстрее, захватывает большие по площади участки и лечение ее осуществляется значительно тяжелее.
Общие симптомы
У различных видов невралгий позвоночника есть частные и общие симптомы, главными из которых являются болевые ощущения. Боль концентрируется вдоль пораженного нерва шеи, поясницы и других отделов. Она необязательно бывает только жгучей и острой.
Человек вдоль позвоночника может ощущать тупую ноющую боль, при этом он думает что она является проявлением остеохондроза, а это будет абсолютно другое заболевание. Невралгию поясничного участка тоже нередко принимают за заболевание почек или мочеполовой системы. Именно поэтому, прежде чем начинать лечить почки, надо обязательно проверить состояние спины, которое может значительно ухудшиться по причине наличия инфекционных заболеваний мочеполовой системы.
Если у человека начались мышечные спазмы вдоль позвоночника, они могут быть одним из проявлений невралгии. Почему ее еще часто принимают за заболевания почек? Потому что в районе крестцового отдела и выше его области, может наблюдаться отек тканей. Невралгия значительно затрудняет двигательную активность человека, малейшее движение вызывает боль. Но борьба с недугом и полноценное его лечение невозможно без физической активности.
Невралгию достаточно легко определить самостоятельно по следующему ее симптому: при несильном надавливании на участки вдоль спины, например, в районе крестцового отдела, будут ощущаться дискомфорт и болезненность, которые отмечаются справа и слева от позвоночника.
Когда поражена шея
Если нарушено функционирование нервов в области шеи, невралгию часто принимают за мигрень и ошибочно могут начать ее лечение, так как симптоматическая картина у обоих недугов имеет значительную схожесть. Боли в таком случае не концентрируются только в области шеи. Болят затылок и голова, часто болевые симптомы наблюдаются в районе глаз. Когда поражены нервы шеи, любой ее поворот сопряжен с появлением дискомфортных ощущений боли. Такое же состояние вызывает и прикосновение к затылку. Невралгия не всегда может сопровождаться болью, в определенных случаях на нее укажет и онемение участков тела.
Нарушение функционирования нервов шеи часто сопровождается светобоязнью. Такую невралгию часто путают и с шейным остеохондрозом, чье лечение может протекать значительно тяжелее, если он сопровождается заболеванием нервов. Люди, страдающие обоими заболеваниями, часто жалуются на общую слабость и головокружение. Недуг шеи способен быть причиной различных состояний. К ним относят:
- обмороки;
- тошноту;
- рвоту.
Состояние пациентов может ухудшаться во время физической активности или долгого пребывания шеи в статической позе. Это состояние обусловлено тем, что заболевание поражает не только участок шеи, но и затылочные нервы, чье состояние тесно взаимосвязано с ними.
Если болит спина
Когда болевые симптомы распространяются пояснично, это свидетельствует о нарушении функционирования нервов на другом участке спины. Если есть поражение крестцового участка, боли будут отличаться непостоянством. Они будут то появляться, то исчезать. Как и при заболевании шеи, люди во время них часто испытывают головокружения и тошноту.
При нажатии на пораженный участок спины, симптомы будут сразу же заметны. При поражении поясницы или шеи будет наблюдаться еще один общий симптом — спазмы в мышцах. Функционирование мышечных тканей при невралгии тоже значительно изменяется. При ней может происходить визуально заметное непроизвольное сокращение мышц, которое отмечается пояснично.
Повышенное потоотделение будет возникать на пораженном участке крестцового отдела. Помимо отеков, может появиться излишнее покраснение или бледность кожи. Вполне вероятно, что так о себе заявляет невралгия. Если вовремя не начать ее лечение, не заботиться о защите нижней части спины от переохлаждений, то заболевание крестцового отдела превратится в неврит. Чем это грозит?
Сама по себе невралгия не считается опасным заболеванием, но это не касается осложнений, которые она несет с собой. Если неврит прогрессирует в районе крестцового отдела, он способен привести к параличу спины. Не менее тяжелым осложнением считается, когда прогрессирует невралгия седалищного нерва.
Как бороться с недугом?
Если начались боли в области головы, крестцового или шейного отделов, надо сразу же обратиться к врачу. Существуют различные виды диагностики, которая способна определить заболевание нервов. Если боли ощущаются пояснично, то обязательно надо проверить состояние почек и спины. Для диагностики применяются:
- компьютерная диагностика;
- ультразвуковое исследование;
- рентген;
- магнитно-резонансная томография.
Они быстро помогут установить правильный диагноз, если нервы спины поражены пояснично. Есть смысл пройти исследование спинного мозга, потому что, если боли ощущаются пояснично, то может быть поражен именно он. Лечение невралгии во многом определяет не только стадия заболевания, но и сопутствующие ему заболевания.
Когда болезнь распространяется пояснично, это отражается и на функционировании опорно-двигательного аппарата. Одной из причин невралгии являются стрессы, они могут вызывать и болевые симптомы, распространяющиеся пояснично. Именно поэтому так важно создание спокойной обстановки для проведения лечебных мероприятий. Народная медицина советует в таких случаях осуществлять лечение с помощью лекарственных трав:
- зверобоя;
- валерианы;
- мяты;
- аниса;
- фенхеля.
Болеутоляющие средства применяют, если острые боли распространяются пояснично или каким-либо другим образом. С этой задачей успешно справляются и традиционные препараты: анальгин и новокаин. Лечение обязательно должно включать в себя витаминные комплексы, укрепляющие иммунитет организма.
В борьбе с невралгией важно не только определить, как распространяется боль (пояснично или в районе лопаток), но и найти провоцирующие ее факторы. Только тогда можно эффективно осуществлять лечение с применением массажа, ультразвука, иглоукалывания, лазерной терапии, инфракрасного, ультрафиолетового излучения и электромагнитных полей.
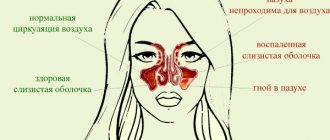
Как диагностируется глоссофарингеальная невралгия
Основой диагностики, конечно, является тщательный расспрос, и жалобы пациента, характерная клиническая картина. Для подтверждения диагноза используются следующие методы:
- Рентгенография черепа (верхней и нижней челюсти). С помощью этого способа можно выявить изменение шиловидного отростка (его размеров и структуры), который играет важную роль в развитии заболевания;
- МРТ головного мозга с высоким разрешением на предмет обнаружения объемного процесса в головном мозге, а также компьютерная томография;
- Электронейромиография. Позволяет определить поражение нервного ствола самого языкоглоточного нерва, сравнить его с таким же нервом на противоположной стороне, оценить количественные параметры проведения возбуждения;
- УЗИ сосудов головы и шеи. Позволяет оценить качество сосудистой стенки сонных артерий, наличие аневризм, атеросклероза, кальцификатов и прочих образований.
На фото: так происходит УЗИ гортани
Как видно, диагностика этого вида невралгии, может занимать 1-2 дня, и невозможна без современных методов исследования (нейровизуализация, электрофизиологические методы).
Межрёберная невралгия слева: причины, симптомы и лечение
Чем старше мы становимся, тем чаще у нас что-либо болит. Люди среднего возраста привыкают жить с болью и не обращают на неё внимание, но некоторые её виды пугают их. Сильнее всего людей пугает боль, вызванная межрёберной невралгией слева.
Страх основан на заблуждении, будто сердце человека находится в левой половине груди, поэтому межрёберные боли очень часто путают с болями в сердце. На самом деле межрёберная невралгия может быть вызвана болезнями позвоночника и различными патологическими процессами в организме. По мнению врачей, она не несёт серьёзной угрозы здоровью человека, но снижает качество жизни. Поэтому невралгию нужно обязательно лечить.
- Что такое «межрёберная невралгия»
- Симптомы заболевания
- Отличия межрёберной невралгии от других болезней Желудочные заболевания
- Пневмония с плевритом
- Диагностика межрёберной невралгии
- Медикаменты
Что такое «межрёберная невралгия»
Это ущемление или раздражение одного из позвоночных нервов. Из-за локализации возникающей боли (слева, под сердцем) многие люди склонны путать её с симптомами сердечно-сосудистых заболеваний. Острый характер боли заставляет пациентов думать, что с ними случился инфаркт.
Нередко, при описании болей можно сразу заподозрить межрёберную невралгию, но на деле, оказывается, что у пациента болит желудок, или наблюдаются почечные колики. Поэтому очень важно уметь различать боли от невралгии и других патологий.
Например, есть различая между сердечным приступом и межрёберной невралгией слева. Симптомы приступа довольно специфичны: помимо болей у пациента отмечается изменение пульса и давления. Болевые ощущения устраняются нитроглицерином. При невралгии нитроглицерин не эффективен и кровяное давление не меняется.
Межрёберная невралгия может провоцировать появление болей не только с левой стороны груди. Они могут быть локализованы в других частях тела, расположенных рядом с позвоночником: центр груди, правая половина тела, спина, под лопатками. Довольно часто пациенты жалуются на опоясывающие боли.
Ущемление позвоночных нервов чаще всего происходит по причине таких болезней позвоночника, как: остеохондроз, сколиоз, различные опухоли, смещение позвонков. Кроме того, развитие межрёберной невралгии может быть спровоцировано следующими факторами:
- Переохлаждение организма.
- Скрытые воспалительные процессы.
- Травматические повреждения рёбер, грудины и позвоночника.
- Онкология спинного мозга.
- Токсические поражения организма.
- Повреждение нервной ткани.
- Сильные патологические искривления позвоночника.
- Хроническая усталость.
- Стрессовые факторы.
- Герпес.
- Деформация грудной клетки.
- Аневризма аорты.
- Нарушения гормонального фона.
- Климакс у женщин.
Хочется предостеречь читателей от самостоятельной постановки диагноза при межрёберных болях, ведь за схожими симптомами могут скрываться опасные заболевания, требующие незамедлительного серьёзного лечения в стационаре.
Симптомы заболевания
Межрёберная невралгия слева не имеет специфической симптоматики. Все симптомы недуга встречаются в других заболеваниях, но, поскольку болезнь характеризуется ущемлением нервных окончаний, можно говорить о том, что острые болевые приступы – характерный симптом для межрёберной невралгии.
Приступы боли имеют следующие характеристики:
- Острая боль простреливает грудную клетку слева. Многие пациенты описывают её как удар тока или сердечную боль. Человек не может пошевелиться, поскольку любое движение приводит к усилению болевых ощущений.
- Приступ длится недолго. Спустя несколько минут неприятные ощущения уходят. Приступ развивается неожиданно. Боль во время него может менять интенсивность.
- Болевые ощущения при межрёберной невралгии значительно усиливаются при любых сокращениях грудной клетки, вызванных кашлем, чиханием или сменой положения тела.
- После завершения приступа боль может оставаться, но её интенсивность резко снижается. Ноющие болевые ощущения локализуются в позвоночнике или в области сердца.
Приступы межрёберной невралгии могут сопровождаться сопутствующими симптомами:
- спазматические сокращения мышц;
- мурашки на коже;
- затруднённое дыхание, пациент боится спровоцировать более острую боль, поэтому дышит поверхностно и часто;
- полуобморочное состояние, спровоцированное недостатком кислорода;
- потливость;
- онемение в той части тела, где был зажат нерв;
- гиперемия и гипертермия кожных покровов.
Во время приступов невралгии на теле человека появляются точки повышенной болевой чувствительности. Если нажимать на них во время приступа, то интенсивность болезненных ощущений сильно увеличивается. Как правило, подобные точки располагаются над защемлённым нервом.
Отличия межрёберной невралгии от других болезней
Поскольку межрёберная невралгия слева по симптомам очень похожа на другие болезни, нужно уметь определять истинную причину болей. В этом нам помогут признаки сходных по симптоматике патологий.
Сердечные болезни. Сердечные приступы всегда сопровождаются болями в груди, что и служит причиной путаницы. Отличить невралгию от сердечного приступа можно по продолжительности и характеру болей.
При нарушениях в работе сердца боль постоянна по своему характеру. Её интенсивность не меняется при движении пациента. Сердечную боль можно купировать с помощью специфических лекарственных средств, неэффективных при невралгии.
Желудочные заболевания
Болезненные ощущения при язве и гастрите нередко локализуются за грудиной и в левом подреберье. При этом боль может иметь разный характер и интенсивность, что осложняет дифференциацию источника проблемы.
Однако, если помнить о том, что боли от язвы и гастрита всегда возникают после приёма пищи, то можно легко отличить их от приступа межрёберной невралгии. К тому же боли при болезнях желудка очень часто сопровождаются тошнотой и нарушениями стула.
В некоторых случаях вместе с болью приходит рвота. Когда человека стошнит, интенсивность болевых ощущений начнёт снижаться. При желудочных заболеваниях боль можно купировать с помощью обволакивающих и антацидных препаратов.
Пневмония с плевритом
Болевые ощущения при пневмонии возникают только в том случае, если она осложняется плевритом. Дело в том, что в лёгких нет болевых рецепторов, поэтому сами лёгкие не болят. Плеврит становится основным источником боли. Болевые ощущения локализуются в местах поражения плевры.
Плевральные боли усиливаются при кашле, чихании, поворотах корпуса. То же самое показывает межрёберная невралгия слева. Симптомы заболеваний, однако, имеют одно важное отличие: при невралгии боли усиливаются при наклоне в сторону поражения, а при плеврите – в здоровую.
Также боли при пневмонии всегда сопровождаются мокрым кашлем, гипертермией, одышкой и общим недомоганием. Болезненные ощущения при плеврите можно устранить с помощью противовоспалительных препаратов и анальгетиков.
Инфекционный герпес. Опоясывающий герпес или лишай – инфекционная разновидность межрёберной невралгии. У этих недугов схожие симптомы и сходные характеристики боли. Единственный признак, позволяющий отличить опоясывающий лишай от типичной межрёберной невралгии – кожные высыпания в области ущемлённого нервного корешка.
Диагностика межрёберной невралгии
При диагностировании невралгии доктора вынуждены использовать дополнительные методы исследования, чтобы исключить вероятность наличия других болезней со схожими симптомами. При постановке диагноза проводится УЗИ сердца и внутренних органов. Когда у врачей есть сомнения они могут назначить компьютерную томографию с миелографией.
Во время этого исследования в спинномозговой канал больного человека вводится специальное вещество, позволяющее увидеть более точную картину состояния спинного мозга и отходящих от него нервов.
Контрастная дискография позволяет исключить или выявить патологии межпозвоночных дисков. В последние годы особой популярностью при диагностике межрёберной невралгии слева стала пользоваться электроспондилография, позволяющая оценить состояние позвоночного столба.
Лечение межрёберной невралгии слева
К лечебным мероприятиям можно приступать лишь после постановки точного диагноза. Напомним, самостоятельная постановка диагноза недопустима. Этим должны заниматься специалисты. Лечение межрёберной невралгии проходит в несколько этапов. На каждом из них могут быть использованы разные методы.
Первым делом нужно избавить пациента от острого болевого синдрома. Сделать это можно с помощью специфических анальгетиков. Однако, они не будут эффективными, если одновременно с этим не пытаться устранить причину заболевания. Для этого больному назначают соответствующую терапию.
Снизить интенсивность болей можно с помощью поддерживающего корсета. Он позволяет расслабить мышцы спины и снять нагрузку с зажатых нервов.
Также для борьбы с болевыми ощущениями можно и нужно использовать сухое тепло. Этот метод подходит даже тем людям, которые по каким-либо причинам не могут использовать лекарственные средства для лечения.
Лечение невралгии консервативное. Оно основано на использовании медикаментов, приёмов физиотерапии, массажа, иглоукалывания. Не возбраняется использование методов народной медицины.
Невралгия тройничного нерва – Центр патологии позвоночника
В нашем Центре мы можем предложить комплексное лечение невралгии тройничного нерва в сочетании с радиочастотной абляцией. Данная методика позволит надолго избавить вас от страданий. На все ваши вопросы мы ответим по телефону. Также вы можете задать вопрос, заполнив форму обращений представленную ниже.
Невралгия тройничного нерва – нарушение, вызванное односторонним воспалением одной из трех существующих ветвей нерва, исходящего из височной части черепа и заканчивающегося во лбу, щеке и зоне нижней челюсти.
Нарушение работы нерва возникает в результате его сдавливания близлежащим сосудом.
Специалисты настоятельно называют такое заболевание одним из самых коварных. Немало дискомфорта доставляет оно пациенту.
Если своевременно не определить симптомы и не приступить к грамотному лечению, можно нажить немало более серьезных проблем.
Причины возникновения
Во многих случаях причина возникновения заболевания остается неизвестной, но чаще, проведя полное медицинское обследование, врач может установить этиологию заболевания. Основными предшественниками воспаления нерва являются:
- поражение части лица вирусной инфекцией герпес;
- травма, при которой повреждается тройничный нерв;
- атеросклероз, нарушенное кровообращение в сосудах головного мозга;
- аномальное размещение сосудов, приводящее к сдавливанию нерва;
- аневризма;
- рассеянный склероз;
- образования в головном мозге (опухоль (менингиома), рубцы);
Симптомы
Чаще всего первые болевые приступы начинаются в области челюстей. Боль может появиться спонтанно или быть спровоцирована внешними факторами (смех, жевательные движения, артикуляция). Боль имеет стреляющий характер, похожий на электрический удар.
Для определения диагноза врач, в первую очередь, обращает внимание на проявившиеся симптомы, которые нередко проявляются в период сна:
- одна сторона лица периодически подергивается;
- болевые ощущения, начавшиеся в зоне челюсти, распространяются на щеку, нос, ухо, лобную зону, глаз, горло и миндалины;
- появление красных пятен на лице (чаще справа);
- обильные выделения из носа;
- часто слезятся глаза.
По причине болей в челюсти, человек для пережевывания пищи использует только здоровую сторону. На больной стороне может образоваться уплотнение в мышце.
Для безошибочного установления диагноза и исключения других возможных заболеваний, необходимо исследовать ЛОР-органы и полость рта. Следует пройти МРТ и КТ, чтобы исключить кластерную головную боль, атипическую невралгию, миофациальную боль, челюстную и височную боль.
Лечение
В основном, невралгия тройничного нерва устраняется при помощи консервативных методов лечения. Основной применяемый противосудорожный препарат Карбамазепин — назначается только врачом.
Весь период лечения пациент должен быть под наблюдением. Одновременно врач может назначить спазмолитики, обезболивающие и противовоспалительные препараты.
Если после двухдневного приема противосудорожного препарата боль не исчезает, врачи считают целесообразным пересмотреть диагноз.
Наряду с медикаментами применяется физиотерапевтическое лечение. Используются импульсные токи с низкой частотой, ультразвук с ультрафиолетовым и инфракрасным излучением, лазеропунктуру, иглоукалывание, электрофорез, точечный массаж.
Если обнаружены опухоли или сосудистые изменения, назначают хирургическую декомпрессию. В ходе оперативного вмешательства производится блокада пораженной ветки нерва, между нервным корешком и сдавливающим его сосудом устанавливают прокладку.
Менее болезненный хирургический метод – радиочастотная абляции корешков, выполняемая через кожу. Оперирование проходит под местным наркозом, и организм восстанавливается в короткое время.
Консервативное и оперативное(суперселективная радиочастотная термокорекция чувствительной порции Гассерова узла) лечение воспаления тройничного нерва.
Радиочастотная абляция
Малоинвазивная операция
Принцип радиочастотной деинервации базируется на физическом методе термокоагуляции и основан на эффекте выделения тепловой энергии при прохождении через биологические ткани токов ультравысокой частоты.
Электрод, подключенный к генератору тока, подводится к анатомической области, месту деструкции через изолированную иглу-канюлю. Интенсивность нагревания ткани зависит от ее сопротивления.
Используется радиочастотный генератор Multigen фирмы “STRYKER”, который обеспечивает напряжение в цепи и соединен проводами между двумя электродами. Электрический ток проходит между активным или повреждающим электродом, погруженным в ткани тела, и индифферентным или рассеянным электродом.
Теплопродукция, а вследствие этого и абляция нерва, происходит только вокруг неизолированного кончика активного электрода.
Техника
Радиочастотная деинервация проводится изолированными иглами длиной 100 мм с рабочей оголенным концом на срезе 5 мм. Под контролем визуализации кончик иглы помещается в овальное отверстие через 3 ветвь тройничного нерва в Гассеров узел.
После установки иглы проводится стимуляция малым током частотой 100 Гц для чувствительных волокон и 2 Гц для двигательных, при этом ощущение покалывания при менее 0,5 В указывает на оптимальное приближение иглы к пораженному нерву.
Проводится стимуляция нерва током и поиск нужной ветви тройничного нерва. После определения ветви проводится процедура абляции – кончик иглы нагревается до 70 С на 90 секунд или в режиме импульсная радиочастотная абляция 42°С – 120 сек. Низкотемпературный режим не приводит к ожогам.
Это приводит к выздоровлению воспаленного нерва.
Показания
Воспаление тройничного нерва с длительным болевым синдром частым рецидивирующем обострением при неэффективности консервативного лечения .
Продолжительность процедуры примерно 40 минут под внутривенной седатацией. Игла устанавливается через прокол.Прибывание в клинике не требуется.
В послеоперационном периоде нужно соблюдать постельный режим до 5-6 часов, далее без ограничений. Операция эффективна примерно в 90 % случаев.
Радиочастотное лечение имеет 2 эффекта
1) боль уменьшается или исчезает сразу после процедуры.
2) отсроченный эффект- развивающийся в течение 6-8 недель. Последний связан с синаптической перестройкой чувствительных волокон тройничного нерва (ворот боли).Но методика радиочастотной абляции подкупает своей простотой, эффективностью и малой травматичностью.
Источник: //backlanov.ru/nevralgiya-troynichnogo-nerva/
Как развивается болезнь
Поражение руки
Неврит – воспалительный процесс, развивающийся в периферической нервной системе. Поражение рук чаще всего означает невропатию лучевого нерва. Заболевание развивается на фоне сдавливания нервных окончаний, что сопровождается болезненными ощущениями, утратой чувствительности и некоторыми другими симптомами. В некоторых случаях, при сильном защемлении возможен паралич рук.
Руки с центральной нервной системой связывают пучки лучевого, локтевого и срединного нерва. Заболевание, когда патологический процесс распространяется на несколько пучков нервных окончаний сразу, в медицине носит название полиневрит.
Патология становится причиной нарушения функционирования мышечной ткани, и воспалительный процесс сопровождается утратой рефлексов сухожилий. В зависимости от того, какой нерв подвергся повреждению, нарушается работа определенного участка кисти или руки.
Типы неврита лучевого нерва
Все невриты лучевого нерва руки принято разделять на три типа в зависимости и травматического влияния. К ним относятся:
- Подмышечный. Также называется «костыльный паралич». Диагностируется в редких случаях. Отличительной особенностью является слабость сгибательной функции предплечья. Кроме этого наблюдается утрата подвижности разгибателей.
- «Синдром теннисиста». Характеризуется травмированием заднего ответвления нерва в области локтя. Причинами развития становятся большие физические нагрузки, когда давление приходилось на локоть. Именно это и можно наблюдать при игре в теннис, за что данный тип и получил свое название. Все изменения, которые происходят при неврите лучевого нерва, приводят к хроническому заболеванию нервного пучка. Проявляется болезненными ощущениями во время движения руки или шевеления пальцами.
- Повреждение нерва в области срединной трети плеча, а также на наружной задней поверхности. Встречается достаточно часто. Причинами возникновения становятся переломы, сон в неудобной позе и неправильно введенной инъекции.
Неврит лучевого нерва в некоторых случаях может быть результатом ранее перенесенных инфекционных заболеваний, когда человек получал недостаточное лечение или оно отсутствовало. Чаще всего на фоне инфекции развивается повреждение срединной трети плеча.
Методы диагностики невралгии
Постановка диагноза при невралгии плечевого нерва происходит методом исключения. Доктор вначале должен убедиться, что у пациента нет другого заболевания с аналогичными проявлениями (неврита, остеохондроза), а затем выявить причину невралгии – т.е. установить, что конкретно вызвало защемление плечевого нерва. Вылечить больного без устранения этой причины будет невозможно. Даже если купировать болевой синдром, при отсутствии лечения основного заболевания боль будет возвращаться вновь и вновь.
Для диагностики больному потребуется сдать основные анализы, а также, по назначению доктора, сделать рентгеновский снимок, пройти ультразвуковое исследование, компьютерную и магнитно-резонансную томографию.