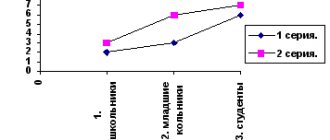
Электрокохлеография – один из методов объективной диагностики слуха. Суть метода заключается в том, чтобы оценить характеристики электрических сигналов – слуховых потенциалов, поступающих от волосковых клеток – рецепторов органа слуха и слухового нерва. Слуховые потенциалы – это преобразованная энергия звуковой волны, которая в виде электрических импульсов поступает в слуховые центры головного мозга и вызывает у человека слуховые ощущения. Для того, чтобы получить и оценить эти потенциалы, требуется внешний стимул – звук определенных частот на разных уровнях в децибелах. Существует два способа регистрации таких вызванных слуховых потенциалов:
- Транстимпанальный – в этом случае специальный электрод-иглу сквозь барабанную перепонку устанавливают на стенку улитки. Этот метод инвазивный, требует подготовки и обезболивания. Такой способ применяют очень редко в крупных клиниках со специальным оснащением. Прибегают к нему во время нейрохирургических или слухулучшающих операций, для интраоперационного исследования вызванных слуховых потенциалов.
- Экстратимпанальный – в этом случае используют поролоновые вкладыши, обернутые золотой фольгой, которые устанавливают в слуховой проход пациенту. Через эти вкладыши производят подачу звукового раздражителя. Этот метод гораздо чаще применяют в амбулаторной практике. В некоторых случаях результаты такого способа могут быть менее точные, чем при инвазивном методе исследования.
Плюсы и минусы процедуры
Преимуществами этого исследования выступают:
- точность, простота и доступность метода для изучения уровней порогов слуха;
- внесение ясности в природу глухоты пациентов (нейросенсорная или кондуктивная);
- возможность получить информацию о работе волосков улитки, а также всех отделов слухового анализатора;
- отсутствие противопоказаний, кроме тех случаев, когда необходимо обезболивание, а у пациентов имеются реакция гиперчувствительности на препараты для местной анестезии.
Когда?
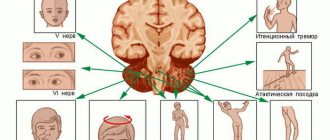
Исследование необходимо провести при жалобах на мышечную слабость, похудание конечностей, подергивания в мышцах, мышечных спазмах или судорогах. Электромиография в обязательном порядке проводится при подозрении на миотонию, миопатию, боковой амиотрофический склероз, миоклонию, мышечную дистонию, тремор и др.
Изучение функционального состояния мышцы, степени ее вовлеченности в процесс, сохранности иннервации или определение объема реиннервации – вот основные вопросы, которые решаются при проведении электромиографического исследования. ЭМГ широко используется для проведения дифференциальной диагностики между неврогенными и первично-мышечными заболеваниями. Это помогает диагностировать их на ранней стадии, решать вопросы, касающиеся патогенеза (происхождения болезни) отдельных форм нервно-мышечных заболеваний, а также позволяет очень точно проследить все этапы развития и степень выраженности денервационного синдрома в мышце (комплекса изменений, возникающих в постсинаптических нейронах, органах и тканях после выпадения нервных влияний на эти структуры).
Нарушения нервно-мышечной передачи лежат в основе относительно небольшого числа различных патологических состояний. Диагностика различных вариантов патологии мышц, вызванных нарушением передачи возбуждения с нерва на мышцу, актуальна, так как растет эффективность терапевтических вмешательств и возникает необходимость дифференцированного назначения различных форм терапии.
Одним из наиболее частых и ответственных вопросов, который должен быть решен при проведении электромиографического исследования, является топический диагноз. Даже самые изощренные методы клинического исследования не могут дать столь точных заключений об уровне поражения аксона (отростка нервной клетки, по которому нервные импульсы идут от тела клетки к иннервируемым органам и др. нервным клеткам), которые дает электромиография.
Вот перечень некоторых типичных заболеваний, которые требуют при диагностике применения электромиографии (ЭМГ) и электронейрографии (ЭНГ):
- неврит;
- нейропатии (алкогольня, диабетическая);
- неврит лучевого, локтевого и малоберцового нервов;
- неврит лицевого нерва;
- герпес, межрёберная невралгия;
- боль в руке и шее;
- туннельный синдром карпального канала.
Область применения, показания
Данные электрокохлеографии являются ценным диагностическим материалом для подтверждения ряда заболеваний слухового аппарата:
- болезни Меньера;
- патологий слухового нерва (нейропатии или невромы);
- нарушений восприятия звука, снижения слуха, тугоухости.
Показаниями для проведения процедуры служат:
- частые головные боли и головокружения в сочетании с понижением слуха или его искажением (шум, плеск, треск);
- ощущения боли, дискомфорта и тяжести в ушах;
- травмы в околоушном пространстве или повреждение структур внутреннего уха, а также общие – сотрясения, ушибы, контузии;
- жалобы пациентов на прогрессирующее ухудшение слуха;
- воспалительные заболевания слухового аппарата, в том числе протекающие с образованием патологического выпота (серозного, гнойного, геморрагического);
- анатомические дефекты в строении уха;
- подозрение на болезнь Меньера;
- дистрофические изменения внутреннего уха (спайки, рубцы, некроз).
Исследование также применяется:
- для оценки слуха у легковозбудимых детей и людей, чья профессия требует хороших слуховых данных (настройщиков музыкальных инструментов, связистов, певцов и т.д.);
- чтобы дифференцировать нарушения слуха, вызванные воспалениями уха, с патологиями нервных сплетений и клеток (нейросенсорной тугоухостью) или повреждениями проводящей системы уха (кондуктивной тугоухостью);
- с целью мониторинга за результатами проводимого лечения.
Как?
Исследование проводится либо с помощью электродов, прикрепляемых к поверхности кожи над исследуемой мышцей, либо игольчатыми электродами, которые поверхностно вводят в мышцу.
Основными целями ЭМГ как метода функциональной диагностики являются:
- выявление уровня поражения нервно-мышечного аппарата;
- определение топики поражения и распространенности процесса;
- определение характера поражений;
- определение степени выраженности патологического процесса.
Игольчатая ЭМГ – исследование потенциалов двигательных единиц – применяется при заболеваниях мышц (прогрессирующие мышечные дистрофии, полимиозит и другие миопатии), заболеваниях периферических нервов (мононевропатии, полиневропатии), заболеваниях мотонейронов спинного мозга (боковой амиотрофический склероз, спинальная амиотрофия и др.)
Есть ряд других исследований, которые применяются для оценки нарушений чувствительности при заболеваниях периферических нервов, при миастении, миастенических синдромах и др. Различные модификации метода позволяют оценить состояние мышц рук, ног, туловища, лица, языка, выявить особые типы мышечной активности, характерные для определенных неврологических заболеваний.
Исследование проводимости нервов путём ЭМГ – неинвазивная процедура и потому не причиняет дискомфорта при ёе проведении.
Она может дать следующую информацию: наличие повреждения нерва, длительность повреждения нерва (острый или хронический это процесс), локализация повреждения нерва (относительно периферии и центра), серьезность повреждения нерва, идёт ли процесс восстановления нормального функционирования нерва.
Длительность исследования составляет от 30 до 60 минут.
Ход исследования
Процедура проводится двумя способами.
- Транстимпанальным, при нем электрод фиксируется на внутренней стенке лабиринта под микроскопом. Процедура требует применения местной анестезии. Ее данные очень точные, но из-за своей тонкости она назначается редко, обычно людям с глубокими нарушениями слуха. Этапы обследования:
- подготовительный: осмотр уха при помощи отоскопа, его санация;
- обезболивающий: введение анестетиков (обкалывание или закапывание растворов), а для дошкольников применяется общий наркоз;
- основной: введение электродов под визуальным контролем с использованием отоскопа или микроскопа (операционного) и фиксация вкладышей (специальных устройств для регистрации импульсов), подача сигналов (тональных или щелчков), запись данных;
- заключительный, расшифровка результатов.
- Экстратимпанальным, здесь обезболивания не требуется, так как техника неинвазивная. Электроды крепятся в начале ушного прохода и на наружном ухе (мочке или сосцевидном отростке), а заземляющий электрод находится в области 7-го шейного позвонка.
Обследование проводится в положении лежа на боку, больными ухом сверху. Обычно процедура электрокохлеографии занимает не более 30-60 минут.
История
Электрографию
придумал Честер Карлсон. Первый оттиск он и его помощник Отто Корнеи получили в своей домашней лаборатории в Нью-Йорке 22 октября 1938 года[1][2]. Патент на эту технологию был получен 6 октября 1942 года[3]. Долгое время Карлсон безуспешно пытался внедрить своё изобретение, доказывая, что оно абсолютно необходимо для бизнеса, но везде ему отказывали, ссылаясь на то, что его изобретение слишком громоздко и сильно пачкает листы, к тому же человек может значительно лучше справиться с задачей копирования. Удача улыбнулась ему в 1944 году в Battelle Institute, расположенном в штате Огайо. Там ему предложили усовершенствовать технологию и даже нашли точное слово для названия данного процесса — «электрофотография». После чего лицензию на дальнейшую разработку и производство копировальных аппаратов приобрела фирма Haloid Company. Именно тогда было решено, что слово «электрофотография» слишком научное и может отпугнуть потенциального покупателя. Помощь в поиске более удачного названия оказал местный профессор-филолог. Он придумал термин «ксерография» от др.-греч. ξερός «сухой» и γράφω «пишу», а потом уже сам изобретатель Карлсон додумался сократить слово до простого «ксерокс». В итоге в 1948 году первые ксероксы появились на рынке, а первая модель называлась просто — Model A. После выпуска в 1959 году первой полностью автоматической модели Xerox 914 компания Haloid сменила название на Xerox Corporation.
Независимо от Честера Карлсона, в 1948 году, в Германии, изобретатель доктор Эйсбен основал фирму Develop Corp по выпуску копировального аппарата собственной конструкции. Компания, основанная Эйсбеном, и сегодня продолжает выпускать копировальную технику, так и не признав первенства Карлсона, поскольку получила 16 патентов на изобретение своего основателя.
Расшифровка результатов
Результаты обследования представляют собой кривую линию с зафиксированными изменениями (пиками и спадами) электрических импульсов. Врачом анализируется соотношение суммационного потенциала к слуховому и микрофонному, а также нарушения норм электрофизиологических показателей.
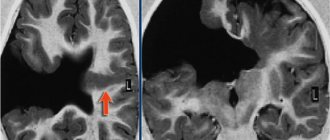
Расшифровка результатов проводится врачом-отоларингологом, на электрокохлеограмме он может увидеть нарушения проводимости частотных волн, снижение или увеличение их амплитуды, изменение микрофонного потенциала (его норма – 80 дБ нПС). Так, при болезни Меньера ее диагностическим признаком является соотношение СМ (суммационного потенциала) к ПД (потенциала действия слухового нерва), которое превышает норму (более 0,5 ед.) При центральных слуховых нарушениях изменяются пики ПД, а снижение амплитуды или выпадение электроволн часто являются признаком нейропатии.
Электрокохлеография в настоящее время активно применяется в муниципальных и частных медицинских учреждениях и является одним из передовых методов выявления нарушений слуха.
Романовская Татьяна Владимировна
Что такое ЭКоГ и зачем нужно исследование?
Электрокохлеография (ЭКоГ) – это исследование проводится для регистрации самых ранних слуховых вызванных потенциалов – улитки и внутри улитковой части слухового нерва, возникающих в пределах 2-3 миллисекунд после предъявления короткого звукового стимула, как правило щелчка.
В норме ЭКоГ регистрируется при стимуляции щелчками с уровнем более 60 дБ нПС. Для успешной регистрации активный электрод размещают как можно ближе к улитке внутреннего уха.
Иными словами, ЭКоГ – это высокотехнологический метод, предназначенный для аудиологчисекого исследования ушной раковины человека.
Применяется он для диагностики заболевания Меньера, нейропатии и невриномы слухового нерва и прочих слуховых нарушений.
Болезнь Меньера – это заболевания ушной раковины, которое приводит к увеличенному вырабатыванию жидкой эндолимфы, выделяемая жидкость производит излишнее давление на клетки, что приводит к ухудшению слуха и потере концентрации.
Показания к проведению подобной диагностики:
- постоянное чувство заложенности уха;
- головокружение и тошнота;
- ухудшение слуха (одно или двухстороннее);
- отит и отосклероз;
- травма уха, которая могла привести к ухудшению функционирования 2-го органа чувства;
- травма барабанной перепонки.
Главное преимущество ЭКоГ – это то, что этот метод диагностики практически не имеет противопоказаний. Единственное, не рекомендуется проходить пациентам данное обследование, если у них есть индивидуальная непереносимость анестетических средств, которые используются во время проведения диагностики.