Большая советская энциклопедия. — М.: Советская энциклопедия . 1969—1978 .
ПОДКОРКОВЫЕ СТРУКТУРЫ МОЗГА — отделы головного мозга, расположенные между корой больших полушарий и продолговатым мозгом. Оказывают активирующее влияние на кору, участвуют в формировании всех поведенческих реакций человека и животных, в поддержании мышечного тонуса и др … Большой Энциклопедический словарь
подкорковые структуры мозга — отделы головного мозга, расположенные между корой больших полушарий и продолговатым мозгом. Оказывают активирующее влияние на кору, участвуют в формировании всех поведенческих реакций человека и животных, в поддержании мышечного тонуса и др. * *… … Энциклопедический словарь
ПОДКОРКОВЫЕ СТРУКТУРЫ МОЗГА — отделы головного мозга, расположенные между корой больших полушарий и продолговатым мозгом Оказывают активирующее влияние на кору, участвуют в формировании всех поведенческих реакций человека и животных, в поддержании мышечного тонуса и др … Естествознание. Энциклопедический словарь
подкорка (подкорковые структуры мозга) — часть головного мозга, расположенная между корой больших полушарий и продолговатым мозгом. В нее входят: зрительные бугры, гипоталамус, лимбическая система и другие базальные нервные узлы, ретикулярная формация ствола мозга, таламус. П. участвует … Энциклопедический словарь по психологии и педагогике
Подкорковые функции — совокупность физиологических процессов, связанных с деятельностью отдельных подкорковых структур мозга (См. Подкорковые структуры мозга) или с их системой. С анатомической точки зрения к подкорковым относят все ганглионарные образования,… … Большая советская энциклопедия
ПОДКОРКОВЫЕ ФУНКЦИИ — ПОДКОРКОВЫЕ ФУНКЦИИ. Учение о функциях П. образований, развившееся на базе анат. клинических (по преимуществу) сравнительно анатомических и экспериментально физиологических исследований, насчитывает i.e много лет давности и не может считаться за … Большая медицинская энциклопедия
Кора больших полушарий головного мозга — слой серого вещества толщиной 1 5 мм, покрывающий полушария большого мозга млекопитающих животных и человека. Эта часть головного мозга (См. Головной мозг), развившаяся на поздних этапах эволюции животного мира, играет исключительно… … Большая советская энциклопедия
Кора головного мозга — Центральная нервная система (ЦНС) I. Шейные нервы. II. Грудные нервы. III. Поясничные нервы. IV. Крестцовые нервы. V. Копчиковые нервы. / 1. Головной мозг. 2. Промежуточный мозг. 3. Средний мозг. 4. Мост. 5. Мозжечок. 6. Продолговатый мозг. 7.… … Википедия
Префронтальная кора головного мозга — Префронтальная кора головного мозга … Википедия
ВЫСШАЯ НЕРВНАЯ ДЕЯТЕЛЬНОСТЬ — (ВНД), интегративная деятельность высш. отделов центр. нервной системы (ЦНС), обеспечивающая поведение, т.е. оптимальное приспособление организма как целого к внеш. миру. Структурная основа ВНД у всех млекопитающих (в т. ч. у человека) кора… … Российская педагогическая энциклопедия
Демиелинизация головного мозга
Демиелинизирующий процесс – это патологическое состояние, при котором происходит разрушение миелина белого вещества нервной системы, центральной либо периферической. Миелин при этом замещается фиброзной тканью, что приводит к нарушению передачи импульсов по проводящим путям мозга. Данное заболевание относится к аутоиммунным и в последние годы наблюдается тенденция к увеличению его частоты. Также увеличивается количество случаев выявления этого недуга у детей и лиц старше 45 лет, все больше заболеваний отмечается в географических регионах, которые были для них не типичны. Исследования, которые проводятся ведущими учеными в области иммунологии, нейрогенетики, молекулярной биологии и биохимии, сделали более понятным процесс развития этого заболевания, что дает возможность проводить разработку новых технологий для его лечения.
Вопрос №6. Что такое SUV?
SUV (Standardized Uptake Value, стандартизированный уровень захвата)
– это величина, отражающая интенсивность накопления РФП в зоне интереса, например, в опухоли.
Показатель SUV рассчитывается программным комплексом автоматически и измеряется в различных единицах. В нашем Центре, как и в большинстве отечественных и зарубежных медицинских учреждений, где проводится позитронная эмиссионная томография, в качестве единиц измерения показателя SUV принято использовать г/мл (g/ml).
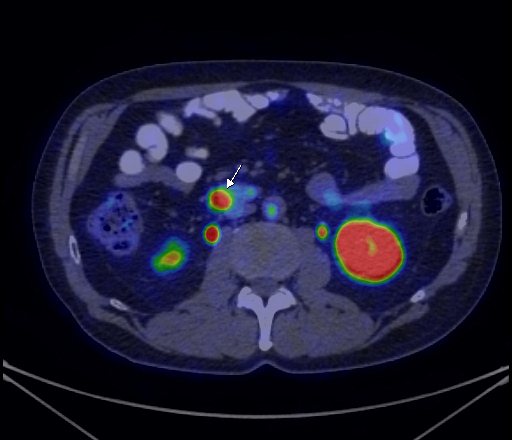
| Данные ПЭТ/КТ с 18F-ФДГ. Оконтуривание метаболически активной злокачественной опухоли левого легкого для измерения показателя SUV. В данном случае величина SUV в опухоли определяется на уровне 13,52 g/ml. |
Причины возникновения
Демиелинизирующее заболевание головного мозга может развиться по ряду причин, основные из которых перечислены ниже.
- Иммунная реакция на белки, которые входят в состав миелина. Эти белки начинают восприниматься иммунной системой как чужеродные и подвергаются ее атаке, в результате чего происходит их разрушение. Это самая опасная причина возникновения заболевания. Толчком к запуску такого механизма может быть инфекция либо врожденные особенности иммунитета: рассеянный энцефаломиелит, рассеянный склероз, синдром Гийена-Барре, ревматические болезни и инфекции в хронической форме.
- Нейроинфекция: некоторые вирусы могут поражать миелин, в результате чего происходит демиелинизация головного мозга.
- Сбой в механизме обмена веществ. Данный процесс может сопровождаться нарушением питания миелина и последующей его гибелью. Это характерно для таких патологий, как заболевания щитовидной железы, сахарный диабет.
- Интоксикация химическими веществами различного характера: алкогольными, наркотическими, психотропными сильного действия, отравляющими веществами, продуктами лакокрасочного производства, ацетоном, олифой, либо отравление продуктами жизнедеятельности собственного организма: перекиси, свободные радикалы.
- Паранеопластические процессы – патологии, которые являются осложнением опухолевых процессов. Последние исследования подтверждают, что в запуске механизма данного заболевания играют важную роль взаимодействия факторов окружающей среды и предрасположенность наследственного характера. Установлена связь между географическим положением и вероятностью возникновения заболевания. Кроме того, важную роль играют вирусы (краснуха, корь, Эпштейна-Барра, герпес), бактериальные заражения, привычки питания, стрессы, экология.
Классификация данного заболевания проводится по двум типам:
- миелинокластия – генетическая расположенность к ускоренному разрушению миелиновой оболочки;
- миелинопатия – разрушение миелиновой оболочки, уже сформированной, в результате каких-либо причин, с миелином не связанных.
Демиелинизирующий процесс головного мозга сам по себе не дает каких-либо четких симптомов. Они полностью зависят от того, в каких структурах центральной либо периферической нервной системы локализуется данная патология. Основных демиелинизирующих заболеваний три: это рассеянный склероз, прогрессирующая мультифокальная лейкоэнцефалопатия и острый диссеминирующий энцефаломиелит.
Рассеянный склероз – самое часто встречающееся заболевание среди перечисленных, отличается поражением сразу нескольких отделов центральной нервной системы. Это сопровождается широким диапазоном симптомов. Начало заболевания проявляется в молодом возрасте – около 25 лет и чаще встречается у женщин. Мужчины болеют реже, но болезнь проявляется в более прогрессирующей форме. Симптомы рассеянного склероза условно делят на 7 основных групп.
- Поражение пирамидного пути: парезы, клонусы, ослабление кожных и повышение сухожильных рефлексов, спастический мышечный тонус, патологические знаки.
- Поражение мозгового ствола и нервов черепа: нистагм горизонтальный, вертикальный либо множественный, ослабление мимических мышц, межъядерная офтальмоплегия, бульбарный синдром.
- Дисфункция тазовых органов: недержание мочи, позывы на мочеиспускание, запоры, нарушения потенции.
- Поражение мозжечка: нистагм, атаксия туловища, конечностей, асинергия, гипотония мышц, дисметрия.
- Нарушения зрения: потеря остроты, скотомы, нарушение восприятия цветов, изменение полей зрения, нарушения яркости, контрастности.
- Нарушения чувствительности: искажение восприятия температуры, дизестезия, сенситивная атаксия, ощущение давления в конечностях, искажение вибрационной чувствительности.
- Нарушения нейропсихологического характера: ипохондрия, депрессия, эйфория, астения, нарушения интеллекта, расстройства поведения.
Симптоматика метастазирования
Одним из первых поводов для беспокойства становится боль. Она может носить пронизывающий или давящий характер, проявляться локально или выходить за поражённую зону. Боли слабой интенсивности напоминают симптомы остеохондроза, но являются быстро прогрессирующими и более стойкими. В начале болезненность незначительна и провоцируется поворотом шеи, простукиванием позвонков, подъёмом ноги в выпрямленном состоянии и т.д.
На последующих этапах метастазы провоцируют тяжелую боль, не прекращающуюся даже в покое или после медикаментозного обезболивания. Наиболее распространенными ощущениями являются:
- Боль, иррадиирущие в руки (при затрагивании отделов шеи) или ноги (при метстазах поясничного, крестцового отдела). Корешковый синдром проявляет себя как удар током, прострел или жжение. Если поражен грудная зона, боль опоясывает туловище;
- Боль ноющего характера, вызванная местным воспалительным процессом или анатомическими растяжениями;
- При метастазировании в позвоночный столб, его стенки истончаются и ослабляются. При отсутствии адекватного лечения это чревато переломами. Распознаются они внезапным появлением боли, усугубляемой при надавливании.
Типичный симптом метастаз в позвоночник — болевые ощущения, усиливающиеся ночью. При осмотре у невролога тесты на наличие симптома Нери и посадки Минора дают положительные результаты.
Усиленная деградация костных тканей часто вызывает гиперкальциемию, которая проявляется в слабости, заторможенности, неустойчивом настроении, когнитивных расстройствах, ухудшении памяти, плохом аппетите, аритмии, гипертонии. Все это усугубляет состояние пациента. Также среди симптомов метастаз, расположенных вне пределов позвоночного столба, наблюдают первичную неоплазию.
Диагностика
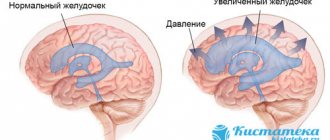
Самым показательным методом исследования, который может выявить очаги демиелинизации головного мозга, является магнитно-резонансная томография. Характерная картина для данного заболевания – выявление очагов овальной либо круглой формы размерами от 3 мм до 3 см в каком-либо участке головного мозга. Типичной для локализации при данной патологии является область субкортикальных и перивентрикулярных зон. Если заболевание длится долгое время, то эти очаги могут сливаться. Также на МРТ видны изменения субарахноидальных пространств, увеличение желудочковой системы из-за атрофии мозга.
Относительно недавно для диагностики димеилинизирующих заболеваний стал применяться метод вызванных потенциалов. Оцениваются три показателя: соматосенсорные, зрительные и слуховые. Это дает возможность оценить нарушения в проведении импульсов в стволе мозга, зрительных органах и спинном мозге.
Электронейромиография показывает наличие аксональной дегенерации и позволяет определить деструкцию миелина. Также с помощью этого метода производят количественную оценку степени вегетативных нарушений.
Исследованиям иммунологического плана подвергается олигоклональные иммуноглобулины, содержащиеся в ликворе. Если их концентрация высока, это говорит об активности патологического процесса.
Мероприятия по лечению демиелинизирующих заболеваний бывают специфические и симптоматические. Новые исследования в медицине позволили добиться хороших успехов в специфических методах лечения. Бета-интерфероны считаются одними из самых эффективных препаратов: к ним относятся ребиф, бетаферон, аванекс. Клинические исследования бетаферона показали, что его применение снижает на 30% темпы прогрессирования заболевания, предотвращает развитие инвалидности и уменьшает частоту обострений.
Специалисты все чаще отдают предпочтение методу внутривенного введения иммуноглобулинов (биовен, сандоглобулин, веноглобулин). Таким образом проводится лечение обострений данного недуга. Более 20 лет назад была разработана новая, достаточно эффективная методика лечения демиелинизирующих заболеваний – иммунофильтрация ликвора. Сейчас ведутся исследования препаратов, действие которых направлено на прекращение процесса демиелинизации.
В качестве средств специфического лечения применяются кортикостероиды, плазмаферез, цитостатики. Также широко применяются ноотропы, нейропротекторы, аминокислоты, миорелаксанты.
Почему возникает
Гиподенсные образования в органах могут появляться в результате развития доброкачественных или злокачественных болезней. Среди наиболее распространенных провоцирующих факторов выступают следующие состояния.
Новообразование может быть врожденного, приобретенного, паразитарного или воспалительного характера. Опухоль представлена в виде жидкости, в полости которой содержится полупрозрачная жидкость. В размерах может достигать от нескольких миллиметров до 25 сантиметров.
Также относится к доброкачественным образованиям, формирующимся из жировых тканей. Диаметр опухоли не превышает 50 миллиметров. Для контроля патологического процесса проводится ультразвуковое исследование.
Отличается медленным ростом и практически никогда не перерождается в злокачественную форму. Если отмечается стремительное увеличение в объемах, то потребуется дополнительная диагностика.
Имеет некоторое сходство с кистозными образованиями. Особенность такой опухоли заключается в том, что она имеет несколько камер, которые отделяет друг от друга выстланный эпителий.
Причиной наличия гиподенсивных образований также могут стать другие доброкачественные новообразования, абсцессы, онкологические патологии (лимфома, гемангиосаркома, гепатома, холангиокарцинома), первичные раковые опухоли, метастазирование.
Чтобы установить, на какое именно заболевание указывают описываемые очаги, назначают дополнительное диагностическое обследование. Как правило, это биопсия, различные анализы крови, а также иные методики, позволяющие более точно определить характер патологического процесса.
Метастазы в позвоночнике составляют более 90% от общего числа костных злокачественных новообразований. Главной негативной особенностью является их множественный характер. Вторичные очаги провоцируют переломы различной сложности и сильнейшие болевые ощущения.
Заболевание значительно ухудшает качество и уменьшает срок жизни. Именно поэтому при любом намеке на похожие симптомы следует незамедлительно обратиться за квалифицированной медицинской помощью и пройти всестороннее обследование.
Симптомы и причины очагов глиоза в белом веществе
Очаги в белом веществе головного мозга – это зоны поражения мозговой ткани, сопровождающиеся нарушением психических и неврологических функций высшей нервной деятельности. Очаговые области вызываются инфекциями, атрофией, нарушением кровоснабжения и травмами. Чаще всего зоны поражения вызываются воспалительными заболеваниями. Однако области изменений могут иметь и дистрофическую природу. Это наблюдается преимущественно по мере старения человека.
Очаговые изменения белового вещества головного мозга бывают локальными, одноочаговыми, и диффузными, то есть умеренно поражается все белое вещество. Клиническая картина определяется локализацией органических изменений и их степенью. Единичный очаг в белом веществе может и не повлиять на расстройство функций, однако массовое поражение нейронов вызывает нарушение работы нервных центров.
Набор симптомов зависит от расположения очагов и глубины поражения мозговой ткани. Симптомы:
- Болевой синдром. Характеризуется хроническими головными болями. Неприятные ощущения усиливаются по мере углубления патологического процесса.
- Быстрая утомляемость и истощение психических процессов. Ухудшается концентрация внимания, уменьшается объем оперативной и долговременной памяти. С трудом осваивается новый материал.
- Уплощение эмоций. Чувства теряют остроту. Больные безучастны к миру, теряют к нему интерес. Прежние источники удовольствия уже не приносят радости и желание ими заниматься.
- Нарушение сна.
- В лобных долях очаги глиоза нарушают контроль за собственным поведением больного. При глубоких нарушениях может утратиться понятие о социальных нормах. Поведение становится вызывающим, необычным и странным.
- Эпилептические проявления. Чаще это малые судорожные припадки. Непроизвольно сокращаются отдельные группы мышц без угрозы для жизни.
Вопрос №2. Что такое радиофармпрепарат?
Радиофармпрепарат (РФП)
– это соединение, состоящее из специального вещества и радионуклида (изотопа, радионуклидной метки). Специальное вещество отвечает за то, в каком органе накопится РФП, а радионуклидная метка позволяет врачу-диагносту увидеть это накопление на изображении.
В настоящее время для производства РФП используется очень широкий спектр как специальных веществ, так и радионуклидных меток. Во всем мире самым часто используемым у онкологических больных соединением специального вещества и радионуклидной метки является 18F-фтордезоксиглюкоза (18F-ФДГ). В данном соединении 18F выполняет функцию радионуклидной метки, ФДГ – специального вещества.
Группы риска
В группы риска входят люди, подвержены таким факторам:
- Артериальная гипертензия. У них повышается риск развития сосудистых очагов в белом веществе.
- Неправильное питание. Люди переедающие, избыточно употребляющие лишние углеводы. У них нарушается обмен веществ, вследствие чего на внутренних стенках сосудов откладываются жировые бляшки.
- Очаги демиелинизации в белом веществе появляются у пожилых людей.
- Курение и алкоголь.
- Сахарный диабет.
- Малоподвижный образ жизни.
- Генетическая предрасположенность к сосудистым заболеваниям и опухолям.
- Постоянный тяжелый физический труд.
- Отсутствие занятий интеллектуальным трудом.
- Проживание в условиях загрязнения воздуха.
Лечение метастаз в позвоночнике
Среди основных направлений лечения выделяют:
- Минимизацию болевых ощущений;
- Предотвращение сдавления позвоночного канала и возникновения коллапса;
- Поддержание нормального функционирования ЦНС;
- Паллиативную помощь.
В качестве методов используются медикаментозная терапия дифосфонатами и химиопрепаратами, гормональная и лучевая терапия, хирургические вмешательства. Необходимость радио- и химиотерапии определяется чувствительностью первичного очага. Дифосфонаты способствуют подавлению гиперкальциемии и минимизируют деградацию костного вещества.
Оперативное вмешательство в зависимости от состояния пациента и прогноза разделяется на 2 типа: декомпрессивное (ламинэктомия), декомпрессивно-стабилизирующее. Ламинэктомическое иссечение отличается относительно простыми схемами и хорошо переносится онкобольными. Основной минус — большой процент рецидивов.
ДСО предполагают использование имплантатов, аутотрансплантантов, фиксаторов и дают более долгосрочный эффект. Этот тип вмешательства достаточно травматичен и противопоказан при развивающейся декомпенсации жизненно важных функций или значительной диссеминации очагов.
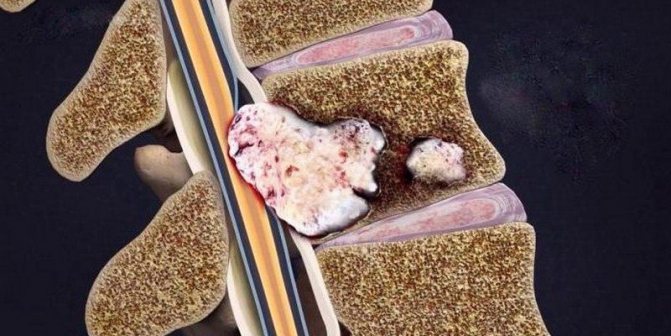
Лечение и диагностика
Основной способ найти множественные очаги – визуализировать мозговое вещество на магнитно-резонансной томографии. На послойных
изображениях наблюдаются пятна и точечные изменения тканей. На МРТ видно не только очаги. Этим методом также выявляется причина поражения:
- Единичный очаг в правой лобной доли. Изменение указывает на хроническую гипертензию или перенесенный гипертонический криз.
- Диффузные очаги по всей коре появляются при нарушении кровоснабжения вследствие атеросклероза сосудов головного мозга или.
- Очаги демиелинизации теменных долей. Говорит о нарушении поступления крови через позвоночные артерии.
- Массовые очаговые изменения в белом веществе больших полушарий. Такая картина появляется вследствие атрофии коры, которая формируется в старости, от болезни Альцгеймера или болезни Пика.
- Гиперинтенсивные очаги в белом веществе головного мозга появляются вследствие острого нарушения кровоснабжения.
- Мелкие очаги глиоза наблюдаются при эпилепсии.
- В белом веществе лобных долей единичные субкортикальные очаги преимущественно формируются после инфаркта и размягчения мозговой ткани.
- Единичный очаг глиоза правой лобной доли проявляется чаще всего как признак старения мозга у пожилых людей.
Магнитно-резонансная томография также проводится для спинного мозга, в частности для шейного и грудного его отдела.
Смежные методы исследования:
Вызванные зрительные и слуховые потенциалы . Проверяется способность затылочной и височной области генерировать электрические сигналы.
Люмбальная пункция . Исследуются изменения в цереброспинальной жидкости. Отклонение от нормы указывает на органические изменения или воспалительные процессы в ликворопроводящих путях.
Показана консультация у невролога и психиатра. Первый изучает работу сухожильных рефлексов, координацию, движения глаз, мышечную силу и синхронность мышц-разгибателей и сгибателей. Психиатр исследует психическую сферу больного: восприятие, когнитивные способности.
Очаги в белом веществе лечатся несколькими ветвями: этиотропной, патогенетической и симптоматической терапией.
Этиотропная терапия направлена устранение причины заболевания. Например, если вазогенные очаги белового вещества головного мозга вызваны артериальной гипертензией, пациенту назначается антигипертензивная терапия: набор препаратов, направленных на понижение давления. Например, мочегонные, блокаторы кальциевых каналов, бета-адреноблокаторы.
Патогенетическая терапия направлена на восстановление нормальных процессов в головном мозгу и устранение патологический явлений. Назначаются препараты, улучшающие кровоснабжение мозга, улучшающие реологические свойства крови, понижающие потребность мозговой ткани к кислороду. Применяются витамины. Для восстановления работы нервной системы необходимо принимать витамины группы B.
Симптоматическое лечение устраняет симптомы. Например, при судорогах назначаются противоэпилептические препараты, устраняющие очаги возбуждения. При пониженном настроении и отсутствии мотивации больному дают антидепрессанты. Если очаги в белом веществе сопровождаются тревожным расстройством, пациенту назначаются анксиолитики и успокаивающие. При ухудшении когнитивных способностей показан курс ноотропных средств – веществ, улучшающих метаболизм нейронов.
Норма магнитно-резонансной томографии
Что значит «норма на МРТ головного мозга» — это результаты МРТ здорового человека. Оцениваются данные по нескольким параметрам:
- структуры развиты правильно и полноценно, нет смещений;
- магнитно резонансный сигнал в норме;
- извилины и борозды в норме, не имеют включений, воспалений и изменений в структуре;
- такие части мозга, как турецкое седло, гипофиз четко видны и не имеют патологий;
- периваскулярное, субарахноидальное пространство развито нормально и не имеет патологий;
- желудочковая система имеет нормальные стандартные размеры (ни увеличена и ни уменьшена), патологий нет;
- слуховые проходы, носовые пазухи, а также глазницы четко визуализируются, имеют нормальные размеры и правильные формы;
- общая оценка — это когда нет очаговых изменений, мозговые ткани развиты в норме, сосуды головного мозга правильной формы, не имеют диффузных изменений, равномерно заполнены, нет кровотечений, тромбов и гнойных образований различного размера.
Похожие и рекомендуемые вопросы
Помогите, пожалуйста, понять, что это за диагноз может быть?
Исследование произведено на: Магнитно-резонансном томографе GE Optima MR360 Область исследования: головной мозг Исследование: Первичное Контрастное вещество: Магневист 469,01мг/мл 20 мл Проекция: tra, sag, cor Протокол: На полученных изображениях суб- и супратенториальных структур головного мозга в лобных и теменных долях обоих полушарий определяются множественные субкортикальные и перивентрикулярные очаги диаметром 3-7мм, без признаков перифокального отека (слабогиперинтенсивные на Т2 FLAIR и Т2 ВИ, изоинтенсивные на Т1 ВИ и DWI, не накапливающие контрастное вещество). Других очаговых изменений МР-сигнала в веществе больших полушарий, ствола, мозолистого тела и мозжечка не выявлено. После внутривенного контрастирования участков патологического контрастного усиления в веществе головного мозга и мозговых оболочках не выявлено. Придаточные пазухи носа пневматизированы. Заключение: Множественные очаги, вероятно, сосудистого генеза в белом веществе лобных и теменных долей обоих полушарий головного мозга. Полость Verge.
ЗАРАНЕЕ ОГРОМНОЕ СПАСИБО ЗА ОТВЕТ!
Добрый день. Полгода беспокоят проблемы с глазами. Особенно страдает правый глаз — по утрам при надавливании на глазные яблоки (что происходит при умывании) наблюдается сильные рези и слезотечение, которое проходит через 2-3 часа. Зрение на правом глазу упало на 1,5 диоптрия — до -5,25. Окулисты назначили лечение антибиотиками и корнегелем. На какое то время (на месяц) симптомы притупились. Но сейчас все повторяется опять. Невролорг назначил сосудистые уколы и кавинтон под язык. Рекомендовал сделать МРТ. Результаты МРТ прилагаю. Прошу пояснить, может ли вызывать такие симптомы выявленная на МРТ патология?
Спасибо за ответ Александр Анатольевич.
Внутри глазное давление в пределах нормы, но на правом глазу всегда больше, чем на левом. И оно изменяется. В острый период на правом 20, на левом 18. В период отсутствия симптоматики 15 и 13. На протяжении 2- месяцев измеряли 3 раза. Вчера доктор сказал, что очаг не страшный. Покрутили все сканы — он виден не во всех проекциях. Не исключено, говорит, что это артефакт, возможно сигнал от костей черепа. Хотелось бы знать ваше мнение — адекватно ли назначенное лечение кортексином, церетоном и кавинтоном? И дальнейшие мои действия? Необходимо ли переснять МРТ? и через какой период? Или если очаг есть, то он уже не уйдет? Спасибо.
Вопрос №4. Что такое патологическое накопление РФП?
Патологическое накопление РФП
– это повышенное накопление РФП в органах и тканях, регистрирующееся при заболеваниях, чаще всего в злокачественных опухолях.
|
| Данные ПЭТ/КТ с 68Ga-DOTA-TATE у пациента с нейроэндокринной опухолью тощей кишки. В проекции злокачественной опухоли, расположенной в тощей кишке, определяется очаг патологической гиперфиксации РФП. |
| Данные ПЭТ/КТ с 11С-холином у пациента с раком предстательной железы. Состояние после простатэктомии. В костях скелета визуализируются множественные очаги патологического накопления РФП (метастазы). |
| ||
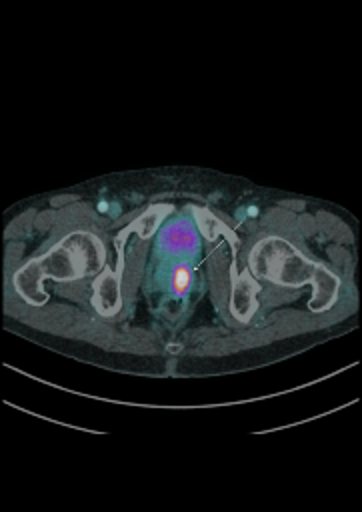
| Данные ПЭТ/КТ с 68Ga-ПСМА у пациента с местным рецидивом рака предстательной железы. Состояние после лучевой терапии. В левых отделах предстательной железы определяется очаг патологического накопления РФП. | ||
Демиелинизация
Что такое демиелинизация головного мозга станет понятным, если вкратце рассказать об анатомии и физиологии нервной клетки.
Нервные импульсы идут от одного нейрона к другому, к органам через длинный отросток, называемый аксоном. Многие из них покрывает миелиновая оболочка (миелин), которая обеспечивает быструю передачу импульса. На 30% она состоит из белков, остальное в ее составе – липиды.
Механизм развития
В некоторых ситуациях происходит разрушение миелиновой оболочки, что говорит о демиелинизации. Два основных фактора ведут к развитию этого процесса. Первый связывают с генетической предрасположенностью. Без влияния каких-либо очевидных факторов некоторые гены инициируют синтез антител и иммунных комплексов. Вырабатываемые антитела способны проникнуть через гемато-энцефалитный барьер и вызвать разрушение миелина.
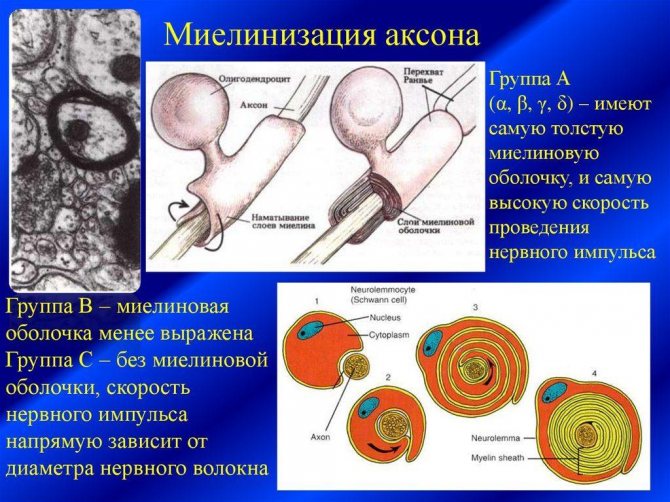
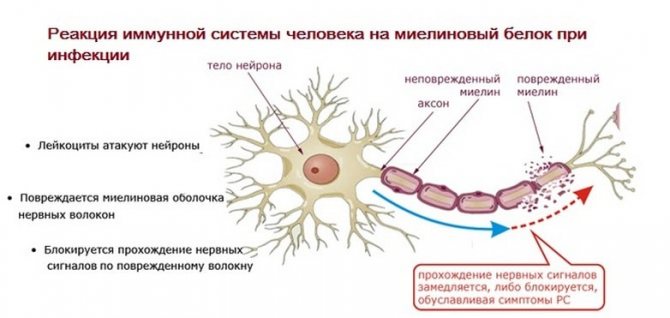
В основе другого процесса лежит инфекция. Организм начинает продуцировать антитела, разрушающие белки микроорганизмов. Однако в некоторых случаях белки патологических бактерий и нервных клеток воспринимаются как одинаковые. Происходит путаница, и организм поражает свои собственные нейроны.
На начальных этапах поражения процесс можно остановить и повернуть вспять. Со временем разрушение оболочки доходит до такой степени, что она полностью исчезает, оголяя аксоны. Исчезает вещество для передачи импульсов.
В основе демиелинизирующих патологий лежат следующие основные причины:
- Генетическая. У части больных отмечают мутацию генов, отвечающих за белки миелиновой оболочки, иммуноглобулины, шестой хромосомы.
- Инфекционные процессы. Запускаются болезнью Лайма, краснухой, цитомегаловирусными инфекциями.
- Интоксикация. Длительное употребление алкоголя, наркотиков, психотропных веществ, воздействие химических элементов.
- Нарушение обмена веществ. Вследствие сахарного диабета происходит нарушение питания нервных клеток, что ведет к гибели миелиновой оболочки.
- Новообразования.
- Стрессы.
В последнее время все больше ученых считает, что механизм зарождения и развития носит сочетанный характер. На фоне наследственной обусловленности под воздействием окружающей среды, патологий развиваются демиелинизирующие заболевания головного мозга.
Отмечается, что чаще всего они возникают у жителей Европы, некоторых районов США, центра России и Сибири. Реже встречаются они у населения Азии, Африки, в Австралии.
Общие симптомы
При появлении метастаза нарушается опорная функция позвонка, он начинает постепенно разрушаться, возникает боль, которая носит либо постоянный интенсивный характер, либо возникает при физической нагрузке.
Боль находится в том отделе позвоночника, где расположен очаг и не стреляет в другие места. Из-за нарушения структуры позвонка развиваются патологические переломы, после появления которых, боль становится интенсивной, постоянной и стреляет по ходу нервных корешков из-за сдавления сломанным позвонком.
К симптомам раковой интоксикации, отягощающим состояние пациента, ухудшающим прогноз относятся:
- слабость;
- повышенная утомляемость;
- снижение массы тела;
- отсутствие аппетита;
- тошнота;
- рвота съеденной пищей;
- субфебрильная температура тела;
- отеки на лице по утрам, на ногах по вечерам;
- головная боль;
- снижение памяти, внимания;
- бледность или желтушность кожи;
- уменьшение уровня гемоглобина, эритроцитов в крови, увеличение СОЭ.
О метастазах шейного отдела свидетельствуют следующие симптомы:
- боль по задней поверхности шеи, стреляющая в одну или две руки;
- нарушение движений руками и ногами с последующим параличом в них;
- нарушение мочеиспускания;
- нарушение чувствительности в руках и ногах.
Выявить метастаз грудного отдела сложно, т. к. на ранних стадиях заболевания симптомы неспецифичные, проявляются неприятными ощущениями в грудном отделе позвоночника.
Переломы тел грудных позвонков не сразу проявляют себя выраженной болью, т. к. грудная клетка – это рёберный каркас и сдавление корешков происходит на запущенных стадиях заболевания.
При появлении злокачественных новообразований в грудных сегментах снижается чувствительность с уровня грудной клетки и ниже до ног, боль носит опоясывающий характер по ходу межрёберных нервов, симулирует межрёберную невралгию.
В ногах постепенно развивается слабость, появляются затруднения мочеиспускания и нерегулярный стул.
Метастазы в тела верхних поясничных позвонков вызывают атрофию мышц, слабость в ногах. Выражена боль в поясничном отделе, которая стреляет в тазобедренные суставы, бедро до уровня коленного сустава.
Жалобы на суставы заставляют пациентов лечить артроз тазобедренных суставов.
При поражении нижнего поясничного и крестцового отделов ранними признаками будут — боль в пояснице как при радикулите.
Затем присоединяется онемение промежности, недержание или задержка мочи и кала, нарушение питания кожи проявляется сухостью и ломкостью ногтей, появлением трещин, незаживающих ран.
Метастазы нижних крестцовых сегментов проявляются:
- расстройствами мочеиспускания,
- дефекации и половой функции,
- нарушением чувствительности промежности.
Впервые боль в позвоночнике появляется, когда о первичной опухоли никто не думает. Анализы крови и мочи при этом нормальные, самочувствие пациента не страдает, движения, чувствительность не нарушены. Тогда для диагностики помогает онкологический анамнез пациента, дополнительные методы обследования.
Классификация
Описывая демиелинизацию, врачи говорят о миелинокластии – нарушении оболочки нейронов вследствие генных факторов.
Поражение, появляющееся из-за болезней других органов, свидетельствует о миелинопатии.
Патологические очаги возникают в головном мозге, спинном, периферических отделах нервной системы. Они могут обладать генерализированным характером – в этом случае повреждение затрагивает оболочки в различных частях тела. При изолированном поражение наблюдается на ограниченном участке.
Супратенториальные очаги
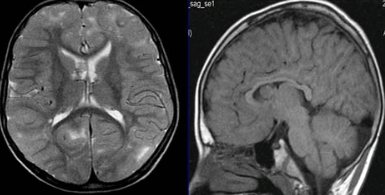
Они относятся к верхним отделам мозга в отличие от субтенториальных, включающих мозжечок и мозговой ствол.
Расположенная над намётом затылочная доля страдает чаще всего при ушибах головы, родовых травмах из-за того, что со всех сторон окружена несжимаемой при ударе жидкостью ликворных пространств. В этой доле чаще всего возникают не связанные с травмами разрастания глии, имеющие сосудистый генез.
По обширности и распространённости супратенториальный глиоз бывает:
- Очаговым – локализованным в виде крупного единичного разрастания клеток нейроглии;
- Немногочисленным (термин используется для отображения наличия 2-3 очагов);
- Множественным, для которого характерно наличие более 3 гиперденсивных образований;
- Диффузным (многомелкоочаговым), затрагивающим различные отделы мозга. Количество мелких очагов в этом случае не поддаётся подсчёту.
Клиническая картина заболевания коррелирует с числом погибших нейронов и размером очага. Небольшое образование из нейроглии может не давать знать о себе.
Заболевания
В медицинской практике выделяется несколько болезней, характеризующихся демиелинизирующими процессами головного мозга.

К ним относится рассеянный склероз – в этой форме они встречаются чаще всего. Среди других проявлений – патологии Марбурга, Девика, прогрессирующая мультифокальная лейкоэнцефалопатия, синдром Гийена-Барре.
Рассеянный склероз
Страдает рассеянным склерозом приблизительно 2 миллиона населения планеты. Больше чем в половине случаев патология развивается у людей от 20 до 40 лет. Прогрессирует она медленно, поэтому первые признаки обнаруживаются только спустя несколько лет. В последнее время ее диагностируют у детей от 10 до 12 лет. Встречается она чаще у женщин, жителей городов. Заболевают больше люди, проживающие вдали от экватора.
Диагностика
Основной метод обнаружения очагов демиелинизации головного мозга – магнитно-резонансная томография. Она позволяет составить точную картину болезни. Введение контрастного вещества четче их очерчивает, позволяя выделить новые поражения белого вещества головного мозга.
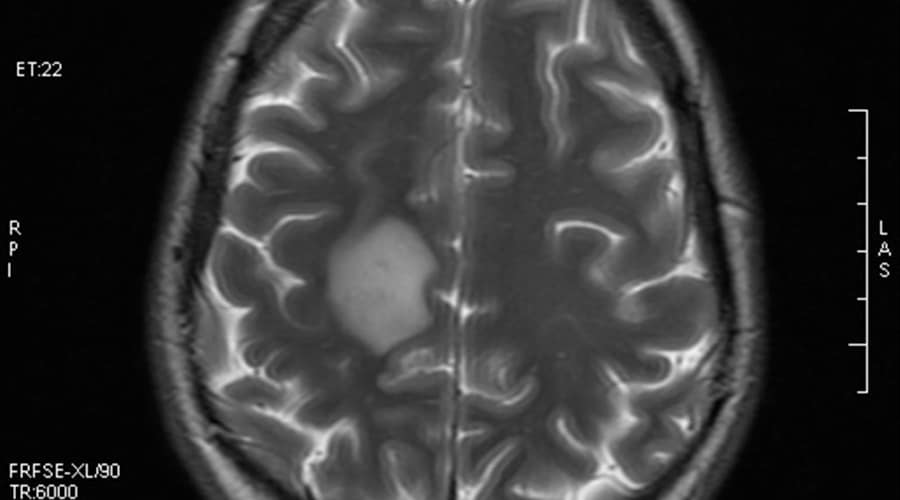
Другие методы обследования включают пробы крови, исследование спинномозговой жидкости.
Прогноз срока жизни при метастазах в позвоночнике
Первичные неоплазмы развиваются достаточно длительный период. Вторичные опухолевые образования проявляются уже в неизлечимых стадиях и носят диаметрально противоположный характер, поэтому в большинстве ситуаций имеют неблагоприятные прогнозы.
Продолжительность жизни при метастазах в позвоночнике по большей части зависит от:
- Иммунной системы;
- Степени тяжести состояния больного;
- Количества очагов;
- Разновидности новоообразования;
Метастазирование на позвоночнике имеет минимальные показатели выживаемости. Даже при применении всех доступных схем лечения в 90% онкослучаев срок жизни редко превышает 24 месяца. В среднем он варьируется от 6 месяцев до года. Если же локализация появившегося изначально новообразования не установлена, пациенты живут около двух месяцев.
Несмотря на это прогнозировать срок и качество жизнедеятельности в каждом случае следует индивидуально.
Стоит помнить, что чем раньше выявлено заболевание, тем позитивнее будет прогноз. К примеру, адекватное лечение (брюшная резекция и вертебректомия) одинарного спинного метастаза позволяет прогнозировать пятилетнюю выживаемость в 50% случаев.
Среди благоприятных прогностических факторов можно выделить замедленный рост и небольшой размер первичного новообразования, присутствие на рентгене признаков склероза, хорошее состояние пациента.
При раке чаще молочной, щитовидной железы, почек, лёгких, яичников, предстательной железы, надпочечников появляются метастазы в позвоночник.
При минимальной степени злокачественности первичной опухоли метастазы появляются через десятки лет после лечения рака матки, желудка, толстого кишечника.
В позвоночник метастазирует саркома носоглотки, лимфосаркома, опухоли мягких тканей, синовиальных оболочек, лимфогранулематоз, миелома.
Клиническая картина – неспецифическая. Боль появляется не сразу и важно регулярно планово контролировать, не появились ли очаги.
- Определение понятия и механизм появления
- Общие симптомы
- Клиническая картина поражения шейного отдела позвоночника
- Клиническая картина поражения грудного отдела позвоночника
- Клиническая картина поражения поясничного отдела позвоночника
- Клиническая картина поражения пояснично-крестцового отдела позвоночника
- Диагностика метастазов
- Дополнительные методы обследования:
- Лечение метастазов
- Побочные эффекты лучевой терапии:
- Побочные эффекты лечения бисфосфанатами:
- Народные средства в лечении метастазов
- Хирургические методы лечения
- Прогноз лечения
- Профилактика