Ежедневно из жизни уходит сотни людей по причине остановки сердца. Смерть наступает из-за сердечных патологий или в силу нормальных физиологических причин, таких как старость или насильственных процессов – авария, утопление. Можно ли предотвратить смерть человека в случае остановки сердца? И если да, то, как это можно сделать? Рассмотрим подробней причины, вызывающие остановку сердца и как можно спасти человеческую жизнь при таком диагнозе?
Клиническая картина: как классифицируются последствия ЧМТ
Все последствия ЧМТ можно классифицировать на ранние (острые) и отдаленные. Ранние – это те, которые возникают сразу же после получения повреждения, отдаленные появляются спустя некоторое время, возможно, даже через годы. Абсолютными признаками повреждения головы считаются тошнота, боль и кружение головы, а также потеря сознания. Она возникает сразу после травмы и способна продлиться различное время. Также к ранним симптомам относится:
- покраснение лица;
- гематомы;
- судорожный припадок;
- видимое костное и тканевое повреждения;
- ликворное истечение из ушей и носа и т. д.
В зависимости от того, сколько времени прошло с момента травматизации, степени тяжести повреждений, а также их локализации, выделяются различные виды отдаленных последствий черепно-мозговой травмы.
| Место повреждения | Возможные последствия |
| Височная доля | судорожные приступы по всему телу; расстройство речи и зрения. |
| Лобная доля | тремор (дрожание) верхних и нижних конечностей; нечленораздельная речь; шаткая походка, возникновение слабости в ногах и возможные падения на спину. |
| Теменная доля | резкое ухудшение зрения вплоть до образования слепоты; непроявление чувствительных реакций на одной из половин тела. |
| Травмы черепных нервов | нарушения слуха; выраженная асимметрия овала лица; появление косоглазия. |
| Мозжечковая область | нистагм (непроизвольные скачки глаз из стороны в сторону); нарушения в координации движений; гипотония мышечной массы; «шаткая» походка и возможные падения. |
Шкала Глазго – чего ждать от ЧМТ
Классификация последствий черепно-мозговой травмы у врачей обычно осуществляется по специальной системе – это шкала Глазго. Итак, итог полученного повреждения бывает следующим:
- У пациента наступает абсолютное восстановление и, как следствие, выздоровление, после чего он возвращается к привычной жизни и работе.
- Умеренная инвалидность. У больного есть психические и неврологические нарушения, которые препятствуют возвращению на работу, но сохранены навыки самообслуживания.
- Инвалидность грубая. Больной не способен к самообслуживанию.
- Вегетативные состояния. Неспособность выполнять определенные движения, нарушения со сном и другие вегетативные признаки.
- Смерть. Прекращение деятельности жизненно-важных органов.
Об исходах травмы можно судить уже спустя год после ее получения. Все это время должна обязательно присутствовать восстановительная терапия, включающая в себя лечебную физкультуру, прием медикаментозных препаратов, физиотерапевтические процедуры, витаминно-минеральный комплекс, работу с неврологами и психиатрами и т. д.
Оказание первой помощи при остановке сердца
На сегодняшний день остановка сердца считается, к сожалению, очень частой причиной смерти. И это, несмотря на то, что вовремя принятые меры, могут спасти множество жизней. Этот вид патологии наступает внезапно, часто во сне, и касается не только людей с заболеваниями сердечно-сосудистой системы, но и здорового человека. Находясь возле пострадавшего, у которого остановилось сердце, необходимо быть уверенным, с какой именно ситуацией сталкиваются люди, и что можно предпринять.
- Как выявить, что остановилось сердце
- Можно ли спасти человека, и сколько есть на это времени
- Основные меры и лечение
- Возможные основания для возникновения патологии
- Возможные результаты патологии
Как выявить, что остановилось сердце
Врачам известны определенные основные показатели, зная которых, есть возможность определить, действительно ли произошла остановка сердца, и какие меры можно предпринять, чтобы спасти потерпевшего.
- Одним из первых показателей является отсутствие пульса (он не прощупывается в области крупных артерий). Чтобы точно определить отсутствие/наличие пульса, нужно средний и указательный пальцы приложить к области сонной артерии, в случае, если он не прощупывается, необходимо немедленно начинать реанимационные действия, не дожидаясь приезда неотложной помощи (предварительно вызвав бригаду).
- К симптомам относится также и непривычный для слуха звук биения сердца.
- Очень важным признаком врачи называют прекращение дыхательной деятельности. Определить наличие/отсутствие дыхательной функции можно при помощи любой зеркальной поверхности, которая есть под рукой (карманное зеркало) — его подносят ко рту, или носу, а, кроме того, визуально – по наличию или отсутствию дыхательных движений в области грудной клетки.
- Расширенные зрачки, не реагирующие на световые лучи – тоже один из признаков. Чтобы это выявить, лучше всего направить свет фонаря, зажигалки в глаза, и при отсутствии реакции (не выявлено сужения зрачков), можно делать вывод об отсутствии функционирования миокарда.
- Изменение природного цвета лица – это свидетельство явного нарушения системы кровообращения. Как правило, лицо приобретает синеватый или серый оттенок.
- Потеря сознания длительностью от 10 до 20 секунд и более является одним из симптомов остановки сердца. Обычно это говорит о нарушениях в функционировании фибрилляции желудочков или о наступившей асистолии. Выявить подобное состояние можно похлопывая осторожно по лицу, или создавая шум (хлопки, громкие звуки, крик).
Можно ли спасти человека, и сколько есть на это времени
Находясь рядом с пострадавшим, у которого произошла патологическая остановка сердечной деятельности, главное со стороны окружающих не медлить, и понимать, что грамотная первая помощь при остановке сердца представляет собой единственный шанс на спасение. Врачи считают, что есть только семь минут, чтобы спасти жизнь, причем, таким образом, чтобы в будущем это обошлось без тяжелых последствий.
Техника выполнения непрямого массажа сердца
В ситуации, когда удается спасти жизнь человека только за 7-10 минут, у пострадавшего возрастает угроза психических и неврологических патологий в будущем. Запоздавшая, или неумело оказанная помощь, как правило, приводит к инвалидности пострадавшего, и даже к полной недееспособности, то есть, последствия могут быть очень тяжелыми и непредсказуемыми.
Основная направленность оказания помощи представляет собой восстановление дыхательной деятельности, ритма сердечного биения, а также запуск системы кровотока. Это крайне необходимо, поскольку кровоток обеспечивает клетки и ткани кислородом, при отсутствии которого невозможно функционирование органов, в особенности мозга, а значит и собственно жизнь человека. Так что при кратковременной остановке сердца все зависит только от скорости действий окружающих людей или врачей.
Чтобы убедиться в этом, необходимо аккуратно потормошить пострадавшего, несколько раз его громко окликнуть. Как только выявлены признаки остановки сердца (один или несколько), нужно мгновенно приступать к реанимации. Помощь состоит из нескольких этапов.
- Прежде всего, пострадавшего нужно осторожно положить на ровную и твердую поверхность, после чего запрокинуть его голову.
- По возможности освободить (прочистить) дыхательные пути от скопившейся слизи (до приезда врачей очищают только носовые пути и полость рта).
- На следующем этапе необходимо осуществить искусственным путем вентиляцию легких (так называемое дыхание рот в рот или в нос).
При внезапной остановке сердца врачи также рекомендуют произвести наружный (так называемый непрямой) массаж. Но, до этого нужно осуществить «прекардиальный удар». Это удар кулаком точно в среднюю область грудины. При этом важно ударить таким образом, чтобы удар не был направлен прямо в сердечную область, в противном случае положение потерпевшего может серьезно усугубиться. Несмотря на то, что врачи называют эту меру подготовительной, в некоторых случаях подобный удар может реанимировать пострадавшего без использования других мероприятий.
В любом варианте он максимально увеличивает результат от массажа. Если данное мероприятие не помогло реанимировать потерпевшего, а скорая помощь еще не приехала, нужно выполнить наружный массаж. Действовать необходимо быстро и четко, так как реаниматоры считают, что именно помощь при остановке сердца, оказанная вовремя – это надежда для человека выйти из данного состояния, и уменьшить негативные последствия.
Основные меры и лечение
При оказании помощи, обязательно нужно каждые 2-3 минуты проверять основные показатели состояния потерпевшего – прощупывать пульс, проверять наличие/отсутствие дыхательной деятельности, реакцию зрачков на свет. Врачи предупреждают, реанимационные мероприятия можно прекращать, если восстановилась дыхательная деятельность, но ни в коем случае не заканчивать в случае, когда только восстановился пульс. В этом случае нужно продолжать вентиляцию легких искусственным методом. Массаж наружного типа производят, пока цвет кожи не становится природным.
Также необходимо знать, что в том случае, если никакие меры не приводят к спасению жизни, то закончить реанимационные мероприятия можно исключительно после приезда врача, который имеет право позволить прекратить реанимацию. Конечно, вышеперечисленные меры являются только первоначальным этапом спасения жизни пострадавшего, которые оказывают ему окружающие люди, не дожидаясь неотложной реанимационной бригады. Профессиональные реанимационные мероприятия значительно серьезнее.
Реанимация больного с помощью дефибриллятора
Для того чтобы вывести пострадавшего из этого патологического состояния, причем с наименьшими потерями и последствиями, врачи скорой помощи при внезапной остановке сердца применяют специальные способы. Но основной задачей реаниматологов также остается восстановление дыхательной функции пациента. Для этого применяют:
- вентиляцию при помощи специальной маски;
- в тех ситуациях, когда это не приносит результатов, или нет возможности использовать маску, то показана инкубация трахеи. Этот метод наиболее эффективный, так как обеспечивает освобождение дыхательных путей, и восстановление функции дыхания. Но установить инкубационную трубку должен исключительно врач-специалист.
Чтобы запустить сердце профессиональными реаниматорами в качестве неотложных мер применяют дефибриллятор – аппарат, воздействующий на мышцу сердца электрическим током. Помимо таких мер, реаниматоры используют специальные медикаментозные средства (для конкретных случаев – свой препарат). Из наиболее эффективных можно назвать:
- при асистолии рекомендован атропин;
- для усиления и увеличения частоты сокращений сердечной мышцы выписывают адреналин (эпинефрин);
- в качестве антиаритмических средств применяют несколько средств – амиодарон, бретилия тозилат, лидокаин;
- для стабилизации сердечной деятельности, стимуляции функционирования клеток рекомендуют сульфат натрия;
- при наличии гиперкалиемии эффективен кальций.
Возможные основания для возникновения патологии
Основные причины остановки сердца мало разнообразны. На первое место врачебная практика выводит нарушение фибрилляции желудочков – эти случаи занимают от 70 % до 90 %. Обусловлено это внезапным сокращением мышечных волокон желудочков хаотичного характера. Такая патология вызывает перебои кровотока к тканям и органам.
К другим причинам относятся такие виды остановки сердца, также требующие реанимации при остановках сердца, как:
- пароксизмальная тахикардия желудочковая – при отсутствии на крупных сосудах пульса;
- биоэлектрическая активность при отсутствии сокращений желудочков — электромеханическая диссоциация;
- предрасположенность генетического характера – унаследованная болезнь Романо-Уорда.
Помимо этого рефлекторная остановка сердца возникает у совершенно здоровых людей, и на это также имеется предрасположенность или соответствующие факторы:
- Резкое переохлаждение (снижение температуры менее 28 °С).
- Электрическая травма.
- Неправильное применение таких лекарственных средств, как гликозиды, анальгетики, адреноблокаторы, а также неподходящие по индивидуальным причинам препараты для наркоза (патология может наступить во сне).
- Недостаток кислорода, например, при утоплении или удушении.
- Диагностированная ишемическая болезнь (при этом, люди с таким диагнозом, постоянно выпивающие алкогольные напитки, подвержены большому риску смерти от такой патологии – 30 % случаев).
- Злоупотребление табачными изделиями.
- Заболевания атеросклерозом, артериальной гипертензией или с диагностированной гипертрофией левого желудочка.
- Возрастные изменения
От чего зависит степень тяжести ЧМТ и ее виды
Все, в том числе и отдаленные виды последствий черепно-мозговой травмы, подвластны многим факторам:
- Характер травмы. Чем она сильнее и глубже, тем больше вероятность получения осложнений и, как следствие, длительного лечения.
- Возраст больного. Чем организм моложе, тем ему легче справляться с полученными травмами.
- Скорость оказания медицинской помощи. Чем быстрее пострадавшего покажут врачу, и начнется этап лечебных мероприятий, тем ему будет проще восстановиться.
Как уже было сказано, различают легкую форму повреждения, среднюю и тяжелую. Согласно статистике, при легких травмах у молодых людей в возрасте 20 – 25 лет осложнения почти не встречаются.
Последствия при легкой форме
Легкий вид травматизации головы – наиболее благоприятный вариант из всех существующих. Лечение обычно не занимает много времени, и больные быстро идут на поправку. Все осложнения обратимые, а симптомы либо ранние (острые), либо же длятся короткое время. Здесь можно отметить следующие признаки:
- головокружения и головные боли;
- обильное потоотделение;
- тошнота и рвота;
- раздражительность и расстройство сна;
- слабость и быстрая утомляемость.
Обычно терапия, после которой пациент возвращается к обычной жизни, занимает 2 – 4 недели.
Последствия при средней форме
Средняя степень тяжести – это уже более серьезный повод для беспокойства о здоровье больного. Чаще всего такие состояния фиксируются при частичном повреждении головного мозга, сильном ушибе или переломе основания черепа. Клиническая картина может продолжаться довольно долгое время, и включает симптомы:
- нарушение речи или частичная потеря зрения;
- проблемы с сердечно-сосудистой системой, а точнее с сердечным ритмом;
- психические расстройства;
- паралич шейных мышц;
- судорожные припадки;
- амнезия.
Реабилитация после черепно-мозговой травмы способна занимать от 1 месяца до полугода.
Последствия при тяжелой форме
Травмы в тяжелой степени наиболее опасные, и вероятность наступления смерти в их случае наиболее высокая. Чаще всего такой вид повреждений фиксируется после открытых переломов черепа, тяжелых ушибов головного мозга или его сдавливания, кровоизлияний и т. д. Наиболее распространенным видом осложнения после тяжелой ЧМТ является кома.
Согласно статистике, каждого второго в тяжелых случаях ждут такие виды последствий:
- Частичная или полная инвалидность. При частичной теряется трудоспособность, но сохраняются навыки самообслуживания, присутствуют психические и неврологические расстройства (неполный паралич, психозы, нарушение движений). При полной инвалидности больному требуется постоянный уход.
- Кома различной степени проявления и глубины. Кома при черепно-мозговой травме способна продолжаться от нескольких часов до нескольких месяцев или лет. Пациент в это время находится на аппаратах искусственного поддержания жизни или же его органы работают самостоятельно.
- Летальный исход.
Также даже самое эффективное лечение и благоприятный исход проводимых мероприятий обязательно влекут за собой появление таких признаков:
- проблемы со зрением, речью или слухом;
- нарушение сердечного ритма или дыхания;
- эпилепсия;
- судорожные приступы;
- частичная амнезия;
- расстройство личности и психики.
Они могут быть сочетанными и проявиться сразу же после травмы головы или же спустя годы.
Дать точную оценку восстановления больного невозможно, ведь каждый организм индивидуален, и на то есть множественные примеры. Если в одном случае даже при тяжелых повреждениях пациенты со стойкостью переносили реабилитацию и возвращались к нормальной жизни, то в других ситуациях даже легкая травма головы не лучшим образом сказывалась на неврологическом статусе и здоровье в целом. В любом случае при черепно-мозговой травме большую роль играют реабилитация и оказание психологической поддержки.
– самое распространенная причина повреждения структур центральной нервной системы. Если произошло тяжелое нарушение церебральной ткани, может наступить кома, которая чревата инвалидизацией или летальным исходом.
Рождение ребенка
Эти жуткие сцены даже не хочется представлять, но были времена, когда женщины умирали во время беременности и их не хоронили, что привело к появлению термина, называемого «посмертное выталкивание плода». Газы, накапливающиеся внутри тела, в сочетании с размягчением плоти, ведут к выталкиванию плода.
Хотя такие случаи очень редки и они вызывают множество слухов, они были задокументированы в период до надлежащего бальзамирования и быстрого захоронения. Все это кажется описанием из фильма ужасов, но такие вещи действительно случаются, и это заставляет нас в очередной раз порадоваться тому, что мы живем в современном мире.
Экология сознания: Жизнь. Ученые утверждают, что последние моменты сознания могут сопровождаться чем-то удивительным и таинственным происходящим внутри вашего мозга.
Вы можете представлять себе, как идете по бескрайнему полю или находитесь в окружении любимых людей.
Или, возможно, идете по длинному темному туннелю, в конце которого сияет яркий манящий свет.
В любом случае, когда придет конец, ваши последние переживания будут покрыты тайной, известной только вам
, однако, ученые утверждают, что эти последние моменты сознания могут сопровождаться чем-то удивительным и таинственным, что происходит внутри вашего мозга.
Еще в 2013 году исследователи из Мичиганского университета обнаружили, что после клинической смерти у крыс активность мозга стремительно возрастала, демонстрируя электрические импульсы, отражающие процессы сознания, которые по уровню превышали сигналы, зафиксированные у тех же животных в состоянии бодрствования.
«Мы полагали, что поскольку состояние клинической смерти связано с деятельностью мозга, нейронные корреляты сознания должны идентифицироваться у людей и животных даже после прекращения кровообращения в головном мозге», – сказала невролог Джимо Борджигин, входившая в исследовательскую группу.
Именно это они обнаружили в ходе эксперимента: подвергнутые анестезии крысы демонстрировали всплески мозговой активности с высокой степенью синхронизации в течение 30 секунд после индуцированной остановки сердца, сравнимые с процессами, которые можно было наблюдать в сильно возбужденном мозге.
Обнаруженный феномен был неожиданным открытием, которое может опровергнуть сложившееся представление, согласно которому из-за прекращения кровотока в результате клинической смерти, мозг обязательно должен в этот момент быть полностью инертным.
«Это исследование показало, что снижение уровня кислорода или как кислорода, так и глюкозы во время остановки сердца может стимулировать активность мозга, характерную для сознательной деятельности, – рассказала Джимо Борджигин. – Оно также впервые предоставило научную основу для объяснения различных ощущений в состоянии клинической смерти, о которых сообщали многие пациенты, оставшиеся в живых после остановки сердца».
Разумеется, хотя полученные учеными результаты на самом деле создают новую базу для интерпретации причин и природы этих «событий» после смерти, вовсе не факт, что у людей будут обнаружены такие же когнитивные вспышки, как у крыс, совершивших путешествие на тот свет.
В то же время, если выяснится, что наш мозг активизируется подобным образом в момент клинической смерти, это может помочь объяснить чувство осознанности, о котором сообщают многие пациенты, успешно прошедшие реанимацию в критическом состоянии.
Человек, которому кое-что известно об этом – исследователь терапии критических состояний из университета штата Нью-Йорк в Стоуни-Брук Сэм Парниа
, который опубликовал крупнейший в мире научный труд, посвященный анализу ощущений людей в состоянии клинической смерти и пребывания «вне тела».
Из интервью с более чем 100 пациентами, оставшимися в живых после остановки сердца, выяснилось, что 46 процентов сохранили воспоминания о своей встрече со смертью. В основном эти воспоминания были связаны с одними и теми же общими темами, включая яркий свет, членов семьи и страх.
Однако, что гораздо более удивительно, двое из ста опрошенных пациентов смогли вспомнить события, связанные с их реанимацией, которые произошли уже после того, как они умерли , что полностью противоречит общепринятым взглядам на возможность сохранения сознания в состоянии клинической смерти.
«Мы знаем, что мозг не может функционировать после того, как сердце перестало биться. Но в этом случае
сознание, по всей видимости, сохранялось в течение около трех минут после прекращения работы сердца
,
– сказал Парниа в интервью изданию National Post, – хотя мозг обычно прекращает функционировать через 20-30 секунд после остановки сердца».
Это звучит потрясающе, но стоит отметить, что подобное явление зафиксировано лишь у 2 процентов пациентов, а сам Парниа позже признал, что «самое простое объяснение состоит в том, что это, вероятно, иллюзия». Эта «иллюзия» может быть результатом неврологической реакции на физиологический стресс во время кардиологических явлений. Другими словами когнитивный опыт предваряет, а не сопровождает клиническую смерть как таковую. И именно он сохраняется в памяти пациента.
Разумеется, именно так склонны считать многие в нейробиологическом научном сообществе. «Знаете, я настроен скептически, – заявил в начале этого года невролог из Университета Дикин в Австралии Кэмерон Шоу в интервью изданию Vice. – Я думаю, что опыт «вне тела» — это просто фикция, поскольку механизмы, которые создают зрительные ощущения и воспоминания в этом состоянии не работают».
По словам Кэмерона, из-за того, что кровоснабжение мозга осуществляется снизу, смерть мозга происходит сверху вниз.
«Наше ощущение собственного «я», чувство юмора, наша способность думать о будущем – все это уходит в течение первых 10-20 секунд, – рассказал Vice Джулиан Морган. – Затем, когда распространяется волна обескровленных клеток мозга, наши воспоминания и языковые центры отключаются, и в конце остается лишь ядро».
Не слишком обнадеживающая точка зрения, но стоит отметить, что она также противоречит результатам экспериментов на крысах. И ученые все еще находят доказательства удивительных биологических процессов, продолжающихся весьма активно даже через несколько дней после наступления смерти.
Итак, у нас по-прежнему нет ответов, и хотя наука дала нам удивительные новые сведения о том, что происходит с мозгом в последние моменты, это исследование еще не является окончательным.
Как уже было сказано, у нас нет никакого четкого представления о том, что мы увидим и почувствуем, когда занавес опустится. Но мы можем быть твердо уверены, что в конечном итоге мы все узнаем.
опубликовано .
Если у вас возникли вопросы по этой теме, задайте их специалистам и читателям нашего проекта
P.S. И помните, всего лишь изменяя свое сознание — мы вместе изменяем мир! © econet
Доктора обычно различают две формы лишения кислорода. Первая, аноксические повреждения которые происходят, когда мозг полностью лишен кислорода из-за внезапной остановки сердца, удушья, удушения и других внезапных травм. Вторая, гипоксические повреждения происходящие, когда этот орган получает меньше кислорода, чем ему нужно, но не полностью его лишен. Поскольку последствия двух травм сходны, многие эксперты в области мозга используют термины взаимозаменяемо.
Несколько секунд лишения кислорода не причинят долговременного вреда, поэтому ребенок, страдающий расстройством дыхания или дайвер, которому требуется несколько дополнительных секунд, чтобы подняться на воздух, вряд ли получат повреждение головного мозга. Точная временная шкала аноксических повреждений этого органа зависит от ряда личных особенностей, включая общее состояние мозга и сердечно-сосудистой системы, а также уровень оксигенации крови во время травмы. Вообще говоря, травмы начинаются с одноминутной отметки, неуклонно ухудшаясь после этого:
- Между 30−180 секундами лишения кислорода вы можете потерять сознание.
На отметке в одну минуту мозговые клетки начинают умирать.
Через три минуты нейроны страдают более сильным повреждением, и длительное повреждение головного мозга становится более вероятным.
Через пять минут смерть становится неизбежной.
Через 10 минут, даже если мозг остается в живых, кома и длительное его повреждение почти неизбежны.
Через 15 минут выживание становится практически невозможным.
Конечно, есть исключения для каждого правила. Некоторые тренировочные процедуры помогают организму более эффективно использовать кислород, позволяя мозгу обходиться более длительные периоды без этого жизненно важного элемента. Свободные ныряльщики обычно тренируются обходиться без кислорода, как можно дольше и нынешний рекордсмен задерживает дыхание в течение 22 минут, не получая при этом каких-либо повреждений этого органа.
Нарушение сознания: механизм появления
После повреждения центральной нервной системы вследствие получения черепно-мозговой травмы человек теряет способность реагировать на любой внешний раздражитель. Психоэмоциональное состояние нарушается полностью, пострадавший не может контактировать с окружающими людьми. Наступает кома.
Кома при ЧМТ характеризуется погружением человека в специфическое состояние, которое связано с угнетением определенных зон . Пострадавший не реагирует на болевой синдром, яркий свет и громкий звук, у него отсутствуют рефлексы.
Сознание нарушается при повреждении определенных отделов в головном мозге, которые отвечают за речь, мышление, бодрствование, рассуждение. Исходя из степени повреждения, потеря сознания может иметь разную длительность:
- легкая черепно-мозговая травма (например, ушиб): нарушение сознания не происходит или длится не более 5 секунд;
- травма средней тяжести (например, открытая ЧМТ): длительность нарушения сознания – 2 часа-2 дня;
- травма тяжелой степени: наступает глубокая кома и вегетативные состояния.
Кома после ЧМТ – не отдельное заболевание, а лишь последствие поражения ЦНС. Если наблюдается тяжелое общее состояние, которое угрожает жизни человека, его могут погрузить в . Такое состояние позволяет вызвать контролируемое снижение деятельности рефлексов и жизненно важных функций.
Искусственная кома заключается во введении в организм специальных медикаментов. При этом дыхательную функцию осуществляет аппарат вентиляции легких.
Последствия при ЧМТ после выхода из комы
Кома – одно из тяжелейших последствий, возникающих после черепно-мозговой травмы.
Рассмотрим виды коматозного состояния после ЧМТ и способ определения его глубины, а также расскажем о методиках лечения и реабилитационных мероприятиях, применяемых после возвращения сознательного состояния.
Почему после ЧМТ может возникнуть кома?
При ЧМТ, затрагивающих ЦНС, теряется реакция на внешние раздражители, что приводит к нарушению психоэмоционального состояния. Угнетение больших участков мозга лишает пострадавшего рефлекторной функции, вводя в коматозное состояние. После травмы человек перестает ощущать боль, не реагирует на громкие звуки, а его зрачки теряют восприимчивость к яркому свету.
В зависимости от продолжительности потери сознания различают:
- Тяжелую черепно-мозговую травму. Сопровождается внутричерепным давлением, нарушающим функциональность головных отделов и препятствующим работе нервных импульсов. Травма сопровождается длительной комой.
- Травму средней тяжести. Потеря сознания длится от 2 часов до 2 суток.
- Легкие травмы. При ушибах сознание нарушается на несколько секунд или остается в норме.
Разновидности комы и их симптомы
Кома, возникающая при черепно-мозговой травме, делится на 3 разновидности, отличающиеся тяжестью симптоматики:
- глубокая;
- собственно кома;
- поверхностная.
Поверхностная кома
После черепно-мозговой травмы пострадавший пребывает в состоянии глубокого сна. Человек реагирует на окружающих открыванием глаз, легким движением конечностей и способен вести беседы с заторможенной речью.
Собственно кома
Если при поверхностной потере сознания пациент реагирует на внешние раздражители, то в случае обычной комы реакция спонтанная. Внезапное распахивание глаз, произношение звуков и сокращение конечностей не контролируются больным, поэтому для его безопасности врачи могут ограничить подвижность тела при помощи фиксаторов.
Интересное: Оказание первой медицинской помощи при ЧМТ
Глубокая кома и вегетативное состояние
Черепно-мозговая травма сопровождается нарушением рефлекторной функции. Пострадавшему, находящемуся в глубокой коме, требуется аппарат для поддержания дыхательной функции. Человек не реагирует на свет и боль.
Определение глубины коматозного состояния
Глубину коматозного состояния определяют при помощи шкалы Глазго, состоящей из 3 тестов на:
- двигательную активность, оцениваемую от 1 до 6 баллов;
- речевую реакцию, оцениваемую от 1 до 5 баллов;
- реакцию открывания глаз, оцениваемую от 1 до 4 баллов.
Помимо шкалы Глазго в диагностике при ЧМТ используют:
- КТ и МРТ, определяющие расположение опухолей или гематом, сдавливающих части мозга, контролирующие сердечный ритм и дыхательную систему.
- ЭЭГ, фиксирующую электрическую активность мозговых клеток и степень повреждения функций ЦНС.
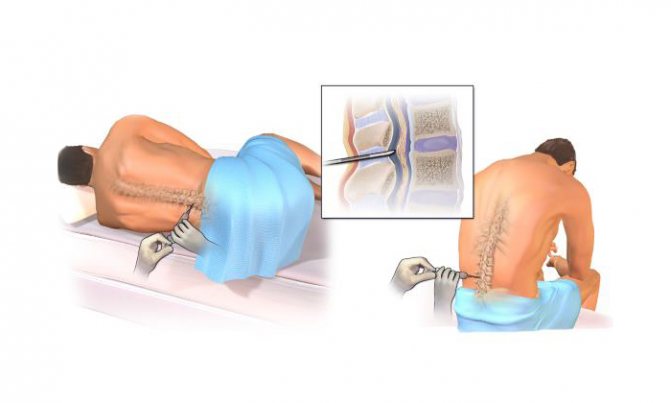
- Люмбальную пункцию при ЧМТ. Анализ ликвора позволяет разобраться в причине комы.
- Рентген, позволяющий отследить травмы, пришедшиеся на позвоночник и черепную коробку.
Как происходит выход из комы?
Вне зависимости от тяжести черепно-мозговой травмы пациенту полагается пройти обязательный курс мероприятий по реабилитации.
Первоочередная задача при выходе из комы – восстановление мозговых функций.
Память и внимание ухудшаются у всех пострадавших, а в отдельных случаях развивается амнезия разной длительности. Спутанное сознание и потеря пространственной ориентации затрудняет самостоятельные движения. В период реабилитации больному помогают не только перемещаться, но и поддерживать сидячее положение.
Порядок дальнейшей реабилитации индивидуален и растягивается от нескольких месяцев до нескольких лет.
Реабилитация после черепно-мозговой травмы
На начальном периоде реабилитации пациенту с ЧМТ помогают с самообслуживанием, восстанавливая воспоминания об утраченных навыках.
Реабилитационный курс проводится под руководством:
- психолога, нормализующего психику и позволяющего вновь влиться в социум;
- невролога и физиотерапевта, отвечающих за проведение массажных процедур и ЛФК, восстанавливающих мышечный тонус;
- нейрологопеда, помогающего вернуть речевую функцию;
- трудотерапевта, развивающего память, речь и моторику.
Во время реабилитации после ЧМТ важно соблюдать последовательность и периодичность. Первые улучшения – показатель эффективности лечения, но не результативности. Отмена восстанавливающих мероприятий происходит только после согласования с лечащим врачом.
Долгосрочные прогнозы
В зависимости от степени поражения ЦНС пациенту после ЧМТ диагностируют уровень угнентения сознания:
- Ступор. Поверхностная кома, сопровождающаяся реакцией на внешние раздражители, поддается лечению. При своевременной помощи пострадавший выходит из комы с минимальными отклонениями.
- Сопор. Движения осуществляются на уровне рефлексов, наблюдается нарушение мозговых импульсов. Быстрое ухудшение симптоматики опасно переходом в 3 степень поражения ЦНС, но своевременное лечение и качественная реабилитация оставляют высокие шансы на полноценную жизнь.
- Тяжелая степень угнетения ЦНС. Пациент пребывает в вегетативном состоянии и нуждается в аппаратной помощи. Инвалидности не избежать даже при удачном лечении.
- Летальный исход. Необратимые нарушения в ЦНС приводят к обширным кровоизлияниям или геморрагическому инсульту.
Ухудшение прогноза происходит при затяжном характере комы, растягивающейся на несколько лет.
Если кома длилась несколько недель или месяцев, а после возвращения сознательного состояния отмечается постепенное восстановление утраченных функций, то прогноз благоприятен. Такие пациенты способны вернуться к привычной жизни без осложнений.
Для нормализации состояния больного важно выполнять рекомендованные врачом действия в течение всего периода даже, если его продолжительность составляет больше года.
( 1 оценка, среднее 5 из 5 )
Источник: https://golovaibolit.ru/chmt/posledstvija-pri-chmt-posle-vyhoda-iz-komy
Характерные симптомы
Кома после черепно-мозговой травмы в первую очередь характеризуется нарушением сознания. Все симптомы такого состояния можно разделить по степени его тяжести:
- Поверхностное нарушение сознания. Человек погружается в глубокий сон. При попытке заговорить с пострадавшим он может открывать глаза, а иногда – заводить разговор. Речь – с препинаниями. Больной может осуществлять легкие движения конечностями.
- Обычная кома. Больному под силу издавать звуки, непреднамеренно открывать глаза и совершать резкие движения руками. Врач может зафиксировать конечности пострадавшего специальными приспособлениями во избежание нанесения физических увечий.
- Глубокая кома. Полностью отсутствуют рефлексы и подвижность, дыхательная функция. Реакции на болевой синдром нет, так же, как на свет зрачков.
Целесообразность поддержания функций организма
Современная медицина позволяет искусственно поддерживать жизнедеятельность организма достаточно долго, но зачастую встает вопрос о целесообразности данных мероприятий. Такая делемма возникает для родственников тогда, когда им сообщают, что клетки мозга умерли, то есть фактически и сам человек. Зачастую принимается решение об отключении от искусственного жизнеобеспечения.
Кома, с древнегреческого, означает глубокий сон, дремота. Характеризуется отсутствием сознания, двигательной активности и рефлексов, угнетением жизненно важных процессов дыхания и сердцебиения. Больной в коматозном состоянии лишен адекватной реакции на внешние раздражители, например, прикосновение или голос, болевые ощущения.
Лечение во время комы
После того, как был поставлен диагноз «кома вследствие черепно-мозговой травмы», начинают соответствующее лечение. В первую очередь проводят мероприятия, позволяющие усилить приток крови в головной мозг. Неотложную терапию начинают уже в машине скорой помощи.
Используют искусственную вентиляцию легких, вводят в организм лекарственные средства, способствующие нормализации артериального давления. Требуется введение препаратов, которые улучшают функционирование таких органов, как печень и почки.
В случае остановки дыхания врач скорой помощи вводит в полость трахеи специальную трубку, которая является проводником кислородного воздуха, исходящего из дыхательного аппарата.
Так как, находясь в коме, человек не может самостоятельно кушать, введение питательных веществ производят методом зонда. Для профилактики вторичного инфицирования мочевыводящего пути и легких назначают мощные антибактериальные препараты.
Лечение
Лечение всегда должно начинаться с выявления источника лишения кислорода, так как чем продолжительнее его отсутствие, тем более серьезными могут быть повреждения. Врач может использовать трахеотомию, чтобы обеспечить достаточный приток кислорода. Другие варианты лечения могут включать хирургическое вмешательство для удаления блокады или поражения, а также стероиды для уменьшения отечности в мозгу.
Через несколько дней после травмы следует внимание на долгосрочное восстановление. Серое вещество очень адаптивно к окружающей среде, поэтому продолжающиеся проблемы — лучший способ помочь ему восстановиться и обойти возникшие травмы. План лечения может включать:
- Физическую терапию, чтобы увеличить приток крови мозгу и восстановить моторные функции.
Профессиональная терапия, которая поможет найти новые способы выполнения повседневных задач.
Речевая терапия, которая поможет восстановить утраченную речь и язык.
Психотерапия, чтобы помочь научиться справляться с травмами.
А также могут потребоваться последующие процедуры, такие как химиотерапия для дальнейшего сокращения поражения мозга, приём медикаментов для предотвращения сгустков крови или регулярного сканирования МРТ для оценки его повреждения.
Каждый человек может столкнуться с ситуацией, когда кому-то внезапно стало плохо. Подоспев на помощь, в первую очередь мы прощупываем наличие пульса, таким образом, проверяем, работает ли сердце человека или нет.
От того остановилось сердце или нет, будет зависеть дальнейшая первая помощь человеку. Максимальное время, в течении которого организм остается жизнеспособным с дальнейшим восстановлением составляет 15 минут.
Реабилитационный период
Не все случаи нарушения сознания требуют длительного реабилитационного периода. По статистике не долго длится восстановление после комы, вызванной диабетом, приемом высокой дозы наркотиков или алкоголя. В таких случаях нарушение сознания присутствует до выведения из организма токсического вещества.
Выход из комы 3 степени после ЧМТ или же 1 степени одинаково требует проведения реабилитационных мероприятий. В первую очередь проводят меры по восстановлению функционирования мозга. Не в каждом случае происходит развитие амнезии, но наблюдается ухудшение памяти и внимания.
Как выходят из комы после ЧМТ? В этот период утрачивается способность сидения, хождения без посторонней помощи и подручных средств. Наблюдается спутанность сознания, человек теряет ориентацию в пространстве. Скорректировать подобные нарушения, вызванные длительным нарушением сознания, помогают такие специалисты:
- нейрологопед (помогает восстановить речь);
- психолог (нормализует психоэмоциональное состояние);
- трудотерапевт (помогает улучшить моторику);
- невролог, физиотерапевт и др.
При выходе из комы после ЧМТ не нужно сразу в первый день подвергать больного физическим и умственным нагрузкам. Реабилитация должна проходить постепенно. Сколько месяцев или лет понадобится для полного восстановления деятельности ЦНС, и каков будет прогноз, зависит от степени тяжести черепно-мозговой травмы.
Реабилитация после комы заключается в оказании помощи больному во всех обыденных делах: в приеме пищи, посещении туалета и душа. Требуется проведение развивающих игр, способствующих восстановлению моторики, памяти, речи. Важно нормализовать рацион питания, чтобы в него входили все полезные витамины и микроэлементы.
Для восстановления мышечного тонуса назначают массажные процедуры, которые проводят в кабинете специалиста и в дальнейшем – в домашних условиях. В процессе массажа можно использовать любое эфирное масло. Процедура также способствует улучшению кровообращения. Главное условие – непрерывность терапии, даже если видны первые положительные изменения.
Чем опасна кома после инсульта
» Статьи от эксперта » Мозг
Кома после инсульта — состояние между жизнью и смертью, связанное с полным поражением и нарушением работы мозга и всех физиологических систем. Это своеобразная защитная реакция организма, имеющая неудовлетворительный прогноз. Вероятность восстановления после комы регистрируется нечасто и требует длительной реабилитации.
Почему пациент впадает в кому
Кома при инсульте — следствие апоплексического удара, сопровождающегося мозговым кровоизлиянием и приводящего к бессознательному состоянию с частичной утратой рефлексов.
Различают геморрагический и ишемический инсульты, характеризующиеся повреждением сосудов головного мозга.
К такому состоянию человек может прийти из-за ряда факторов:
- внутреннее мозговое кровотечение, возникающее при повышении давления в одном из сегментов;
- ишемия — недостаточное кровоснабжение какого-либо органа;
- мозговой отек как следствие нарушения гормональной функции и гипоксии клеток мозга;
- атерома (дегенерация) сосудистых стенок;
- интоксикация организма;
- коллагенозы, характеризующиеся изменениями соединительных тканей (капилляров);
- отложение (ангиопатия) в мозговых сосудах бета-амилоидного белка;
- острая нехватка витаминов;
- заболевания крови.
Кома при ишемическом инсульте диагностируется реже, в основном сопровождается самостоятельным выходом из нее. При геморрагическом кровоизлиянии коматозное состояние опасно, так как приводит к некрозу обширных участков мозга.
Как определить кому
Буквальное значение слова «кома» — глубокий сон. Действительно, больной в коме после инсульта похож на того, кто спит. Человек живет, вот только разбудить его нельзя, так как полностью отсутствует реакция.
Существует ряд признаков, позволяющий отличить коматоз от клинической смерти, обморока или глубокого сна. К ним относятся:
- длительное бессознательное состояние;
- слабая мозговая активность;
- едва выраженное дыхание;
- еле прощупываемый пульс;
- отсутствие реакции зрачков на свет;
- едва улавливаемое биение сердца;
- нарушение теплообмена;
- самопроизвольное испражнение и мочеиспускание;
- нереагирование на раздражители.
Вышеперечисленные признаки у каждого человека проявляются индивидуально. В некоторых случаях продолжается проявление базовых рефлексов. Частичное сохранение самостоятельного дыхания иногда не требует подключения к аппаратам, а наличие глотательных функций разрешает отказаться от питания через зонд. Часто кома сопровождается реакцией на световые раздражители спонтанными движениями.
Коматозное состояние развивается стремительно. Однако при ишемическом инсульте возможно раннее распознавание комы.
Последствия инсульта можно предугадать, если у человека отмечаются следующие симптомы:
- кружится голова;
- снижается зрение;
- проявляется сонливость;
- путается сознание;
- не прекращается зевота;
- сильно болит голова;
- немеют конечности;
- нарушается движение.
Своевременное реагирование на тревожные признаки предоставляет людям дополнительный шанс на жизнь и впоследствии благоприятный прогноз течения болезни.
Степени комы при инсульте
Послеинсультная кома — довольно редкое (фиксируется в 8% случаев) явление. Это очень тяжелое состояние. Правильно спрогнозировать последствия можно, определив степени комы.
В медицине различают 4 степени развития комы при инсультах:
- Первая степень характеризуется заторможенностью, проявляющейся отсутствием реагирования на боль и раздражители. Больной способен контактировать, глотать, слегка переворачиваться, выполнять простые действия. Имеет положительный прогноз.
- Вторая степень проявляется подавлением сознания, глубоким сном, отсутствием реакций, сужением зрачков, неравномерным дыханием. Возможны самопроизвольные сокращения мышц, фибрилляция предсердий. Шансы выжить сомнительны.
- Третья, атоническая степень сопровождается бессознательным состоянием, полным отсутствием рефлексов. Зрачки сужаются и не реагируют на свет. Отсутствие тонуса мышц и рефлексов сухожилий провоцирует судороги. Фиксируется аритмия, понижение давления и температуры, непроизвольное испражнение. Прогноз на выживание сводится к нулю.
- Четвертая степень отличается арефлексией, атонией мышц. Фиксируется расширение зрачков, критическое снижение температуры тела. Все мозговые функции нарушены, дыхание нерегулярное, спонтанное, с долгими задержками. Восстановление невозможно.
В состоянии комы после инсульта человек не слышит, не реагирует на раздражители.
Определить, как долго продлится коматозное состояние, практически невозможно. Это зависит от степени тяжести и обширности поражения мозга, от места патологии и причины инсульта, его разновидности, а также от оперативности лечения. Чаще всего прогнозы неблагоприятны.
Средняя продолжительность нахождения человека в коме составляет 10-14 дней, однако в медицинской практике зафиксированы случаи многолетнего пребывания в вегетативном состоянии.
Доказано, что при отсутствии поступления кислорода в клетки мозга более месяца жизнеспособность человека не восстанавливается.
Чаще всего смерть наступает через 1-3 дня после вхождения в коматоз. Летальный исход определяют следующие факторы:
- повторный инсульт привел к погружению в «глубокий сон»;
- отсутствие реакций на звуки, свет, боль;
- возраст больного более 70 лет;
- снижение сывороточного креатинина до критического уровня — 1,5 мг/дл;
- обширные нарушения мозга;
- некроз клеток головного мозга.
Более точную клиническую картину позволяют дать лабораторные исследования крови, компьютерная диагностика или магнитно-резонансная томография.
Введение в искусственную кому после инсульта
Иногда требуется медикаментозное отключение сознания человека для исключения угрожающих жизни изменений мозга.
В случае компрессионного давления на мозговые ткани, их отека или возникших в результате черепно-мозговых травм кровоизлияний и кровотечений больного погружают в искусственную кому, способную заменить наркоз в кризисные дни.
Длительная аналгезия позволяет сузить сосуды, снизить напряженность церебрального потока, избежать некроза мозговых тканей.
Седацию вызывает введение контролируемой высокой дозы специальных препаратов, угнетающе действующих на центральную нервную систему, в условиях реанимации.
Данное состояние может продолжаться долго и требует постоянного контроля за состоянием больного. Любые реакции на внешние раздражители, движения указывают на возможность возвращения сознания.
Задача медперсонала сводится к оказанию помощи при выходе из комы.
Введение в седацию имеет побочные эффекты, выражающиеся осложнениями дыхательной системы (трахеобронхит, пневмония, пневмоторекс), нарушениями гемодинамики, почечной недостаточности, а также неврологическими патологиями.
Уход и лечение за пациентами, находящимися в коме
При нарушенном сознании постинсультная кома сопровождается самостоятельным дыханием и сердцебиением. Длительность комы при инсульте спрогнозировать невозможно, поэтому требуется специальный уход за больным.
Вот некоторые рекомендации:
- Питание. Поскольку коматозные пациенты питаются через специальный установленный в желудок зонд, то пища должна иметь жидкую консистенцию. Идеально подходит для этого детское питание: молочная смесь или фруктовое и овощное пюре в банках.
- Гигиена. Для предупреждения развития язв и пролежней, поддержания чистоты тела необходимо ежедневно обрабатывать кожу пациента мыльным раствором или специальными средствами, а также очищать ротовую полость пациента влажными марлевыми салфетками. Ежедневно расчесывать (особенно длинные волосы) и не реже 1 раза в неделю мыть волосистые части тела.
- Изменение положения. Для предотвращения пролежней больного следует систематически переворачивать в разные стороны.
В случае обширного геморрагического инсульта показано оперативное удаление гематомы внутри мозга, увеличивающее шансы на выздоровление.
Кома, наступившая в результате ишемического инсульта, лечится в специализированной реанимации неврологического отделения. Если жизнеобеспечивающие функции нарушены, больного подключают к аппарату искусственной вентиляции легких (ИВЛ) и монитору, фиксирующему показатели организма. Эвтаназия в России запрещена, поэтому жизнь человека будет поддерживаться столько, сколько дней потребуется.
При ишемическом инсульте назначают:
- антикоагулянты (аспирин, гепарин, варфарин, трентал);
- ноотропные средства (кавинтон, мексидол, актовегин, церебролизин).
Рекомендации родственникам пациентов
Вышедший из комы человек требует повышенного внимания.
Во избежание повторного возникновения апоплексического удара, необходимо соблюдение следующих рекомендаций:
- вселяйте надежду на выздоровление;
- создайте благоприятный психологический климат и комфортную обстановку;
- мотивируйте на ежедневные занятия и хвалите за успехи;
- освойте навыки ручного массажа.
Только любовь, забота и внимание способны творить чудеса. Любите и заботьтесь о себе и своих близких, и благоприятный прогноз не заставит себя ждать.
Инсульт
Осложнения
Если в момент черепно-мозговой травмы была задета центральная нервная система, вероятно, возникнут осложнения. Кома – одно из таковых. При тяжелой ЧМТ последствия могут быть настолько серьезны, что больной уже не в состоянии будет сам себя обслуживать, вставать, сидеть. В таких случаях потребуется помощь со стороны и специальная медицинская аппаратура.
Не всегда кома сопровождается столь тяжелыми последствиями. В некоторых случаях человек быстро восстанавливается после травмы и нарушения сознания, приходят в норму основные функции и рефлексы.
К наиболее распространенным последствиям комы можно отнести амнезию или неполную потерю памяти, нарушение концентрации внимания, утрату способности самостоятельного обслуживания (прием пищи, принятие водных процедур и др.).
Находясь в лежачем положении длительное время, человек может начать страдать пролежнями, которые требуют иной специфической терапии с использованием лекарственных препаратов.
Причины
Источники, вызывающие поражение церебральных структур могут быть различными.
Основные — это закрытые или открытые черепно-мозговые повреждения, вызванные травматизмом.
На сегодняшний день все большее распространение получило угнетение ЦНС, порождающееся онкологическими заболеваниями, инсульты и кровоизлияние различного патогенеза.
Третье место по распространенности причин занимают бактериальные и вирусные инфекции, провоцирующие воспаления и расстройство деятельности мозга.
Искажение сознания может быть спровоцировано диабетом, гормональными нарушениями, аномальными изменениями в функционировании почек, печени.
Так же к факторам, способствующим развитию коматозного состояния, относятся интоксикации и отравления сильнодействующими ядами и веществами: алкоголь, наркотики, лекарственные препараты.
Чтать также: Кислородная трубка для дыхания
Иные последствия ЧМТ
К последствиям черепно-мозговой травмы относят не только кому. Таковые зависят от степени тяжести повреждения. Не всегда осложнения возникают уже в первые недели или месяцы после получения травмы. Иногда негативные последствия развиваются спустя длительное время, что больше характерно для детей. В пожилом возрасте ЧМТ часто приводит к смертельному исходу.
К последствиям черепно-мозговой травмы относят:
- внешние проявления: гематома, отечность тканей, боль, лихорадочный синдром, общее недомогание и др.;
- паралич ног или (и) рук частичного или полного характера;
- утрата чувствительности кожного покрова в нижних или (и) верхних конечностях;
- болевой синдром в голове, имеющий хронический характер;
- потеря зрительной, слуховой, речевой функции, памяти;
- нарушение дыхательной функции, глотания;
- невозможность контроля мочеиспускания и дефекации;
- посттравматический эпилептический синдром с развитием судорожных припадков, нарушением сознания;
- верхних и нижних конечностей;
- нарушение концентрации внимания;
- повышение раздражительности.
Несмотря на столь большой перечень негативных последствий, это не значит, что у человека все они будут присутствовать. Вид последствий зависит от точного места локализации травмы головы и головного мозга, а также степени ее тяжести.
Добрый день! Понимаю, что о результатах говорить рано, но хотелось бы рассказать свою историю, может кому-то добавит веры, ведь самое главное — верить. Попала в ДТП на такси с работы. Сидела сзади, но все равно попала в маловероятную ситуацию — в такси со второстепенки влетела другая машина — можно сказать, в меня. Водитель такси не виноват, ехал по правилам. Мой диагноз: сочетанная травма. ЗЧМТ. Ушиб головного мозга тяжёлой степени с формированием ВМГ островковой области справа. САК. Ушиб мягких тканей лица, волосистой части головы. Кома 2 (ШГ 6 б.); ЗТГ. Ушиб лёгких. Двусторонний гидроторакс. Ушиб сердца. Множественные переломы костей таза. Перелом боковой массы крестца справа. Что пережили мои близкие пока я была в коме (14 дн.) — описать не смогу, но понятно, что ничего хорошего. Для меня же все началось через 14 дней, когда пришла в сознание. Сначала я думала, что летела на самолёте (работа связана с перелетами) и с ним что-то произошло и я в другом городе. Потом мне ни по разу в день рассказывали, что я попала в ДТП (а я все тут же забывала, и снова спрашивала, что случилось), я даже делала вид одно время, что верила. По факту — думала меня зачем-то обманывают. И при этом ничего нельзя. Даже сидеть. Мозг понял своё нерадостное положение примерно через месяц после аварии, к выписке из первой больницы. Меня отправили домой, ждать пока «кости срастутся». Срослись через 2 месяца, встала — почувствовала всю тяжесть ног. Меня сразу отправили в нейрореабилитацию. Очень хорошее впечатление о ней, место, где не ощущаешь себя какой-то ненормальной, там все в тяжелом положении. Трудишься над выздоровлением почти круглосуточно. Для меня принципиально было встать пораньше и раньше начать помогать себе выздоравливать, лечь с той же целью попозже. Высыпалась, днём не спала — сопутствующие ноотропные препараты в этом помогали. Я даже пока ждала очередь на физ.процедуры (да любую очередь) стояла на одной ноге как могла, т.к. был гемипарез со всеми последствиями. Из реабилитации я была выписана в состоянии «хожу почти прямо», прогресс был огромный. Но в реабилитации я прям пахала: по лестницам ходила, если появлялась свободная минутка, жонглировала (где-то прочитала, что так растут клетки мозга) как могла, писала как могла и т.д. Ограничила близких в посещениях, т.к. это отнимало у меня столь ценное время. Потом пахала дома: домашний тренажёрный зал разросся (степпер, гири на 2 и 5 кг, утяжелители для ног (по 1,5 кг), резинка для сопротивления. Ходьба по лестницам. Не жалеть себя — это ничего не изменит! Слезы (а их по началу я выливала ведрами) тоже не помогут! У тебя нет выбора — ничего не изменится без твоих усилий, выбора у тебя просто нет! Сейчас: кости срослись — иногда хожу на 12 см каблуках даже на улице; гемипарез почти отпустил — хожу в тренажёрный зал уже, немного чувствую парез в двух пальцах перед ногтями. Остался ещё парез голосовых связок (голос ещё не вывела на нормальный — как простывший, дыхание страдает — но уже стало лучше) — Лоры не знают от длительного ИВЛ это, или от мозговой катастрофы, повреждений гортани нет. Прошла иглотерапию, физ.процедуры, делаю фонетические упражнения — никто за меня их не сделает — тружусь. Итог — 5 месяцев на больничном. Сегодня выписали, в пн на работу) очень соскучилась по работе))) И самое главное — верьте. Человек может практически все — главное мотивация. Единственное, в чем он может иметь ограничение — это время. Не форсируйте, это важно. 19.03.2017 16:36:53, Helena59
Хотела бы пообщаться с вами. Напишите мне, пожалуйста, на тел 89050247349 26.12.2018 13:39:53, Пушишка
До сих пор, несмотря на достижения современной интенсивной терапии, от мозговой комы погибают более 40% пострадавших, а из оставшихся в живых многие остаются глубокими инвалидами
.
Тяжесть повреждения головного мозга зависит от особенности самого повреждения (удар, огнестрельное ранение, падение с высоты, резкое торможение при езде на автомобиле). В зависимости от направления ударов и других факторов повреждаются в большей или в меньшей степени различные отделы мозга. Тяжесть повреждения определяется также возникновением общих реакций организма на травму (шока, дыхательной недостаточности, присоединения инфекции).
Если мозг повреждается в области его ствола, где находятся центры дыхания и кровообращения, то пострадавший обычно погибает на месте катастрофы
. При повреждении даже очень больших участков мозга и других отделах можно добиться выздоровления, если предупредить вредные действия вторичных факторов. Ткань мозга реагирует на травму нарушением кровообращения, отёком. Это ведёт к неравномерному увеличению его частей и так называемому вклинению. При возникновении дыхательной недостаточности ухудшается кровообращении дыхательной недостаточности ухудшается кровообращением и вредные реакции многократно усиливаются, что ведёт к необратимым изменениям мозга и его гибели.
Клиническая картина
Черепно-мозговая травма может вызвать сотрясение мозга, ушиб и кровоизлияния в полость черепа и непосредственно в ткань мозга
. Именно эти повреждения вместе с отёком мозга определяют клинику (большую или меньшую степень утраты сознания, параличи, очаговую симптоматику).
При тяжёлой черепно-мозговой травме всегда страдают функции жизненно важных органов : дыхание, кровообращение, система гемостаза, защитные механизмы; быстро нарастают трофические нарушения
.
Нарушения функции дыхания при ЧМТ возникают вследствие отёка мозга и дислокации мозгового ствола, обструкции верхних дыхательных путей из-за угнетения защитных рефлексов на фоне нарушения сознания. К защитным рефлексам системы дыхания относятся глоточный, ларингеальный и кашлевой, при угнетении которых высока вероятность аспирации (слюна, кровь, желудочно-дуоденальное содержимое) с последующим развитием аспирационной пневмонии или острого респираторного дистресс-синдрома.
У пациентов с ЧМТ возникает вентиляционная недостаточность дыхания вследствие гиповентиляции или патологических ритмов дыхания (брадипное, тахипное, Куссмауля, Чейна-Стокса, Биотта), гипоксии и гипер- или гипокапнии
. Гипоксия ведёт к нарушению церебральной гемодинамики и повышению внутричерепного давления.
При осмотре пациентов в этом случае отмечается бледность кожных покровов (особенно лица), рвота, непроизвольное мочеиспускание и дефекация, брадикардия. При некоторых вариантах поражения (эпидуральная травматическая и субдуральная гематома) наблюдается так называемый светлый промежуток, когда у пациента восстанавливается сознание. Затем его состояние резко ухудшается, отмечается анизокория, нарастающий гемипарез, могут развиться судороги. К сожелению, примерно в половине случаев картина травматических поражений головного мозга может быть стёрта сопутствующей алкогольной интоксикацией. В этом случае заподозрить травматическую кому можно на основании сопутствующих поражений: раневых поверхностей, гематом, могут наблюдаться кровоподтёки в орбитальной области — «симптом очков», кровотечения и ликвороистечения из ушей, носа, рта. Наиболее тяжёлыми являются открытые черепно-мозговые повреждения.
Диагностика
В диагностике помогает осмотр глазного дна (застойный диск зрительного нерва, рентгенография черепа в двух проекциях, электроэнцефалография и эхоэнцефалография).
Неотложная помощь и лечение
Главная задача на месте происшествия — улучшить дыхание и кровообращение, чтобы предупредить вторичные поражения мозга.
Для этого необходим :
- освободить дыхательные пути от инородных тел;
- обеспечить их свободную проходимость на протяжении всей транспортировки в стационар. Обеспечение проходимости верхних дыхательных путей заключается в профилактике западения языка: положение пострадавшего на боку, выведение нижней челюсти, освобождение верхних дыхательных путей от слизи, крови, рвотных масс, установка воздуховода. Следует удалить съёмные зубные протезы;
- при нарушениях вентиляции проводят ИВЛ с помощью ручных или автоматических аппаратов, лучше с добавлением кислорода;
- при развившемся шоке вводят плазмозамещающие растворы, но при этом следят, чтобы не было чрезмерного повышения давления, так как мозг при ЧМТ очень чувствителен к высокому АД, которое может усилить отёк.
Нужно стремиться доставить пострадавшего в такой стационар, где имеются компьютерный томограф, аппаратура для ангиографии и нейрохирургическое отделение
. В стационаре продолжают обеспечение достаточного газообмена и поддержание необходимого кровообращения. Пациенту проводят интубацию трахеи на фоне введения атропина и миорелаксантов.
Одним из основных методов лечения пострадавших с ЧМТ является ИВЛ, позволяющая нормализовать газообмен, КОС крови. При тяжёлой ЧМТ возникает необходимость проведения пролонгированной ИВЛ, которая является надёжным способом профилактики и лечения отёка мозга.
См. коматозные состояния
Саенко И. А.
Источники:
- Справочник медицинской сестры по уходу/Н. И. Белова, Б. А. Беренбейн, Д. А. Великорецкий и др.; Под ред. Н. Р. Палеева.- М.: Медицина, 1989.
- Зарянская В. Г. Основы реаниматологии и анестезиологии для медицинских колледжей (2-е изд.)/Серия «Среднее профессиональное образование».- Ростов н/Д: Феникс, 2004.
Многие люди погибают в молодом возрасте.
Причины могут быть разные, но чаще всего это травма.
Среди всех видов травм, 50% принадлежит травмам черепа.
Черепно-мозговая травма представляет собой нарушение целостности черепа
и таких внутричерепных образований как сосуды, нервы, ткани мозга и оболочки.
Ишемический инсульт: симптомы, последствия, лечение
Ишемический инсульт – не заболевание, а клинический синдром, который развивается из-за общего или местного патологического поражения сосудов. Этот синдром сопутствует таким заболеваниям, как атеросклероз, ИБС, гипертония, болезни сердца, сахарный диабет, заболевания крови. Ишемический инсульт головного мозга (или его инфаркт) возникает при нарушении мозгового кровообращения и проявляется неврологическими симптомами в течение первых часов от момента возникновения, которые сохраняются более суток и могут привести к смерти.
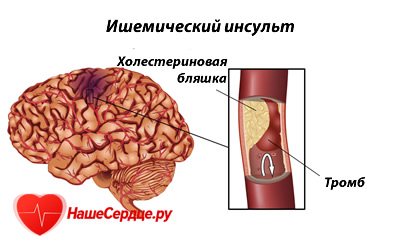
Из трех разновидностей инсультов: ишемический, геморрагический инсульт и субарахноидальное кровоизлияние, первый вид встречается в 80% случаев.
Формы ишемического инсульта
Появление данного синдрома обусловлено выключением определенного участка мозга из-за прекращения его кровоснабжения. Классификация отражает причину его возникновения:
- тромбоэмболический – появление тромба закупоривает просвет сосуда;
- гемодинамический – длительный спазм сосуда вызывает недополучение мозгом питательных веществ;
- лакунарный – поражение небольшого участка, не более 15мм, вызывает незначительную неврологическую симптоматику.
Существует классификация по поражению:
- Транзиторная ишемическая атака. Поражен незначительный участок мозга. Симптомы исчезают в течение суток.
- Малый инсульт – восстановление функций происходит в течение 21 дня.
- Прогрессирующий – симптомы появляются постепенно. После восстановления функции остаются неврологические остаточные явления.
- Завершенный или обширный ишемический инсульт – симптомы продолжаются длительное время и после лечения остаются стойкие неврологические последствия.
Заболевание классифицируют по тяжести течения: легкая степень, средней тяжести и тяжелая.
Причины возникновения ишемического инсульта
Чаще всего инсульт возникает у курящих мужчин от 30 до 80 лет, постоянно подверженных стрессам. К причинам ишемического инсульта относят такие заболевания: ожирение, гипертоническая болезнь, ИБС, различные аритмии, нарушение свертывающей системы крови, заболевания сосудов (дистонии), сахарный диабет, атеросклероз, патология сосудов шеи и головы, мигрень, болезни почек.
При сочетании этих факторов риск возникновения инсульта значительно повышается. Из истории болезни: ишемический инсульт наступает во время и после сна, и часто этому может предшествовать: психоэмоциональная перегрузка, длительная головная боль, употребление алкоголя, переедание, кровопотеря.
Основные симптомы
Симптомы ишемического инсульта разделяются на общемозговые, свойственные любому инсульту и очаговые – те симптомы, по которым можно определить, какая область мозга пострадала.
При любом инсульте всегда возникают:
- потеря сознания, реже – возбуждение;
- нарушение ориентации;
- головная боль;
- тошнота, рвота;
- жар, потливость.
К этим симптомам присоединяются признаки ишемического инсульта. По выраженности очаговых симптомов определяется степень и объем поражения. Различают нарушения:
- Движения – слабость или невозможность совершить обычные движения верхними и (или) нижними конечностями с одной или обеих сторон – парезы.
- Координации – потеря ориентации, головокружение.
- Речи – невозможность понимания речи (афазия) и пользования речевым аппаратом: невнятность произношения – дизартрия, нарушение при чтении – алексия, «отсутствие» навыков письма – аграфия, невозможность сосчитать до 10 – акалькулия.
- Чувствительности – ощущение ползания «мурашек».
- Зрения – снижение, выпадение зрительных полей, двоение в глазах.
- Глотания – афагия.
- Поведения – трудность в выполнении элементарных функций: причесаться, умыться.
- Памяти — амнезия.
При ишемическом инсульте левого полушария происходит нарушение чувствительности, снижение мышечного тонуса и парализация правой стороны тела. Именно при поражении этой области возможны или отсутствие речи у больных, или неправильное произнесение отдельных слов. Если происходит инсульт в височной доле, больные впадают в депрессивные состояния, не хотят общаться, их логическое мышление нарушено или отсутствует, поэтому иногда возникают трудности в постановке диагноза.
Все эти симптомы появляются в течение некоторого времени, поэтому в развитии инсульта выделяют несколько периодов: острейший – до 6 часов, острый – до нескольких недель, ранний восстановительный – до 3 месяцев, поздний восстановительный – до 1 года, период последствий – до 3 лет и отдаленных последствий – больше 3 лет.
Диагностика инсульта
Своевременная и точная диагностика этого заболевания позволяет оказать правильную помощь в острейшем периоде, начать адекватное лечение и предупредить грозные осложнения, в том числе и летальный исход.
Вначале проводят основные исследования: клинический анализ крови, ЭКГ, биохимическое исследование крови с целью определения мочевины, глюкозы, электролитного и липидного ее состава и свертывающей системы. Обязательно обследование головного мозга и шейного отдела с помощью КТ и МРТ. Наиболее информативным методом является МРТ, которая точно укажет участок поражения и состояние сосудов, питающих эту область. Компьютерная томограмма покажет область инфаркта и последствия инсульта.
Основные принципы лечения
Лечение ишемического инсульта должно быть своевременным и длительным. Только при таком подходе возможно частичное или полное восстановление функциональности головного мозга и предупреждение последствий. К ранним последствиям после ишемического инсульта головного мозга относят: отек мозга, застойные пневмонии, воспаления мочевой системы, тромбоэмболии, пролежни.
Больных в первые 6 часов госпитализируют в специализированные палаты неврологического или реанимационного отделения. Лечение инсульта по ишемическому типу начинается с ликвидации острых нарушений дыхательной и сердечно-сосудистой систем. При необходимости больному интубируют и переводят на искусственное дыхание. Важно восстановление кровоснабжения мозга, нормализация кислотно-щелочного и водно-электролитного баланса. Проводится круглосуточное наблюдение за функцией дыхания, деятельностью сердца и сосудов, гомеостазом – мониторинг АД, ЭКГ, ЧСС, содержания гемоглобина в крови, частоты дыхания, содержания сахара крови, температуры тела. Основные мероприятия направлены на снижение внутричерепного давления и предупреждение отека мозга. Проводится профилактика пневмоний, пиелонефрита, тромбоэмболий, пролежней.
Специфическое лечение ишемического инсульта головного мозга состоит в улучшении микроциркуляции головного мозга, ликвидации причин, которые препятствуют доставке питательных веществ нейронам.
Тромболизис при ишемическом инсульте – самая эффективная методика, если она проведена в первые 5 часов после момента наступления инсульта. Она основана на концепции, что при инсульте только часть клеток поражена необратимо – ишемическое ядро. Вокруг него имеется область клеток, которые выключены из функционирования, но сохраняют жизнеспособность. При назначении препаратов, которые воздействуя на тромб, разжижают и растворяют его, происходит нормализация кровотока и восстановление функции этих клеток. В этом случае используются лекарственное средство: Актилизе. Оно назначается только после подтверждения диагноза ишемический инсульт внутривенно в зависимости от веса больного. Противопоказано применение его при геморрагическом инсульте, опухолях головного мозга, склонности к кровотечениям, снижении свертываемости крови и если недавно больной перенес полостную операцию.
Основными препаратами для лечения ишемического инсульта являются:
- Антикоагулянты – гепарин, фрагмин, надропарин.
- Средства, разжижающие кровь — аспирин, кардиомагнил.
- Вазоактивные препараты – пентоксифиллин, винпоцетин, трентал, сермион.
- Антиагреганты – плавикс, тиклид.
- Ангиопротекторы – этамзилат, продектин.
- Нейротрофики – пирацетам, церебролизин, ноотропин, глицин.
- Антиоксиданты – витамин Е, витамин С, милдронат.
Лечение ишемического инсульта правой стороны не отличается от лечения ишемического инсульта левой стороны, но в терапии должен быть индивидуальный подход и различные комбинации лекарственных средств, которые назначаются только врачом.
Питание после инсульта
Кроме лекарственной терапии и полноценного ухода успех выздоровления зависит от того, какие продукты употребляет больной. Питание после ишемического инсульта должно быть таким, чтобы не спровоцировать очередной приступ и предотвратить возможные осложнения.
Питаться необходимо 4-6 раз в день. Пища должна быть малоокалорийной, но богатой белками, растительными жирами и сложными углеводами. Для профилактики запоров необходимо употреблять большое количество растительной клетчатки. Сырые овощи – шпинат, капуста, свекла улучшают биохимические процессы в организме, поэтому должны быть в меню в достаточном количестве. Необходимо ежедневное употребление черники и клюквы, так как они способствуют быстрому выведению свободных радикалов из организма.
Не разработано специальной диеты после ишемического инсульта. Основные рекомендации: меньше соли, употребление копченостей, жареных, жирных, мучных продуктов исключено. И поэтому основными продуктами для больных являются: нежирные сорта мяса, рыба, морепродукты, молочные продукты, каши, растительные масла, овощи, фрукты.
Реабилитационные мероприятия после инсульта

Инсульт является одной из важных медико-социальных проблем государства в связи с большой летальностью, инвалидизацией больных, сложностью, а иногда и невозможностью их адаптироваться к нормальной жизни. Ишемический инсульт опасен последствиями: парезы и параличи, эпилептические приступы, нарушение движения, речи, зрения, глотания, невозможности больным обслужить себя.
Реабилитация после ишемического инсульта – это мероприятия, направленные на социальную адаптацию больного. Не следует исключать лечение лекарственными препаратами в период реабилитации, поскольку они улучшают прогноз восстановления после ишемического инсульта головного мозга.
Восстановительный период – важный период в лечебных мероприятиях после инфаркта мозга. Поскольку после инсульта большинство функций организма нарушены, необходимо терпение родных и время для полного или частичного их восстановления. Для каждого больного после острого периода разрабатывается индивидуальные мероприятия реабилитации после ишемического инсульта, которая учитывает особенности течения заболевания, выраженность симптомов, возраст и сопутствующие заболевания.
Желательно проводить восстановление после ишемического инсульта в неврологическом санатории. С помощью физиопроцедур, ЛФК, массажа, грязелечения, иглорефлексотерапии восстанавливаются двигательные, вестибулярные нарушения. Неврологи и логопеды помогут в процессе восстановления речи после ишемического инсульта.
Лечение ишемического инсульта народными средствами можно проводить только в восстановительный период. Можно посоветовать включить в рацион финики, ягоды, цитрусовые, пить по столовой ложке смеси меда с луковым соком после еды, настойку из сосновых шишек утром, принимать ванны с отваром шиповника, пить отвары мяты и шалфея.
Лечение после инсульта в домашних условиях иногда более эффективно, чем лечение в стационаре.
Профилактика и прогноз ишемического инсульта головного мозга
Профилактика ишемического инсульта направлена на то, чтобы предотвратить возникновение инсульта и не допустить осложнений и повторной ишемической атаки. Необходимо своевременно лечить артериальную гипертонию, провести обследование при болях в сердце, не допускать резких подъемов давления. Правильное и полноценное питание, отказ от курения и приема алкоголя, здоровый образ жизни – основное в профилактике инфаркта мозга.
Прогноз для жизни при ишемическом инсульте зависит от многих факторов. В течение первых недель умирают 1/4 больных от отека мозга, острой сердечной недостаточности, пневмонии. Половина больных проживает 5 лет, четверть – 10 лет.
Видео про ишемический инсульт:
Последствия травмы
Черепно мозговая травма может иметь тяжелые последствия.
Наш мозг получает и обрабатывает большое количество информации, поэтому последствия травмы могут быть абсолютно разными. В некоторых случаях невозможно сделать заключение, поскольку симптомы могут проявиться лишь спустя сутки.
Например, или отек мозга.
Врачи классифицируют последствия на острые расстройства, которые возникают сразу после повреждения и отдаленные последствия черепно мозговой травмы, возникающие спустя некоторый период.
Не менее часто возникают защемления лицевого и тройничного нервов.
Классификация черепно-мозговой травмы
Если при травме кожные покровы черепа не нарушены и сохраняется замкнутость внутричерепной полости – это закрытая травма.
Открытая травма
является последствием сильного механического повреждения, в результате которого нарушаются процессы взаимодействия с внешней средой, повреждаются мозговые оболочки с большой вероятностью инфекционного заражения.
Закрытая черепно мозговая травма имеет менее плачевные последствия, чем те, которые могут быть при открытой травме, поскольку покров головы остается целостным и травмы такого типа асептичны.
Открытая черепно мозговая травма может иметь более тяжелые последствия. Чаще всего тяжелые состояния проявляются в виде:
- Сотрясения головного мозга (коммоция).
Возникает при ударе широким предметом, в течение пары секунд. Как правило, покров головы не нарушается, но могут возникать приступы рвоты и головокружения. Отмечаются нарушения взаимодействия между разными отделами головного мозга. Возможна потеря сознания и разной степени продолжительности амнезия. - Ушиб головного мозга (контузия)
бывает трех степеней сложности: легкая, средняя и сложная. Представляет собой повреждение мозга в определенном месте, может вызывать как мелкие кровоизлияния, так и разрыв ткани мозга. Контузия возникает в случае повреждения одним из черепных отломков костей черепа. Клинические симптомы появляются моментально: продолжительная потеря сознания, амнезия, локальные симптомы неврологического характера. В особо тяжелых случаях, травм такого вида, последствия могут возникать через некоторые промежутки времени. Например, эпилепсия, расстройства речи или кома. - Сдавливания в черепной коробке
головного мозга из-за возникшей отечности, излияния крови или при вдавливании кости в полость. Возникают головные боли, сонливость и тошнота, может нарушиться деятельность сердца. - Диффузное аксональное повреждение головного мозга
, которое проявляется в виде комы до трех недель, которая может перейти в вегетативное состояние.
Экстренная медицинская помощь при черепно-мозговой травме:
Симптомы и признаки
Проявления симптомов зависят от локации гематомы, ее вида, размера, скорости разрастания.
Повышение внутричерепного давления и смещение мозга играют в симптоматике главенствующую роль. При остром течении болезни симптомы проявляются сразу. Проявления подострых гематом обычно слабее. При хроническом течении признаки заболевания проявляются постепенно, процесс может занять от нескольких недель до нескольких месяцев.
При острой субдуральной гематоме наблюдаются:
- рост артериального давления,
- судороги,
- парезы и параличи,
- нарушения дыхания,
- потери сознания,
- кома,
- разная величина зрачков (анизокория),
- головные боли, сопровождаемые рвотой.
Самые опасные последствия
Все черепно-мозговые травмы принято делить на три степени тяжести
: легкая, средняя и тяжелая черепно мозговая травма, последствия которой практически всегда необратимы.
Тяжелая черепно мозговая травма имеет самые опасные последствия, такие как
диффузное аксональное повреждение, ушиб и сдавливание мозга, впадение в кому и вегетативное состояние.
Тяжелая степень ушиба конечного мозга – это когда человек находится вне сознания на протяжении 2 недель
, при этом жизненно важные функции также изменяют ритм своей деятельности.
С точки неврологии особое поражение получает ствол головного мозга, вследствие чего могут наблюдаться не четкие движения глазных яблок, нарушение глотательного рефлекса и мышечного тонуса.
Тяжелая степень ушиба зачастую сопровождается переломом свода черепа и кровоизлиянием в полость черепной коробки.
Не что иное, как последствие сдавления мозга.
Гематомы чаще возникают эпидеральные и субдуральные.
Самым важным в такой ситуации будет диагностика, проведенная вовремя. Если гематома не усложнена и имеет «светлый период», то пострадавший уже через некоторое время начнет приходить в себя.
Гематому на фоне комы распознать куда сложнее, и объясняется она только ушибом тканей мозга. С формированием и ростом гематом внутри черепа может развиться тенториальная грыжа, которая представляет собой выпячивание мозга в отверстие, через которое проходит ствол мозга.
Если сдавливание продолжается долгий период, то поражается глазодвигательный нерв, без возможности восстановления.
Отсутствие нормального физиологического функционирования коры больших полушарий называется вегетативным состоянием головного мозга.
Сохраняются лишь функции ствола мозга и ретикулярной формации, поэтому смены фаз сна и бодрствования продолжают работать в обычном режиме. Бодрствуя, человек лежит с открытыми глазами, но не контактирует с окружающим его миром.
Если нарушение функций коры носит обратимый характер, то у больного может постепенно восстанавливаться сознание, далее реинтегрируется психосенсорная и психомоторная деятельность, спустя еще время человек приходит в полное сознание.
К сожалению не всегда повреждения могут быть обратимыми. В таких случаях стремительно развивается персистирующее вегетативное состояние большого мозга.
Жизнь человека продолжается лишь при помощи искусственных препаратов
, которые поддерживают работу дыхательной, сердечнососудистой и выделительной систем в норме.
Летальный исход практически неизбежен.
Черепно мозговая травма и кома
Впадение в кому также является опасным последствием черепно-мозговой травмы. В состоянии комы человек находится в бессознательном состоянии, функции ЦНС подавляются, утрачивается сознание, постепенно угнетаются все жизненно важные системы человека.
Существует три вида комы:
Определение уровня коматозного состояния
Восстановление нарушенных или утраченных функций ЦНС возможно только при установлении причины комы и ее вида. Первая оценка состояния пострадавшего проводится еще до оказания ему неотложной помощи.
Диагностика пациента с ЧМТ, находящегося в коме, включает:
- сбор анамнеза – опрос близких пострадавшего, свидетелей несчастного случая, сбор данных из медицинской карты больного;
- физикальный осмотр – обследование кожи и слизистых, оценка работы органов дыхания и кровообращения, проверка глазного дна и реакции зрачка на свет. Дополнительно устанавливается вероятность наличия травм позвоночника, используются определенные виды пальпации и перкуссии тела. Они необходимы для исключения патологического увеличения органов, наличия внутренних кровотечений;
- неврологические тесты – включают проверку уровня отсутствия сознания, реакции глаз, установление степени двигательной активности и рефлекторности сухожилий. Оценивается мышечный тонус, исключается асимметрия лицевых областей;
- лабораторные и аппаратные исследования – рентген черепной коробки, МРТ, КТ, ЭЭГ, ангиография, люмбальная пункция, измерение внутричерепного давления.
В случае необходимости лечащим врачом могут быть назначены дополнительные диагностические исследования. Манипуляции регулярно повторяют с целью отслеживания динамики состояния больного.