Интерес невропатологов, психиатров, терапевтов и эндокринологов к вегетативным пароксизмам, объясняется тем, что этот вариант вегетативной патологии встречается довольно часто, характеризуется многообразием клинических проявлений, может симулировать заболевания внутренних органов и нередко сопровождается невротическими симптомами.
Особое внимание привлекает к себе вопрос об отношении некоторых вегетативных приступов к «вегетативной диэнцефальной эпилепсии», выделенной Пенфилдом в 1929 г., и которую сейчас называют более точно — «гипоталамическая», или «гипоталамо-мезенцефальная» эпилепсия.
Классификация
Вегетативные пароксизмы делятся на эпилептические и неэпилептические. Первые могут сопровождать височную эпилепсию или быть выражением гипоталамической эпилепсии. Вторые, неэпилептические, кризы наблюдаются при функциональных расстройствах нервной системы (неврозы), вегетативной дистонии, обусловленной повышенной реактивностью вегетативных структур различных уровней (корковые, гипоталамические, стволовые, симпатические узлы пограничного ствола, солнечного сплетения). По своей симптоматологии вегетативные пароксизмы делятся на симпатико-адреналовые, ваго-инсулярные и смешанные.
Лабораторией по изучению нервных и гуморальных реакций предложена следующая классификация вегетативных пароксизмов.
Вегетативные пароксизмы на фоне функционального расстройства нервной системы неэпилептической природы.
Вегетативные пароксизмы на фоне очагового поражения центральной нервной системы как эпилептической, так и неэпилептической природы.
Вегетативные пароксизмы при страдании периферических вегетативных образований (симпатического пограничного ствола, солнечного сплетения) неэпилептической природы.
Во второй группе в зависимости от первичного уровня поражения различают следующие подгруппы: а) вегетативные пароксизмы при преимущественном страдании ринэнцефальных структур, эпилептической природы; б) вегетативные пароксизмы при преимущественном поражении гипоталамических структур как эпилептической (гипоталамическая эпилепсия), так и неэпилептической природы; в) вегетативные пароксизмы при преимущественном страдании каудальных отделов ствола головного мозга.
В большинстве случаев вегетативные кризы возникают в связи с дисфункцией или органической патологией гипоталамуса и по природе своей являются неэпилептическими (по меньшей мере в 75% случаев), вот почему в этой главе речь будет главным образом о них.
Определение пароксизмов
Вегетососудистые пароксизмы – сборное понятие, включающее в себя все резкие изменения функционирования ВНС. Проявляются они комплексом симптомов.
Главные особенности подобных приступов:
- Внезапность. Патология возникает без предвестников, быстро нарастает после влияния провоцирующего фактора.
- Эмоциональная зависимость. Большинство пароксизмов прогрессирует после сильных переживаний (как положительных, так и отрицательных).
- Функциональный характер. Приступы – проявления расстройства работы ВНС и ее структур. При нормализации их функций проблема отступает.
Синонимом вегетососудистого пароксизма является криз. Существует несколько вариантов развития клинической картины на фоне разных проявлений конкретных патологических реакций. В каждом случае отмечают особенности симптоматики, на основе которой их дифференцируют.
- Пароксизмы характерны преимущественно для молодых пациентов. У пожилых людей они происходят намного реже из-за склеротических изменений в организме и снижения общей способности к быстрой мобилизации. Сосуды теряют упругость и не могут настолько быстро расширяться или сужаться, чтобы вызвать криз.
- Женщины болеют чаще мужчин. Это ощутимо в период менструаций и вынашивания ребенка — происходит гормональный дисбаланс, который еще больше усугубляет неправильную работу ВНС.
Что это такое?
Приступ вегето сосудистой дистонии, или вегето-сосудистый криз — острое течение синдрома, при котором развивается психовегетативное расстройство, которое возникло из-за нарушения функционирования всего ретикулярного комплекса. Приводит к снижению активности и работоспособности, замедлению скорости мышления. Еще одно название вегетативного криза — паническая атака. Криз диагностируется у людей после 20-ти, однако, факторы его проявления могут фиксироваться и в раннем детстве. Женщины сильнее подвержены приступам на фоне своей эмоциональной природы.
Криз протекает в большинстве случаев бессимптомно, однако ощущения первого приступа запоминаются человеку надолго. Усугубляет ситуацию паническая атака, при этом длительность приступа достигает нескольких часов. Пострадавшие от криза запоминают ощущения на всю жизнь, и боятся повторения. Регистрировались случаи ежедневного вегетососудистого криза.
Причины, провоцирующие сосудистый криз, делятся на первичные и вторичные. К первопричинам принято относить расположенность на генном уровне, связанную с патологиями нервной системы. К вторичным причинам относят:
- продолжительные стрессовые напряжения;
- физические перенапряжения;
- чрезмерные умственные нагрузки;
- истощение сердечной мышцы и стенок сосудов, что приводит к дисфункции органов;
- гормональный сбой;
- расшатанная психика;
- наследственность;
- проблемы с работой внутренних органов;
- травма головы;
- аллергия;
- пассивный образ жизни.
Отечность конечностей, учащенное сердцебиение и панические атаки — характерные симптомы ВСД.
ВСД характеризуется непостоянством признаков проявления, они зависят от тяжести заболевания, проявляются периодически или постоянно (ежедневно). Факторы имеют свою периодичность, которая зависит от вида и характера проблемы. Зачастую явления ВСД ассоциируют с признаками других заболеваний. Специалисту, как правило, проблематично поставить правильный диагноз. Симптомы вегетативного криза:
- панические атаки;
- то нарастающая, то стихающая боль головы;
- учащенное сердцебиение;
- затекание конечностей;
- повышенное потоотделение;
- затрудненное дыхание;
- вялое состояние;
- нарушенный режим сна;
- тревожное состояние.
Зачастую вегето-сосудистый криз ознаменуется болью в области сердца, отдающей в левую верхнюю часть организма (руку, лопатку, предплечье). Признаки проявляются и пропадают в течение дня, это характеризуется индивидуальными различиями организма. Сигналы вегетососудистой дистонии сильнее проявляются во время сильной жары. Однако течение болезни может проходить без наличия симптомов, что затрудняет оказание своевременной помощи человеку.
Механизм возникновения
Функциональные отклонения в работе гипоталамуса и периферических отделов носят вторичный характер и пропадают после устранения провоцирующего фактора.
Иногда причиной кризов становится органическое поражение структур ВНС (опухоль, инфекция, травма), что усугубляет протекание заболевания. В данном случае диагноз ВСД не ставится, поскольку кризы вызваны не дисбалансом, а органической патологией, и являются уже не основным состоянием, а вторичным проявлением.
В зависимости от того, какой отдел ВНС (симпатический или парасимпатический) преобладает, усиливается или ослабляется функционирование конкретных органов. Традиционно влиянию пароксизмов подвержены:
- сердце;
- сосуды;
- нервная система;
- железы внутренней секреции.
Во время резкой активации ВНС возникает внезапная манифестация основных проявлений заболевания. У кого-то это выльется в гипертонический криз, а кто-то впадает в депрессию.
Что такое вегето-сосудистая дистония (ВСД)?

Вегето-сосудистая дистония (ВСД
) — это заболевание вегетативной нервной системы. Вегетативная нервная система (ВНС) регулирует работу сосудов и внутренних органов. Она делится на симпатическую и парасимпатическую системы. Действие систем ВНС противоположно направлено: например, симпатическая система ускоряет сердечные сокращения, а парасимпатическая замедляет.
А функции эти весьма разнообразны и жизненно важны. Это:
- Поддержка нормальной температуры тела и артериального давления
- Процессы сердечно-сосудистой деятельности
- Пищеварение и мочеобразование
- Деятельность эндокринной и иммунной систем
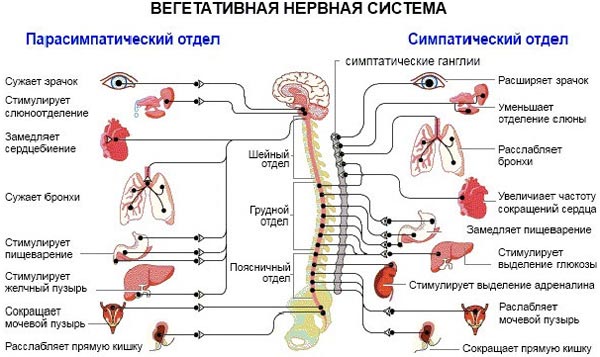
При ВСД баланс между парасимпатической и симпатической системой нарушается, что вызывает появление симптомов, ухудшающих общее самочувствие. Симптомы ВСД не несут в себе угрозу жизни человека, однако иногда они могут сигнализировать о наличии серьезных проблем в сосудистой, нервной, сердечной или других системах жизнедеятельности.
Патология обычно выявляется в детском или молодом возрасте, пик симптомов приходится на 20-40 лет – самый трудоспособный и активный период, при этом нарушается привычный ритм жизни, затрудняется профессиональная деятельность, страдают внутрисемейных отношения.
В современной медицине вегето сосудистая дистония не рассматривается как самостоятельная болезнь, поскольку является совокупностью симптомов, развивающихся на фоне течения какой-либо органической патологии. Вегето-сосудистая дистония нередко обозначается как вегетативная дисфункция, ангионевроз, психовегетативный невроз, вазомоторная дистония, синдром вегетативной дистонии и т. п.
Основными признаками при ВСД считают:
- Боли в сердце (кардиалгии);
- Аритмии;
- Дыхательные расстройства;
- Вегетативные нарушения;
- Колебания сосудистого тонуса;
- Неврозоподобные состояния.
Таким образом, вегетососудистая дистония – это не самостоятельное заболевание, а комплексный синдром, являющийся частью совокупной клинической картины различных психоэмоциональных, соматических, неврологических или психических заболеваний.
Проявляться патология может с раннего детства или подростковых лет, но, как правило, она не доставляет большого беспокойства. Пик приходиться по статистике на возрастной период от 20 до 40 лет. Доказано, что женское население более подвержено болезни, чем мужское.
Его диагностируют в 60 – 70 процентах случаев у взрослого населения и в 10 – 15 процентах у детей и подростков.
Причины вегето-сосудистой дистонии самые разные и, подчас, кроются в раннем детстве или даже периоде внутриутробного развития. Среди них наибольшее значение имеют:
- Внутриутробная гипоксия, аномальные роды, перенесенные в детстве инфекции;
- Стрессы, неврозы, сильные физические перегрузки;
- Черепно-мозговые травмы и нейроинфекции;
- Гормональные сдвиги при беременности, в подростковом возрасте;
- Наследственность и особенности конституции;
- Наличие хронической патологии внутренних органов.
Способствовать вегетативной дистонии могут поведенческие факторы и образ жизни:
- Чрезмерное увлечение алкоголем и кофе
- Большая умственная или физическая нагрузка
- Играет также роль тип темперамента и черты характера: Менее всего подвержены ВСД самые уравновешенные по своему типу сангвиники
- Напротив, холерики и меланхолики находятся в группе риска
Душевно уравновешенные, жизнерадостные люди болеют вегетативными нарушениями гораздо реже, чем тревожные, раздражительные и мнительные
Люди, страдающие ВСД, чувствительны к жизненным переменам . Для них испытанием становится смена климата, перемещение на большое расстояние, в другой часовой пояс – начинают проявляться неприятные симптомы.
Виды пароксизмов

В зависимости от симптоматики, они делятся на такие типы:
- симпатоадреналовые;
- вагоинсулярные;
- смешанные.
Первая группа включает в себя резкие ухудшения состояния, которые вызваны активацией симпатического отдела вегетативной нервной системы.
- Люди с таким пароксизмом тревожны, раздражительны, иногда даже агрессивны.
- У них повышается артериальное давление, появляется головная боль, бледнеет кожа, расширяются зрачки.
В лечении хорошо себя зарекомендовали седативные средства.
Вагоинсулярный вегетососудистый криз прогрессирует на фоне гиперактивации парасимпатической части нервной системы. Из-за этого наблюдается торможение большинства внутренних реакций:
- человек угрюм;
- у него падает артериальное давление;
- возникает потливость, позывы к опорожнению кишечника, тошнота и рвота;
- сужаются зрачки;
- сердцебиение становится редким.
Смешанный тип объединяет особенности двух указанных выше вариантов. Он свидетельствует о выраженном дисбалансе в работе ВНС с постоянной активацией то одного, то другого ее отдела.
По степени тяжести их классифицируют следующим образом:
- Легкие. Длятся 10–20 минут и проходят самостоятельно без применения лекарств.
- Средние. Длятся до одного часа. Проявляются сильной симптоматикой с ощутимым снижением работоспособности.
- Тяжелые. Тревожат больного больше 60 минут. Сопровождаются выраженными признаками вегетативной дисфункции с сильным ухудшением самочувствия. Для ликвидации требуют применения специализированных медикаментов.
Первая неотложная помощь
Вне зависимости от того, как проходит приступ вагоинсулярного криза, в первую очередь обязательно вызвать скорую или врача, чтобы предотвратить возможное дальнейшее ухудшение ситуации.
Больного обязательно нужно компактно разместить, желательно уложив на ровной мягкой поверхности, при этом расстегнуть все воротники и пуговицы, которые могут затруднить или сбить ритм дыхания.
При возможности максимально обеспечить больному доступ к свежему воздуху, приложить холод к телу, попытаться успокоить, если у человека возникла внезапная паника или нервный срыв от предшествующих симптомов.
Желательно дать капли или таблетки клофелина, валидола, валерьяны или валокордина.
Если человек находится без сознания – следить за рвотными позывами и помогать ему вовремя от них избавляться, запрокинув голову набок. До прибытия врачей нужно обязательно следить за пульсом и цветом кожных покровов.
Ночные пароксизмы
Ночная пароксизмальная дистония – отдельный вид вегетативных приступов, который не вписывается в традиционную классификацию. В отличие от других форм патологии, причины ее происхождения пока неизвестны.
Проблема проявляется эпизодами двигательной хаотичной активности с втягиванием в процесс конечностей и всего тела после пробуждения.
Клинически ночной пароксизм дистонии напоминает эпилептический припадок, но при нормальных показателях электроэнцефалографии (ЭЭГ). Считается, что причина появления таких движений — потеря механизмов торможения в стволе головного мозга.
В норме они препятствуют мышечной активности человека во время сна. Патология проявляется характерными припадками. Средняя продолжительность эпизода – 10–60 минут. Лечение пока не разработано.
Питание и диета
Правильное питание при вегето-сосудистой дистонии у детей и у взрослых требует исключения из рациона некоторых блюд и продуктов. В основном это еда, содержащая большое количество вредного холестерина, повышающая возбудимость и негативно сказывающаяся на тонусе и структуре сосудов.
Никаких жестких правил не существует. ВСД имеет психоэмоциональную этиологию, поэтому крайне важно, чтобы пациент не испытывал ненужного стресса. Диета должна оставлять чувство легкости , а не постоянных ограничений, что само по себе может привести к подавленности даже здорового человека.
Правильное питание при вегето-сосудистой дистонии основано на принципах:
- в рационе много продуктов, содержащих магний и калий;
- обязательны продукты, стабилизирующие давление;
- нормализовать водно-солевой баланс поможет потребление нормы жидкости.
Основными правилами при составлении меню и диеты для людей с вегето-сосудистой дистонией является следующее:
- Пища должна приносить организму пользу.
- Еда должна быть здоровой.
- Необходимо, чтобы с приемом пищи, в организм попадали все необходимые полезные элементы для его работы.
Диета при вегето-сосудистой дистонии гипертонического типа включает продукты и блюда со сниженным содержанием соли. Разрешены:
- овощные супы с крупой и супы не на крепком мясном/рыбном бульоне с минимальным количеством экстрактивных веществ без добавления специй и приправ.
- Хлеб предпочтительней употреблять цельнозерновой или с отрубями, в небольших количествах — ржаной или пшеничный.
- Мясо и птица должно быть нежирных сортов и употреблять их лучше в отварном и запеченном виде.
При гипотонической форме ВСД овощи и фрукты должны содержать витамин С и бета-каротин, рекомендуется налегать на:
- цитрусовые, бананы, ананасы. Можно употреблять картофель, манку, хлеб из белой муки.
- Чтобы повысить давление нужно употреблять орехи, гречку, мозги, печень, гранат.
- Селедку и сыры можно ввести в рацион пару раз в неделю, это повысит давление.
- Хороший эффект дают конфеты, шоколад, кофе и какао.
При кардиальной форме ВСД
рекомендованы продукты с магнием и калием. В рацион ввести:
- овсянку и гречку, фасоль и лук, горох и баклажаны, виноград, персики, абрикосы, изюм и курагу.
- Из напитков выбирать соки, компоты и кисель.
- Большую пользу дают кисломолочные продукты, блюда из куриных яиц, нежирная рыба и мясо.
Симптомы

Клиническая картина при пароксизмах, вызванных дисфункцией ВНС, варьируется в зависимости от преобладания конкретного ее отдела.
Типичные симптомы симпатоадреналового криза:
- Выраженная эмоциональная лабильность. Люди преимущественно встревожены, слишком раздражительны, а иногда агрессивны.
- Ускорение ЧСС. Больной ощущает биение в груди, которое постоянно усиливается.
- Подъем АД. Сужение периферических сосудов в комплексе с усиленными сокращениями миокарда ведут к повышению показателей на тонометре.
- Боль в области сердца. Отмечаются колющие, давящие, жгучие ощущения.
- Головная боль. Преимущественно внезапная, но кратковременная. Носит пульсирующий и давящий характер. Локализуется в лобной, височной, затылочной области черепа.
Больные с симпатоадреналовым пароксизмом резко багровеют, могут даже возникать судороги. Они склонны к слишком сильному выражению эмоций (крик, рыдание).
Вагоинсулярный вариант отличается преобладанием в регуляции периферических органов парасимпатического отдела ВНС. Классические симптомы такого пароксизма:
- Ухудшение настроения. Человек апатичен, плаксив, не желает общаться с другими людьми.
- Брадикардия. Прогрессируют функциональные аритмии.
- Нарушение дыхания. Появляются одышка, нехватка воздуха, сдавливание легких. Некоторые люди отмечают наличие несуществующей преграды в бронхах, которая мешает им нормально дышать.
- Падение АД. При тяжелых формах пароксизма человек может даже упасть в обморок. Главной опасностью остается риск получения травмы при падении или прогрессировании симптома в момент выполнения работы, управления автомобилем.
- Дискомфорт во всем теле. Человек часто не способен определить, где у него болит. Неприятное ощущение носит ноющий характер, возникает часто, выражено слабо.
Смешанная форма пароксизма проявляется комбинированием указанных выше симптомов с разной степенью выраженности.
Осложнения
Течение вегето-сосудистой дистонии может осложняться вегетативными кризами, встречающимися более чем у половины пациентов. В зависимости от преобладания нарушений в том или ином отделе вегетативной системы различаются симпатоадреналовые, вагоинсулярные и смешанные кризы.
Если говорить о неврологических и кардиологических нарушениях, которые способна спровоцировать болезнь, то они проявляются в следующем:
- снижение эффективности работы сердечной мышцы, перебои в ее деятельности;
- развитие гипертонии или гипотонии — повышенного и пониженного артериального давления;
- нарушения в работе мочеиспускательной системы, учащение позывов в туалет;
- изменение вегетативной регуляции глаз, которое приводит к ухудшению зрения;
- сбой в процессе обмена веществ, потеря массы тела;
- развитие метеозависимости — острой реакции организма на перемены погодных условий;
- неправильная работа сосудистой системы, приводящая к плохому питанию мозговых тканей;
- расстройство функций ЖКТ — запоры, диарея, вздутие и т. д.
Последствия ВСД по сути являются ее усугубленными симптомами, которые имеют место уже на ранних стадиях развития синдрома, но не доставляют особого беспокойства больных.
Особенности течения
Лечение вегетативных пароксизмов комплексное. Проводится с применением как специализированных препаратов (преимущественно влияющих на функционирование ВНС), так и нелекарственных методик:
- акупунктура;
- ароматерапия;
- физиотерапия;
- медитация.
При фиксации фактора, который провоцирует появление очередного пароксизма, с его дальнейшим устранением удается нормализовать состояние человека.
В полной мере ликвидировать появление приступов возможно при нормализации баланса между ветвями вегетативной системы и повышении порога возбудимости нервной системы.
Лечение ВСД у взрослых

Лечение ВСД
проводится комплексно и включает в себя следующие пункты:
- Нормализация режима дня, сна, отдыха;
- Устранение гиподинамии, с использованием дозированной физической нагрузки (ЛФК);
- Лечебный массаж и водные процедуры;
- Бальнеотерапия (лечение минеральными водами);
- Фототерапия;
- Ограничение источников эмоциональных переживаний – компьютерных игр, телепередач;
- Консультирование и семейная психологическая коррекция;
- Нормализация питания (регулярное употребление обогащенной витаминами пищи);
- Электрофорез;
- Медикаментозная терапия.
Самый сложный этап в терапевтическом воздействии – устранение причин, повлекших за собой вегетативное расстройство. Отзывы больных вегето-сосудистой дистонией говорят о том, что человек зачастую самостоятельно способен определить факторы, способствующие проявлению синдрома. Они указывают на стресс, переутомление, ссоры и конфликты в семье, приводящие к приступу ВСД.
Препараты при вегето-сосудистой дистонии
При неэффективности немедикаментозных методов назначают фармацевтические препараты. Эти препараты подбираются индивидуально для каждого пациента, начинают с минимальных доз и постепенно доводят до нужной концентрации. Особое внимание уделяют избавлению от хронических очагов инфекции в организме, лечению эндокринной и других патологий.
Медикаментозное лечение определяется преимущественной симптоматикой у конкретного больного. Основную группу препаратов при ВСД составляют средства с успокоительным действием:
- Фитопрепараты – валериана, пустырник, ново-пассит и др.;
- Антидепрессанты – ципралекс, пароксетин, амитриптилин;
- Транквилизаторы – седуксен, элениум, тазепам, грандаксин.
В зависимости от беспокоящих жалоб доктор может прописать таблетки от вегетососудистой дистонии следующих лекарственных групп:
- калиевые и магниевые препараты (Магне В-6, Панангин, Аспаркам) – для улучшения сосудистого тонуса и взаимосвязи между нервными клетками;
- бета-адреноблокаторы (Метапролол, Анаприлин) – при стойкой артериальной гипертензии;
- ноотропы (Пирацетам) – для нормализации обменных процессов и улучшения кровообращения;
- антидепрессанты (Амитриптилин, Ципралекс) – при выраженных симптомах депрессии для регуляции работы ЦНС;
- транквилизаторы (Диазепам) – для оказания седативного эффекта при тревожных состояниях и приступах панических атак.
Физиотерапия при ВСД
Физиотерапия при лечении вегето-сосудистой дистонии направлена на регуляцию сосудистого тонуса, нормализацию обмена веществ и устранение болевых ощущений. Характер, систематичность и интенсивность процедур подбираются врачом в соответствии с особенностями заболевания.
Эффектами, которые производят физиопроцедуры на пациента с вегетоневрозом, являются:
- успокаивающий – электросон, электрофорез препаратов седативного действия, аэроионотерапия;
- тонизирующий – магнитная и лазерная терапия, индуктотермия;
- сосудорасширяющий – гальванизация, местная дарсонвализация;
- сосудосуживающий – электрофорез адреналина и других адреномиметических средств (лекарства, стимулирующие адренорецепторы);
- антиаритмический – электрофорез хлорида калия, лидокаина.
Лечебный массаж и водные процедуры
Физическое воздействие на организм, в частности лечебный массаж и водные процедуры улучшают кровообращение, улучшают работу лимфатической системы, при необходимости, восстанавливают строение позвоночника (в случае остеохондроза), а вместе с позвоночником выравниваются и нервные каналы с сосудами, которые через него проходят. Кроме этого, массаж позволяет расслабиться, снять стресс, улучшить мышечный тонус.
Физические упражнения
Большинство специалистов в области профилактики и лечения вегето-сосудистой дистонии сходятся во мнении, что на первое место стоит поставить физреабилитацию.
Именно различные физические упражнения способны существенно помочь в деле борьбы с недугом. Но тут важно правильное соотношение сложности физических упражнения и способностей конкретного пациента. Только так можно добиться наилучших результатов.
Чего нужно избегать?
Некоторые действия больного могут усугубить состояние при ВСД. Так, при уже имеющихся нарушениях в работе вегетативной нервной системы не следует:
- чрезмерно увлекаться медитацией;
- создавать для организма дополнительный стресс или изнурять себя повышенными физическими нагрузками;
- продолжительное время сидеть на диетах или вовсе голодать;
- быть заядлым пессимистом;
- употреблять алкогольные напитки, курить;
- слушать рекомендации людей, не имеющих соответствующего медицинского образования (особенно в вопросах медикаментозного лечения заболевания).
Профилактика патологического состояния
Чтобы вагоинсулярный криз не повторился, следует соблюдать профилактические меры. К ним относится:
- Здоровый образ жизни.
- Дыхательная гимнастика.
- Правильное питание.
- Чередование нагрузок с отдыхом.
- Употребление успокоительных средств на растительной основе. Среди них настой валерианы, пустырника, женьшеня.
В некоторых случаях для того, чтобы избавиться от чувства страха и тревоги, требуется психотерапевтическое лечение и антидепрессанты.
Источник: FB.ru
Панические атаки
Распространeнность ПА в общей популяции (в возрасте от 15 до 54 лет), по данным американских и европейских исследований, сходна и составляет 2–5%. Доля пациентов с ПА среди обратившихся за первичной помощью – около 10%. Панические атаки у женщин развиваются вдвое чаще, чем у мужчин. Отмечается два возрастных пика: 15–19 лет и 35–50 лет.
Около половины пациентов, обратившихся за первичной медицинской помощью с симптомами, необъяснимыми с медицинской точки зрения, соответствуют диагностическим критериям панического расстройства. Пациенты с паническим расстройством часто бывают не удовлетворены тем, что исследования и осмотры не выявляют каких-либо заболеваний, и обращаются за медицинской помощью повторно по поводу беспокоящих их симптомов.
Паническое расстройство часто сочетается с другими психическими заболеваниями и повышает риск суицида. Так, депрессия диагностируется приблизительно у трети пациентов, страдающих паническим расстройством. Пациенты с паническим и тревожным расстройствами часто злоупотребляют спиртным, что облегчает симптомы тревоги и снижает обращаемость.
Развитие панического расстройства связывают с действием психотравмирующих факторов на предрасположенных пациентов.
В качестве предрасполагающих факторов рассматриваются фоновые психические и соматические заболевания (болезни эндокринной системы, ССЗ), органические поражения головного мозга, и в меньшей степени темперамент и генетические особенности.
Психотравмирующие факторы:
- ситуации с потенциальной опасностью, угрозы;
- неподконтрольные или нежелательные события, вызывающие существенное снижение самооценки;
- ДТП, травма, изнасилование, попытка убийства;
- тяжелые заболевания, смерть близких и родственников.
Спровоцировать ПА у лиц, страдающих паническим расстройством, могут лекарственные средства или продукты питания, обладающие возбуждающим действием (кофеин, йохимбин, продукты, содержащие глутамат), а также отмена веществ с седативным действием (алкоголь, барбитураты, бензодиазепины).
Народные средства

Существует много народных средств при вегето-сосудистой дистонии, ниже мы собрали несколько эффективных рецептов при разном типе ВСД.
Гипертонический тип (при повышенном давлении):
- Лучше всего помогает боярышник.Тут можно воспользоваться следующим рецептом: чайную ложку средства выдержать на водяной бане (250 мл воды) в течение 4 часов; этот настой можно пить по 25 граммов три раза в день.
- В равных пропорциях смешивают мелиссу, брусничные листья, цветки боярышника. Отмеряют 8 г смеси, заливают 0,3 л кипятка и настаивают. Принимать отвар нужно по 50 мл 5 раз в день;
Гипотонический тип (когда давление пониженное):
- берут по 1 части корней заманихи, ягод шиповника и боярышника, по 2 порции ромашки аптечной и зверобоя. Набирают 10 г сырья, заливают стаканом холодной воды и оставляют на 4 часа, далее греют на водяной бане 15 минут, настаивают час, процеживают. Объем пьют в 3 приема в течение дня;
При скачках артериального давления можно использовать специальный настой:
- в него включаются такие ингредиенты, как цветки боярышника (20 грамм), цветки ландыша (10 г), корень валерианы (20 г), шишки хмеля (10 г), листья перечной мяты (15 г), плоды фенхеля (15 г);
- одна столовая ложка такой смеси (хорошо истолченной) заливается стаканом кипятка;
- для настаивания нужно на три часа поставить раствор в прохладное место, затем довести до кипения и дать остыть.
При ВСД для общетонизирующего действия на организм употребляют настой используя эхинацею, хмель и родиолу (золотой корень). Чтобы изготовить данное средство потребуется:
- Соцветия эхинацеи;
- Корень родиолы розовой;
- Шишки хмеля.
Смешивают в пропорции 2:2:1 и добавляют горячую воду с расчета стакан воды на одну ст.л. сбора. Когда настой остынет, нужно добавить одну ст. л. меда. Настоявшееся травяное средство выпивают в течении дня в три приема. Употребляют это средство каждый день в течении месяца. Такое лечение желательно проводить раз в год.
Прогноз вегето сосудистой дистонии благоприятен, нередко ее проявления навсегда остаются в детстве. Однако, без профилактики и лечения, вегето-сосудистой дистонии может приводить к стойкому повышению артериального давления, из-за чего изменяются структура и функции различных внутренних органов; к нарушениям процессов пищеварения и т.д..
При ВСД необходимо проводить регулярные (обычно сезонные) курсы профилактики обострений, для чего назначают:
- фитотерапию,
- витаминотерапию,
- массаж,
- лечебную физкультуру,
- физиотерапевтические процедуры,
- санаторно-курортное лечение.
Мы простыми словами объяснили, что это такое за заболевание и почему важно вовремя начать лечить вегето сосудистую дистонию. Берегите свое здоровье и при первых признаках и симптомах ВСД, обращайтесь к врачу.

Купирование приступов
Для купирования вегетативных пароксизмов любой природы лучше всего подходят бензодиазепиновые транквилизаторы: Клоназепам, Алпразолам.

При длительном приeме бензодиазепинов возникает привыкание, а прекращение приводит к «синдрому отмены». Кроме того, ограничивает использование этих препаратов необратимое снижение интеллекта у пожилых, и тот факт, что люди, принимающие препараты этой группы в течение длительного времени, чаще падают ( не держатся на ногах).
Существуют небензодиазепиновые транквилизаторы-анксиолитики – блокаторы H1-гистаминовых рецепторов (Гидроксизин, Валокордин-Доксиламин), ГАМК-эргические препараты (Грандаксин, Стрезам). Однако недостаточная изученность не позволяет их широко рекомендовать.
При легких приступах тревоги с сердцебиением достаточным анксиолитическим эффектом обладает Анаприлин. Препарат нельзя использовать при брадикардии, АВ-блокадах, пониженном давлении, а также у пациентов с бронхиальной астмой и СД, заболеваниями периферических сосудов, феохромоцитоме.
Традиционно используемые для купирования вегетативных пароксизмов нейролептики (Тералиджен, Тиоридазин, Хлорпротиксен), алкалоиды спорыньи и красавки (Беллатаминал, Ницерголин) обладают широким набором побочных действий (сухость во рту, сонливость). Международными руководствами не рекомендуется прием этих препаратов для купирования тревоги.
Нейролептики при вегетативных расстройствах целесообразно использовать у пациентов, которым оказывается реанимационная помощь. В этом случае их седативное действие не имеет значения.
Существует два подхода, обладающих сходной эффективностью:
- фармакотерапия: курсовое лечение антидепрессантами ( селективные ингибиторы обратного захвата серотонина (Золофт, Пароксетин, Циталопрам), селективные ингибиторы обратного захвата серотонина и норадреналина (Венлафаксин), трициклические антидепрессанты (Амитриптилин, Кломипрамин); менее изучено использование ингибиторов моноаминоксидазы.
- когнитивно-поведенческая психотерапия (пациенту разъясняют природу заболевания и приступов паники; обучают приемам повышения самооценки, дыхательным техникам, повышающим содержание в крови углекислого газа, техникам расслабления мышц; учат трезво оценивать происходящее во время приступа и помещают в ситуации, вызывающие страх; информируют о рецидивирующем характере болезни).
Оба метода обладают преимуществами и недостатками. Они не противоречат друг другу и могут применяться одновременно.
ЗНАЕТЕ ЛИ ВЫ, ЧТО…

Паника “атакует” творческих людей
Великий русский писатель Лев Толстой. Голливудская красотка – актриса Ким Бейсингер. Главный герой фильма «Человек-паук» Тоби Магуайер. Кумир молодых девушек – главный «сумеречный вампир» Роберт Паттинсон. Звезда фильмов «Властелин колец», «Пираты Карибского моря» Орландо Блум. «Оскароносец» Эдриан Броуди.
Ослепительная блондинка Бейсингер, будучи подростком, могла месяцами не выходить из дома – на нее периодически накатывал необъяснимый страх, «запрещающий» появляться на людях.
Звезда фильма «Пианист» Эдриан Броуди во время вручения ему Оскара во всеуслышанье заявил перед публикой: «О, как же я устал от панических атак!».
Лев Толстой во время путешествия в г. Арзамас неожиданно испытал такой острый приступ необъяснимого страха, что даже описал его в своих «Записках сумасшедшего». Кстати, именно «арзамасский ужас» запретил писателю даже думать о том, чтобы когда-нибудь еще раз вернуться в этот город.
Американские ученые выдвинули гипотезу, что за склонность к паническим атакам отвечает тот же ген, который «программирует» человека на депрессию. К слову, он обнаружен у 2 млн американцев. Впрочем, смириться с тем, что человек является носителем злополучного гена, медики не призывают. Наоборот, они настаивают, что выйти из такого психологического штопора можно, принимая витамины, занимаясь спортом или уделяя время любимому хобби.
А вот коллеги американских исследователей – ученые из Тайваня – установили прямую взаимосвязь между паническими атаками и храпом. Наблюдая в течение 10 лет за 8700 пациентами с диагнозом «обструктивное апноэ сна» и почти за 35 000 пациентов клиники, которые эти нарушением сна не страдали, исследователи доказали, что нарушение работы нейронов мозга, вызванное апноэ, способствует также появлению панических атак.
В группе страдавших обструктивным апноэ риск развития панического расстройства был отмечен в 2,17 раза выше, чем в «контрольной» группе.
Чтобы в будущем не сталкиваться с проблемой, специалисты рекомендуют для профилактики:
- при первых симптомах обратиться к врачу – неврологу;
- избегать стрессовых ситуаций.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.