Болезнь Галлервордена-Шпатца (ригидность прогрессирующая) – редкое наследственное нейродегенеративное заболевание, при котором происходит поражение базальных ганглиев, и накопление в них железа.
Накопительные процессы происходят в черной субстанции и в бледном шаре. Также в коре головного мозга наблюдаются изменения в нервных клетках, появление пигментированных нейроглий, и глиальных клеток, сходных с глиями при болезни Альцгеймера.
Впервые болезнь была описана немецкими исследователями Юлиусом Галлерворденом и Гуго Шпатцем, именами которых и была названа.
Однако в современной международной медицинской практике болезнь называют нейродегенерацией с отложением железа в головном мозге (NBIA). Отказ от первоначального названия связан с тем, что Юлиус Галлерворден вел исследования эвтаназии в фашистской Германии.
Заболевание считается редким, на 1 миллион человек приходится до 3 человека, имеющих болезнь. Данная нейродегенерация может приводить к паркинсонизму, дистонии, деменции, смерти.
Особенности генетического сбоя
Болезнь Галлервордена-Шпатца это наследственная генетическая патология. Заболевание может быть как семейным, так и спорадическим (случайным), однако всегда передается по наследству. Болезнь относится к аутносомно-рецессивному типу наследования.
Для передачи болезни оба родителя должны быть гетерозиготными носителями заболевания и иметь одну мутировавшую аллель.
Болезнь вызывается мутацией в гене пантотенат-киназы (PANK2) который находится в 20 хромосоме в локусе 20р12.3–р13. Ген пантотенат-киназы отвечает за кодирование протеина пантотенат-киназы 2, который в свою очередь сдерживает процесс накопления аминокислоты цистеина и пантетеина.
В результате происходит образование химических соединений с ионами железа, которые имеют негативное воздействие на белки и дают старт процессам перекисного окисления, что приводит к программируемой клеточной гибели нейронов. Вместо отмерших нейронов нарастает глиальная ткань (вспомогательные клетки нервной ткани).
Патологические процессы происходят в бледном шаре, красных ядрах и черном веществе (субстанции nigra). В них скапливается субстанция зеленовато-коричневого цвета, которая содержит железо. Помимо этого в белом веществе головного мозга, коре головного мозга, периферических нервных стволах и спинном мозге наблюдаются сфероидные нейроаксональные образования (расширения аксонов с разрастанием тубулярных и мембранных структур).
Болезнь галлервордена шпатца
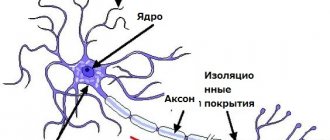
Базальные ганглии – нейронные подкорковые узлы, находящиеся в центральном белом веществе полушарий. Они складываются из полосатого тела, стриатума и чечевицеобразного ядра. В структуру последнего входят бледный шар и скорлупа. Помимо этого, к базальным ганглиям относится часть тёмной субстанции – звена экстрапирамидной системы.
Назначение базальных ганглиев:
- регуляция двигательных и вегетативных функций (дыхания, работы сердечно-сосудистой системы);
- участие в интегративных процессах высшей нервной деятельности.
При болезни Галлервордена — Шпатца в бледном шаре и тёмном веществе накапливается железо, что ведет к нарушению их работы. Как следствие, появляются моторные дисфункции и психические расстройства. В первый раз заболевание было обрисовано в 1922 году медиками Юлиусом Галлерворденом и Хуго Шпатцем. Оно видится у 3 человек из 1000000.
Обстоятельства и патогенез
Заболевание Галлервордена — Шпатца относится к наследственным патологиям: она передается по аутосомно-рецессивному принципу. Но в медлитературе обрисованы не только домашние случаи заболевания, но и спорадические (случайные).
Обстоятельство развития недуга – мутации в PANK2-гене, расположенном в 20-й хромосоме. Он несёт ответственность за кодирование пантотенат киназы. Данный фермент участвует в биосинтезе коэнзима А, который активизирует фосфорилирование пантотената, пантина и N-пантотенилцистеина.
Генетический недостаток ведет к понижению выработки пантотенат киназы. Как следствие, в базальных ганглиях накапливается аминокислота цистеин, владеющая свойством связывать ионы железа. В следствии в мозгу формируются устойчивые соединения, провоцирующие разрушение нейрональных протеинов.
Апоптоз (смерть) нейронов улучшается под влиянием окислительных реакций, в которых участвуют свободные радикалы. В итоге уничтоженные нейроны замещаются глиями – вспомогательными клетками нервной ткани.
Патологоанатомическая картина болезни Галлервордена — Шпатца характеризуется такими показателями, как:
- накапливание пигмента, содержащего железо, в бледном шаре, тёмной субстанции и красных ядрах, почему эти территории покупают желтовато-коричневый оттенок;
- нейроаксональные образования (аксоны с локальными расширениями) в базальных ганглиях, коре полушарий и периферических нервах;
- смерть нейронов в различных отделах мозга;
- диффузная демиелинизация – разрушение оболочки нервных волокон.
Неспециализированный обмен железа наряду с этим не нарушен – его количество в сыворотке крови не превышает нормы.
Прогноз
Заболевание Галлервордена — Шпатца характеризуется неуклонным прогрессированием признаков. Наиболее агрессивное течение характерно детской форме: через 6-15 лет по окончании проявления патологии наступает полная инвалидизация.
Поздний вариант болезни имеет более благоприятный прогноз, особенно в случае если сопровождается маловыраженной деменцией. Благодаря терапии степень признаков возможно снизить, и сохранить свойство больного к самообслуживанию. Средняя длительность атипичной формы заболевания – 20 и больше лет.
Особенности клинической картины
Признаки данной патологии могут варьироваться в каждом конкретном случае, и проявление симптомов зависит от формы болезни у индивида.
Детская форма Галлервордена Шпатца проявляется в возрасте между 5 и 10 годами. Считается классической формой болезни.
В подавляющем количестве случаев (90%) заболевание начинается с торсионной дистонии, которая поражает мышцы ног. У больного происходит сокращение мышц, затрудняется ходьба, изменяется походка. Затем поражаются мышцы лица, глотки и туловища.
Возможно присутствие блефароспазма, спазма кистей, спастической кривошеи, лицевого гемиспазма. Треть пациентов имеют мышечную ригидность, гипокинезию, тремор (признаки синдрома паркинсонизма).
К типичным признакам детской формы болезни также относят:
- эпилептический синдром;
- агрессивность;
- умственную отсталость (возникает из-за ухудшения памяти и внимания);
- асоциальность;
- зрительные нарушения (атрофия зрительных нервов, дегенерация сетчатки);
- психические расстройства.
Детская форма заболевания прогрессирует быстро, и полная потеря способности к передвижению наступает через 10-15 лет после дебюта болезни.
Подростковая форма развивается и протекает более медленно. В начале болезни проявляются:
- фокальная торсионная дистония (чаще всего затрагивает мышцы конечностей и челюстно-ротовые мышцы);
- нейропсихологические расстройства;
- поведенческие расстройства;
- интеллектуальные расстройства.
Атипичная форма болезни – наиболее редкая (15% случаев заболевания), и протекает отлично от первых двух форм. Для этой формы наиболее характерны такие симптомы:
- синдром паркинсонизма с невозможностью сохранять равновесие в положении стоя;
- непроизвольные движения в разных частях тела, дистония, хорея и атетоз (замедленные и порывистые движения), гемибаллизм (размашистые движения), миоклония (не длительные мышечные спазмы);
- деменция;
- эпилептический синдром;
- депрессивность, агрессия;
- патологические рефлексы, которые возникают вследствие разрушительных процессов в нейронах головного мозга.
Болезнь Галлервордена-Шпатца
Болезнь Галлервордена-Шпатца
— нейродегенеративная наследственная патология, обусловленная отложением железа в базальных ганглиях головного мозга.
Проявляется синдромом паркинсонизма, нарушениями интеллектуальной сферы и психики, гиперкинезами, зрительными расстройствами. Основное диагностическое значение имеет обнаружение рисунка «глаз тигра» в зоне бледного шара при проведении МРТ церебральных структур.
Лечение симптоматическое: агонисты дофамина, вальпроаты, антиконвульсанты, нейролептики, антидепрессанты. Прогноз неблагоприятный.
Болезнь Галлервордена-Шпатца описана в 1922 г. немецкими морфологами, в честь которых и получила свое название. К наиболее типичным клиническим маркерам данной патологии относят гиперкинезы, синдром паркинсонизма, интеллектуальное снижение, атрофию зрительных нервов, пигментную ретинопатию.
Болезнь Галлервордена-Шпатца встречается крайне редко. В зависимости от времени ее манифестации различают детскую, ювенильную (подростковую) и взрослую формы. Ранее заболевание диагностировалось лишь посмертно по данным аутопсии.
После внедрения в практическую неврологию МРТ стала возможна прижизненная постановка диагноза. Прорыв в изучении этиологии был сделан в 2001 г., когда было установлено, что в основе заболевания лежит генетический дефект, обуславливающий нарушения в синтезе фермента пантотенаткиназы.
После этого болезнь Галлервордена-Шпатца была официально переименована в пантотенаткиназа-ассоциированную нейродегенерацию.
Причины болезни Галлервордена-Шпатца
Болезнь Галлервордена-Шпатца является генетической патологией, носящей как семейный, так и спорадический характер, передающейся по наследству аутосомно-рецессивным путем. Генетическим субстратом выступают аберрации в гене пантотенаткиназы (локус 20р12.3–р13 20-й хромосомы). Всего известно более 50 мутаций.
Результатом генетического дефекта является уменьшение продукции пантотенаткиназы, что ведет к аккумуляции в базальных структурах цистеина. Последний образует устойчивые химические соединения с ионами железа, которые неблагоприятно воздействуют на белки и запускают процесс перекисного окисления, приводящий к апоптозу нейронов.
На месте некротизированных нейронов происходит разрастание глиальной ткани.
Описанный патологический процесс затрагивает преимущественно бледный шар и черное вещество (субстанцию nigra), где морфологически обнаруживаются внеклеточные отложения железа, имеющие коричневую пигментацию. Кроме этого, имеют место сфероидные периаксональные образования, расположенные в белом церебральном веществе, коре мозга, спинном мозге и периферических нервных стволах.
Классическим вариантом болезни Галлервордена-Шпатца считается ранняя детская форма с клинической манифестацией в период от 4 до 10 лет (обычно после 5-летнего возраста). В 90% случаев первым признаком заболевания выступает торсионная дистония, затрагивающая мышцы ног. Ведущей жалобой является затруднение ходьбы.
Затем, как правило, происходит генерализация процесса с его распространением на мышцы глотки, лица, туловища. Наряду с генерализованными вариантами могут отмечаться мультифокальный или сегментарный тип дистонии. Наиболее часто наблюдается писчий спазм, блефароспазм, лицевой параспазм, спастическая кривошея.
У трети пациентов отмечаются признаки паркинсонизма: мышечная ригидность и гипокинезия. В ряде случаев имеют место эпилептические приступы.
Болезнь Галлервордена-Шпатца характеризуется когнитивными расстройствами в виде снижения внимательности и памяти с постепенным развитием олигофрении; психическими изменениями с преобладанием агрессивности и асоциального поведения. Отмечается дизартрия.
У большинства больных имеются нарушения остроты зрения. В 68% случаев они обусловлены атрофией зрительных нервов, в 29% случаев — пигментной ретинопатией.
Для детской формы болезни Галлервордена-Шпатца типично быстрое прогрессирование с полной потерей в течение 10-15 лет способности к передвижению.
Подростковый вариант болезни Галлервордена-Шпатца проявляется в возрасте от 10 до 18 лет и характеризуется более замедленным течением. Дебютирует проявлениями фокальной торсионной дистонии, наиболее часто в мышцах конечностей или ортомандибулярной области. Сопровождается психическими, интеллектуальными и поведенческими расстройствами.
Взрослая форма болезни Галлервордена-Шпатца дебютирует после 18-летнего возраста. У большинства больных протекает в виде синдрома паркинсонизма.
Характерно обеднение активных движений (гипокинезия), генерализованная ригидность мышц (симптом «зубчатого колеса»), постуральный тремор и неустойчивость (атаксия).
Оценка последней возможна при помощи пробы Тавенарда — попыток вывести пациента из состояния равновесия в положении стоя, путем подталкивания его за плечи вперед и в стороны. Главной особенностью является сочетание паркинсонизма с различными гиперкинезами (миоклониями, фокальной торсионной дистонией, атетозом, гемибализмом). Степень нарушения когнитивных функций может варьировать от полной сохранности до прогрессирующей деменции. Возможны эмоциональная лабильность, депрессия, агрессивность, эпиприступы.
Благодаря полиморфизму симптоматики, постановка диагноза болезни Галлервордена-Шпатца представляет трудную задачу для неврологов.
Основными критериями заболевания считаются дебют в возрасте до 30 лет, экстрапирамидные расстройства, неуклонное прогрессирование симптомов, наличие типичной МРТ-картины.
К дополнительным признакам отнесены наличие пирамидных знаков, прогрессирующее интеллектуальное снижение, эпиприступы, атрофия зрительных нервов, пигментная атрофия сетчатки, аутосомное наследование по рецессивному типу.
В диагностике опираются на данные неврологического статуса и электроэнцефалографии. При нарушении зрения проводят консультацию офтальмолога, визиометрию, офтальмоскопию. Определение типа наследования осуществляет генетик путем составления генеалогического древа. Возможна ДНК-диагностика (поиск мутаций в гене пантотенаткиназы).
При проведении ПЭТ головного мозга удается выявить сниженный метаболизм в зоне паллидума. Основанием для исключения болезни Галлервордена-Шпатца является наличие симптомов другой патологии, в рамки которой может укладываться имеющаяся клиническая картина: болезни Вильсона, хореи Гентингтона, нейроакантоцитоза, болезни Мачадо-Джозефа.
Основополагающим методом диагностики болезни Галлервордена-Шпатца выступает МРТ. Во всех типичных вариантах патологии в режиме Т2 на МРТ головного мозга определяется расположенная в области бледного шара гиперинтенсивная зона овальной формы, окруженная еще большей гипоинтенсивной зоной.
Подобная МРТ-картина является патогномоничной и получила название «глаз тигра». Гипоинтенсивная зона представляет собой «глаз», а гиперинтенсивная — его «зрачок». Время появления этого признака на томограммах пока дискутируется.
По мнению одних авторов «глаз тигра» может появляться еще до клинической манифестации болезни, по мнению других — через несколько лет от дебюта клинических симптомов.
Лечение и прогноз болезни Галлервордена-Шпатца
В настоящее время болезнь Галлервордена-Шпатца не имеет эффективных методов лечения. Попытки терапии препятствующими накоплению железа хелатными соединениями (дефероксамином) и антиоксидантами не имели успеха.
В связи с этим применяется симптоматическое лечение. Синдром паркинсонизма служит показанием к назначению дофаминовых агонистов (пирибедила, прамипексола) или производных амантадина.
Однако при данном заболевании он, как правило, резистентен к проводимому лечению.
При гиперкинезах применяют вальпроаты, бензодиазепины (диазепам, клоназепам).
При спастике рекомендованы миорелаксанты (баклофен, толперизона гидрохлорид), при эпиприступах — топирамат или вальпроаты, при когнитивных расстройствах — ипидакрин и холина альфосцерат, при психических отклонениях — нейролептики (рисперидон, кветиапин, клоназепам), антидепрессанты 3-го поколения (венлафаксин, циталопрам, дапоксетин).
Симптоматическая терапия болезни Галлервордена-Шпатца позволяет уменьшить проявленность клинических симптомов, продлить способность пациентов к самообслуживанию. Вместе с тем продолжается разработка новых способов лечения. Исследуется эффективность применения пантотеновой кислоты. Получены данные о положительном влиянии на течение заболевания магнитной стимуляции бледного шара.
Прогноз зависит от формы заболевания. Наиболее неблагоприятное течение имеет ранняя форма, при которой полная инвалидизация наступает в промежутке от 10 до 15 лет с момента дебюта симптомов. Более благоприятен взрослый вариант, особенно в случаях, когда деменция слабо выражена. Его средняя продолжительность составляет более 20 лет.
Источник: https://www.krasotaimedicina.ru/diseases/zabolevanija_neurology/Hallervorden-Spatz
Симптомы болезни Галлервордена-Шпатца
Классическим вариантом болезни Галлервордена-Шпатца считается ранняя детская форма с клинической манифестацией в период от 4 до 10 лет (обычно после 5-летнего возраста). В 90% случаев первым признаком заболевания выступает торсионная дистония, затрагивающая мышцы ног. Ведущей жалобой является затруднение ходьбы.
Затем, как правило, происходит генерализация процесса с его распространением на мышцы глотки, лица, туловища. Наряду с генерализованными вариантами могут отмечаться мультифокальный или сегментарный тип дистонии. Наиболее часто наблюдается писчий спазм, блефароспазм, лицевой параспазм, спастическая кривошея.
У трети пациентов отмечаются признаки паркинсонизма: мышечная ригидность и гипокинезия. В ряде случаев имеют место эпилептические приступы.
Болезнь Галлервордена-Шпатца характеризуется когнитивными расстройствами в виде снижения внимательности и памяти с постепенным развитием олигофрении; психическими изменениями с преобладанием агрессивности и асоциального поведения. Отмечается дизартрия.
У большинства больных имеются нарушения остроты зрения. В 68% случаев они обусловлены атрофией зрительных нервов, в 29% случаев — пигментной ретинопатией.
Для детской формы болезни Галлервордена-Шпатца типично быстрое прогрессирование с полной потерей в течение 10-15 лет способности к передвижению.
Подростковый вариант болезни Галлервордена-Шпатца проявляется в возрасте от 10 до 18 лет и характеризуется более замедленным течением. Дебютирует проявлениями фокальной торсионной дистонии, наиболее часто в мышцах конечностей или ортомандибулярной области. Сопровождается психическими, интеллектуальными и поведенческими расстройствами.
Взрослая форма болезни Галлервордена-Шпатца дебютирует после 18-летнего возраста. У большинства больных протекает в виде синдрома паркинсонизма.
Характерно обеднение активных движений (гипокинезия), генерализованная ригидность мышц (симптом «зубчатого колеса»), постуральный тремор и неустойчивость (атаксия).
Оценка последней возможна при помощи пробы Тавенарда — попыток вывести пациента из состояния равновесия в положении стоя, путем подталкивания его за плечи вперед и в стороны. Главной особенностью является сочетание паркинсонизма с различными гиперкинезами (миоклониями, фокальной торсионной дистонией, атетозом, гемибализмом). Степень нарушения когнитивных функций может варьировать от полной сохранности до прогрессирующей деменции. Возможны эмоциональная лабильность, депрессия, агрессивность, эпиприступы.
Диагностика болезни Галлервордена-Шпатца
Благодаря полиморфизму симптоматики, постановка диагноза болезни Галлервордена-Шпатца представляет трудную задачу для неврологов.
Основными критериями заболевания считаются дебют в возрасте до 30 лет, экстрапирамидные расстройства, неуклонное прогрессирование симптомов, наличие типичной МРТ-картины.
К дополнительным признакам отнесены наличие пирамидных знаков, прогрессирующее интеллектуальное снижение, эпиприступы, атрофия зрительных нервов, пигментная атрофия сетчатки, аутосомное наследование по рецессивному типу.
В диагностике опираются на данные неврологического статуса и электроэнцефалографии. При нарушении зрения проводят консультацию офтальмолога, визиометрию, офтальмоскопию. Определение типа наследования осуществляет генетик путем составления генеалогического древа. Возможна ДНК-диагностика (поиск мутаций в гене пантотенаткиназы).
При проведении ПЭТ головного мозга удается выявить сниженный метаболизм в зоне паллидума. Основанием для исключения болезни Галлервордена-Шпатца является наличие симптомов другой патологии, в рамки которой может укладываться имеющаяся клиническая картина: болезни Вильсона, хореи Гентингтона, нейроакантоцитоза, болезни Мачадо-Джозефа.
Основополагающим методом диагностики болезни Галлервордена-Шпатца выступает МРТ. Во всех типичных вариантах патологии в режиме Т2 на МРТ головного мозга определяется расположенная в области бледного шара гиперинтенсивная зона овальной формы, окруженная еще большей гипоинтенсивной зоной.
Подобная МРТ-картина является патогномоничной и получила название «глаз тигра». Гипоинтенсивная зона представляет собой «глаз», а гиперинтенсивная — его «зрачок». Время появления этого признака на томограммах пока дискутируется.
По мнению одних авторов «глаз тигра» может появляться еще до клинической манифестации болезни, по мнению других — через несколько лет от дебюта клинических симптомов.
Диагностические критерии и методики
Постановка диагноза «болезнь Галлервордена-Шпатца» может быть проблематичной для неврологов из-за полиморфизма симптомов.
Основные критерии для диагностики:
- начало болезни до 30 лет;
- типичная картина в результатах МРТ;
- постоянное развитие симптомов;
- экстрапирамидальные синдромы;
- пирамидные знаки;
- эпилептические приступы;
- когнитивные нарушения;
- пигментная дегенерация сетчатки;
- наличие болезни в семейном анамнезе.
«Глаза тигра» на МРТ с контрастом — типичная картина при болезни Галлервордена Шпатца
Болезнь необходимо дифференцировать с другими заболеваниями, которые имеют сходную клиническую картину: хореей Гентингтона, болезнью Вильсона-Коновалова, хореоакантоцитозом, болезнью Мачадо-Джозефа.
Для диагностирования пациент направляют на такие обследования:
- Изучение неврологического статуса у невролога, невропатолога.
- Электроэнцефалография.
- Консультация офтальмолога. Возможно проведение прямой офтальмоскопии, проверки остроты зрения.
- Генетические исследования, для определения типа наследования.
- Исследования ДНК (обнаружение мутаций в гене PANK2).
- Позитронная эмиссионная томография головного мозга. Проводится для обнаружения снижения кровообращения в лобно-теменных долях, стриатуме, бледном шаре.
- Магнитно-резонансная томография головного мозга. Требуется для обнаружения «глаза тигра» — гиперинтенсивного овального участка в гипоинтенсивной зоне, который возникает из-за скопления железа. Не существует единой теории о развитии «глаза тигра», есть предположения о его возникновении до начала клинических проявлений болезни, и о его появлении через годы после начала течения заболевания. Также МРТ позволяет обнаружить сфероидные нейроаксональные образования.
Лечение
Каузальная (этиологическая) терапия неизвестна. Были попытки лечения энзимного дефекта. Хелаторы («ловушки») железа, такие как Дефероксамин, не оказывают эффекта, тем не менее, с 2007 года проводятся попытки проводить лечение хелатором железа феррипрокс (деферипрон®). В экспериментах на животных глубокая стимуляция мозга приводила к усилению дистоний и гиперкинезов. Гипокинезия может лечиться леводопой, гиперкинезы — антихолинэргиками. Тем не менее, эффект леводопы у пациентов с мутацией гена PANK2 очень сомнителен. Для мышечной релаксации и купирования болевого синдрома часто назначается баклофен или бензодиазепины.
Чем могут помочь современные врачи?
В современной медицине не существует методов лечения, которые могут предотвратить или остановить болезнь Галлервордена-Шпатца.
Терапия направлена на облегчение и снятие интенсивности симптоматики:
- При синдроме паркинсонизма назначают агонисты дофамина (Проноран, Прамипексол, Мирапекс, Пирибедил), амантадины (Симметрел, Мидантан). Однако часто наблюдается резистентность синдрома к лечению.
- Для купирования гиперкинезов используют вальпроаты (Конвулекс, Депакин, Энкорат), бензодиазепины (Клоназепам, Диазепам).
- Для снятия спастичности мышц применяются миорелаксанты (Мидокалм, Баклофен).
- Эпилептические приступы снимаются вальпроатами, Томапаксом.
- При когнитивных нарушениях применяют Глиатилин, Нейромидин.
- Для лечения психических нарушений рекомендуют прием нейролептиков (Клоназепама, Кветиапина, Рисполента), антидепрессантов (Дапоксетина, Циталопрама, Венлафаксина).
Появляются и новейшие методы лечения болезни. К ним относятся терапия путем введения пантотеновой кислоты, магнитная стимуляция головного мозга (бледного шара).
Печально, но не безнадежно
При болезни Галлервордена-Шпатца симптомы постоянно прогрессируют. Наиболее тяжело протекает детская форма заболевания. Полная инвалидизация индивида наступает через 10-15 лет с момента первого проявления клинических проявлений.
Наиболее благоприятное развитие болезни прогнозируется при взрослой форме болезни. Особенно в случае слабой выраженности деменции.
Терапия позволяет сохранить относительное качество жизни пациента и его способность к самообслуживанию. Продолжительность жизни при атипичной форме болезни Галлервордена-Шпатца может составлять более 20 лет.
Симптомы
Ведущий симптом – нестерпимая боль в поясничной области (справа или слева) с иррадиацией по ходу мочеточника, в подвздошную и паховую области, внутреннюю поверхность бедер, наружные половые органы. Больные беспокойны, мечутся, не находят удобной позы (симптом “тигра в клетке”). Причина боли – внезапная непроходимость одного из мочеточников вследствие ущемления в его просвете камня, реже закупорка уретры сгустком крови, гноя и др. Заболевание протекает приступообразно. Приступ длится от нескольких минут до суток и более. При обтурации камнем развивается особенно тяжелая картина: наблюдается тошнота, рвота, на высоте приступа может быть задержка мочи, метеоризм, а если присоединяется инфекция, то повышается температура тела, появляется озноб. В общем анализе мочи выявляется гематурия, пиурия, бактериурия. В анализе крови – лейкоцитоз, увеличена СОЭ.
Для подтверждения диагноза делается пиелография, рентгенография и УЗИ почек, мочеточников, мочевого пузыря.