Полинейропатия – заболевание, при котором поражается множество периферических нервов. Неврологи Юсуповской больницы определяют причину развития патологического процесса, локализацию и степень тяжести поражения нервных волокон с помощью современных диагностических методов. Профессора, врачи высшей категории индивидуально подходят к лечению каждого пациента. Комплексная терапия полинейропатий проводится эффективными препаратами, зарегистрированными в РФ. Они обладают минимальным спектром побочных эффектов.
В международном классификаторе болезней (МКБ) зарегистрированы следующие виды нейропатий в зависимости от причины и течения заболевания:
- воспалительная полинейропатия (код по МКБ 10 – G61) – это аутоиммунный процесс, который связан с постоянной воспалительной реакцией на различные раздражители преимущественно неинфекционной природы (включает в себя сывороточную нейропатию, синдром Гийена-Барре, заболевание неуточнённой природы);
- ишемическая полинейропатия нижних конечностей (код по МКБ также G61) диагностируется у пациентов с нарушением кровоснабжения нервных волокон;
- лекарственная полинейропатия (код по МКБ G.62.0) –заболевание развивается после длительного приёма некоторых препаратов или на фоне неправильно подобранных доз лекарственных средств;
- алкогольная полинейропатия (код по МКБ G.62.1) – патологический процесс провоцирует хроническая алкогольная интоксикация;
- токсическая полинейропатия (код по МКБ10 – G62.2) формируется под воздействием других токсических веществ, является профессиональным заболеванием работников химической промышленности или контактирующими с токсинами в лаборатории.
Полинейропатия, развивающаяся после распространения инфекции и паразитов, имеет код G0. Болезнь при росте доброкачественных и злокачественных новообразованиях зашифрована в МКБ 10 кодом G63.1. Диабетическая полинейропатия нижних конечностей имеет код по МКБ 10 G63.2. Осложнениям эндокринных заболеваний нарушений обмена веществ в МКБ-10 присвоен код G63.3. Дисметаболическая полинейропатия (код по МКБ 10 – G63.3) отнесена к полиневропатиям при других эндокринных болезнях и нарушениях обмена веществ.
Формы нейропатии в зависимости от преобладания симптомов
Классификация полинейропатии по МКБ 10 официально признана, но она не учитывает индивидуальных особенностей течения заболевания и не определяет тактику лечения. В зависимости от преобладания клинических проявлений заболеваний различают следующие формы полинейропатий:
- сенсорную – преобладают признаки вовлечения в процесс чувствительных нервов (онемение, жжение, боль);
- моторную – превалируют признаки поражения двигательных волокон (мышечная слабость, уменьшение объёма мышц);
- сенсомоторную – одновременно присутствуют симптомы поражения двигательных и чувствительных волокон;
- вегетативную – отмечаются признаки вовлечения в процесс вегетативных нервов: сухость кожи, учащённое сердцебиение, склонность к запорам;
- смешанную – неврологи определяют признаки поражения всех видов нервов.
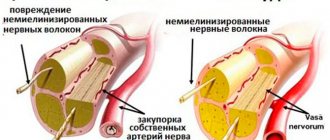
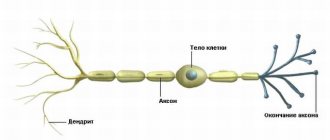
При первичном поражении аксона или тела нейрона развивается аксональная или нейрональная полинейропатия. Если вначале поражаются шванновские клетки, возникает демиелинизирующая полинейропатия. В случае поражения соединительнотканных оболочек нервов говорят об инфильтративной полинейропатии, а при нарушении кровоснабжения нервов диагностируют ишемическую полинейропатию.
Полинейропатии имеют различные клинические проявления. Факторы, которые вызывают вызывающие полинейропатию, чаще всего сначала раздражают нервные волокна, вызывая симптомы раздражения, а затем приводят к нарушению функции этих нервов, вызывая «симптомы выпадения».
Народные средства лечения
Сущность патологии
Все вышеупомянутые условия влияют и на тяжесть заболевания — у пожилых людей боли ощущаются намного сильнее, чем у молодых. Большую роль играет и то, в каком именно месте был локализован лишай — если в области головы, то болевые ощущения будут намного сильнее чем, если лишай образовался бы на теле.
При опоясывающем лишае там, где вирусные клетки подходят чересчур близко к поверхности, появляется сыпь, зуд и другие симптомы этого заболевания. Кожные высыпания проходят достаточно быстро, также быстро приходит в себя сама кожа, но нервные клетки в это время остаются травмированными, это сказывается сильной болью. Эти симптомы являются симптомами постгерпетической невралгии. Многих интересует, сколько длится постгерпетическая невралгия.
Это заболевание может длиться от нескольких месяцев до нескольких лет и, наоборот, во многих случаях удавалось победить эту болезнь в очень короткие сроки.
Установлено, что большинство тех, кто перенес в детстве ветрянку, впоследствии могут переболеть опоясывающим лишаем. Но не факт, что все переболевшие опоясывающим лишаем в дальнейшем должны заболеть постгерпетической невралгией. Вот несколько обстоятельств, от которых зависит, заболеет ли человек постгерпетической невралгией или нет:
- Возраст. Причина не только в ослабевании иммунитета в зрелом возрасте, а еще в изнашивании нервной системы. Допустимость заболеть постгерпетической невралгией у пожилых людей составляет — 35-40%, у молодых — 10%.
- Существование других заболеваний во время болезни опоясывающим лишаем. Иммунная система тратит резервы на излечение от другой болезни, поэтому вероятность заболеть постгерпетической невралгией увеличивается в несколько раз.
- Места, в которых опоясывающий лишай проявил себя. Если это лицо или шея, вероятность постгерпетической невралгии преимущественно выше чем, если сыпь была бы на ребрах.
Основным симптомом патологии является ощущение боли в той области, где была сыпь во время опоясывающего лишая. Болевые ощущения могут чувствоваться от нескольких месяцев до нескольких лет. Характер боли может быть нескольких типов:
- постоянная тупая и давящая боль;
- периодическая боль, возникающая неожиданно, напоминает удар током;
- аллодиническая боль, возникающая от любого, даже самого малейшего касательства.
У некоторых пациентов синхронно наблюдаются все эти виды боли.
Даже если пораженная область онемевшая, она все равно не теряет своей чувствительности и реагирует на все прикосновения.
Постоянные или периодические боли у человека отрицательно сказываются и на других сферах его жизнедеятельности. Это проявляется:
- бессонницей;
- затяжным переутомлением;
- спадом физической активности;
- снижением потребности в еде;
- чувством ипохондрии;
- бездеятельность и равнодушие ко всему.
Как уже известно, самой наилучшей профилактикой постгерпетической невралгии является предотвращение опоясывающего лишая.
Для этого нужно:
- предотвратить первичную инфекцию ветряной оспы, своевременно проводя вакцинацию детей.
- применять препараты, повышающие иммунитет людям, контактировавшим с теми, кто недавно переболел ветрянкой или опоясывающим лишаем.
- назначать вакцины против опоясывающего лишая тем, кому за 60.
- употребление противовирусных средств таких, как ацикловир, валацикловир, фамцикловир,использование этих препаратов в течение первых трех суток после того, как появились первые высыпания опоясывающего лишая, поможет быстрее излечиться от этого заболевания и уменьшить риск заболеть постгерпетической невралгией.
Особенности терапии
Терапия постгерпетической невралгии на сегодняшний день — освобождение от боли. Для этого используют такие препараты, как аспирин, панадол, ибупрофен, напроксен, целебрекс. В те моменты, когда боль становится особенно сильной, рекомендуется применение таких лекарств, как трамадол, оксикодон. Возможно и применение таких средств, как:
- Антиконвульсанты — топамакс, нейронтин — эти препараты следует принимать, когда из-за поврежденных нервов развиваются непроизвольные реакции.
- Антидепрессанты — симбалта, амитриптилин. Снимают симптомы стресса во время резких болей.
- Различные мази, гели и настойки. Используются во время слабых болей.
- Блокады на основе кортикостероидов — опасные, но в то же время очень результативные.
- Иглотерапия. Часто бывает, что после применения иглотерапии боль отступает, и никаких дополнительных медикаментозных средств больше не нужно.
Часто бывает, что после профилактических действий, лечение может даже и не потребоваться, так как болезнь отступает.
При соматических заболеваниях
Диабетическая полинейропатия (код в МКБ10 G63.2.) относится к наиболее распространенным и изученным формам соматических полинейропатий. Одним из проявлений заболевания является вегетативная дисфункция, которая имеет следующие признаки:
- ортостатическая артериальная гипотония (снижение артериального давления при смене положения тела с горизонтального в вертикальное);
- физиологические колебания частоты сердечных сокращений;
- нарушения моторики желудка и кишечника;
- дисфункция мочевого пузыря;
- изменения транспорта натрия в почках, диабетический отёк, аритмии;
- эректильная дисфункция;
- кожные изменения, нарушение потоотделения.
При алкогольной полинейропатии отмечаются парестезии в дистальных отделах конечностей, болезненность в икроножных мышцах. Одним из ранних характерных симптомов заболевания являются боли, которые усиливаются при надавливании на нервные стволы и сдавлении мышц. Позже развиваются слабость и параличи всех конечностей, которые больше выражены в ногах, с преимущественным поражением разгибателей стопы. Быстро развивается атрофия паретичных мышц, усилены периостальные и сухожильные рефлексы.
На поздних этапах развития патологического процесса снижается тонус мышц и мышечно-суставное чувство, развиваются следующие симптомы:
- расстройство поверхностной чувствительности по типу «перчаток и носков»;
- атаксия (неустойчивость) в сочетании с вазомоторными, трофическими, секреторными расстройствами;
- гипергидрозы (повышенная влажность кожных покровов);
- отёки и бледность дистальных отделов конечностей, снижение местной температуры.
Наследственная и идиопатическая полинейропатия (код G60)
Наследственная полинейропатия – аутосомно-доминантное заболевание с системным поражением нервной системы и разнообразной симптоматикой. В начале заболевания у пациентов появляются фасцикуляции (видимые глазом сокращения одной или нескольких мышц), спазмы в мышцах голеней. Далее развиваются атрофии и слабость в мышцах стоп и голеней, формируется «полая» стопа, перонеальная мышечная атрофия, ноги напоминают конечности аиста».
Позднее развиваются и нарастают двигательные расстройства в верхних конечностях, возникают затруднения в выполнении мелких и рутинных движений. Выпадают ахилловы рефлексы. Сохранность остальных групп рефлексов различна. Снижается вибрационная, тактильная, болевая и мышечно-суставная чувствительность. У части пациентов неврологи определяют утолщение отдельных периферических нервов.
Различают следующие виды наследственных невропатий:
- сенсорная радикулопатия с расстройствами функций периферических нервов и спинальных ганглиев;
- атактическая хроническая полинейропатия – болезнь Рефсума.
- болезнь Бассена–Корнцвейга – наследственная акантоцитозная полиневропатия, обусловленная генетическим дефектом обмена липопротеидов;
- синдром Гийена–Барре – объединяет группу острых аутоиммунных полирадикулоневропатий;
- синдром Лермитта, или сывороточная полиневропатия – развивается как осложнение на введение сыворотки.
Невропатологи диагностируют и другие воспалительные полинейропатии, развивающиеся от укусов насекомыми, после введение сыворотки против бешенства, при ревматизме, при системной красной волчанке, узелковом периартериите, а также нейроаллергические и коллагенозные.
Лекарственная полинейропатия (код по МКБ G.62.0)
Медикаментозная полиневропатия возникает вследствие нарушения обменных процессов в миелине и питающих сосудах в результате приёма различных лекарственных средств: антибактериальных препаратов (тетрациклина, стрептомицина, канамицина, виомицина, дигидрострептолизина, пенициллина), хлорамфеникола, изониазида, гидралазина. Антибактериальные полинейропатии с явлениями сенсорной невропатии, ночными болями в конечностях и парестезиями, вегетативно-трофическими дисфункциями выявляют не только у больных, но и у работников фабрик, которые производят указанные медикаменты.
На начальном этапе развития изониазидной полинейропатии пациентов беспокоит онемение пальцев конечностей, затем появляется жжение и чувство стягивания в мышцах. В запущенных случаях заболевания к чувствительным расстройствам присоединяется атаксия. Полинейропатии выявляют при приёме контрацептивов, противодиабетических и сульфамидных средств, фенитоина, препаратов цитотоксической группы, фурадонинового ряда.
Сущность патологии
При опоясывающем лишае там, где вирусные клетки подходят чересчур близко к поверхности, появляется сыпь, зуд и другие симптомы этого заболевания. Кожные высыпания проходят достаточно быстро, также быстро приходит в себя сама кожа, но нервные клетки в это время остаются травмированными, это сказывается сильной болью. Эти симптомы являются симптомами постгерпетической невралгии. Многих интересует, сколько длится постгерпетическая невралгия.
Это заболевание может длиться от нескольких месяцев до нескольких лет и, наоборот, во многих случаях удавалось победить эту болезнь в очень короткие сроки.
Диагностика
Неврологи устанавливают диагноз полинейропатии на основании:
- анализа жалоб и давности появления симптомов;
- уточнения возможных причинных факторов;
- установления наличия заболеваний внутренних органов;
- установления наличия подобной симптоматики у ближайших родственников;
- выявления при неврологическом осмотре признаков неврологической патологии.
Обязательным компонентом диагностической программы является осмотр нижних конечностей с целью выявления вегетативной недостаточности:
- истончения кожи голеней;
- сухости;
- гиперкератоза;
- остеоартропатий;
- трофических язв.
В ходе неврологического осмотра при неясном характере полинейропатии врачи проводят пальпацию доступных нервных стволов.
Для уточнения причины заболевания и изменений в организме пациента в Юсуповской больнице определяют уровни глюкозы, гликированного гемоглобина, продуктов обмена белка (мочевины, креатинина), проводят печеночные пробы, ревмопробы, токсикологический скрининг. Оценить скорость проведения импульса по нервным волокнам и определить признаки повреждения нервов позволяет электронейромиография. В некоторых случаях выполняют биопсию нервов для исследования под микроскопом.
При наличии показаний применяют инструментальные методы исследования соматического статуса: рентгенографию, ультразвуковое исследование. Выявить нарушение вегетативной функции позволяет кардиоинтервалография. Исследование спинномозговой жидкости проводят при подозрении на демиелинизирующую полиневропатию, а при поиске инфекционных агентов или онкологического процесса.
Вибрационную чувствительность исследуют при помощи биотензиометра или градуированного камертона с частотой 128 Гц. Исследование тактильной чувствительности выполняют с помощью волосковых монофиламентов весом 10 г. Определение порога болевой и температурной чувствительности проводят с помощью укола иглой и термического наконечника Тип-терма в области кожи тыльной поверхности большого пальца стопы, тыла стопы, медиальной поверхности лодыжки и голени.
Причины
Выделяют несколько групп триггеров, способных инициировать развитие перонеальной невропатии: травмы нерва; компрессии нерва окружающими его костно-мышечными структурами; сосудистые нарушения, ведущие к ишемии нерва; инфекционные и токсические поражения. Невропатия малоберцового нерва травматического генеза возможна при ушибах колена и других травмах коленного сустава, переломе голени, изолированном переломе малоберцовой кости, вывихе, повреждении сухожилий или растяжении связок голеностопного сустава, ятрогенном повреждении нерва в ходе репозиции костей голени, операций на коленном суставе или голеностопе. Компрессионная невропатия (т. Н. Туннельный синдром) n peroneus наиболее часто развивается на уровне его прохождения у головки малоберцовой кости —верхний туннельный синдром. Может быть связана с профессиональной деятельностью, например у сборщиков ягод, паркетчиков тд людей, работа которых предполагает длительное нахождение «на корточках». Такая невропатия возможна после длительного сидения, положив ногу на ногу. При компрессии малоберцового нерва в месте его выхода на стопу развивается нижний туннельный синдром. Он может быть обусловлен ношением чрезмерно тесной обуви. Зачастую причиной малоберцовой невропатии компрессионного характера выступает сдавление нерва при иммобилизации. Кроме того, компрессия n peroneus может иметь вторичный вертеброгенный характер, т. Е. Развиваться в связи с изменениями костно-мышечного аппарата и рефлекторными мышечно-тоническими нарушениями, обусловленными заболеваниями и искривлениями позвоночника (остеохондрозом, сколиозом, спондилоартрозом). Ятрогенная компрессионно-ишемическая невропатия малоберцового нерва возможна после его сдавления из-за неправильного положения ноги во время различных оперативных вмешательств. К более редким причинам перонеальной невропатии принадлежат системные заболевания, сопровождающиеся пролиферацией соединительной ткани (деформирующий остеоартроз, склеродермия, подагра, ревматоидный артрит, полимиозит), метаболические нарушения (диспротеинемии, сахарный диабет), тяжелые инфекции, интоксикации (в т. Алкоголизм, наркомания), местные опухолевые процессы.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- Батуева Е.А., Кайгородова Н.Б., Каракулова Ю.В. Влияние нейротрофической терапии не нейропатическую боль и психовегетативный статус больных диабетической нейропатией // Российский журнал боли. 2011. № 2. С. 46.
- Бойко А.Н., Батышева Т.Т., Костенко Е.В., Пивоварчик Е.М., Ганжула П.А., Исмаилов А.М., Лисинкер Л.Н., Хозова А.А., Отческая О.В., Камчатнов П.Р. Нейродикловит: возможность применения у пациентов с болью в спине // Фарматека. 2010. № 7. С. 63–68.
- Морозова О.Г. Полинейропатии в соматической практике // Внутренняя медицина. 2007. № 4 (4). С. 37–39.