Амиотрофия невральная Шарко-Мари (перонеальная мышечная атрофия) имеет характер медленного прогрессирования.
В основе заболевания лежит атрофия мышечных волокон в дистальных отделах ног.
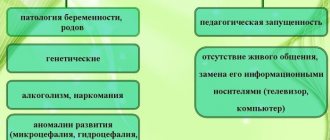
Относится к разряду заболеваний имеющих генетическую предрасположенность. Наследуется по большей части по аутосомно-доминантному и реже по аутосомно-рецессивному признаку.
Дегенерация волокон происходит в периферических нервах и их корешках. Встречаются случаи гипертрофических изменений в интерстициальной ткани. Мутация в мышцах имеет неврологическую основу. Атрофируются отдельные группы мышц.
Для более поздней формы заболевания характерна гиалиновая дегенерация и полный распад мышечных волокон.
Часто болезнь сопровождается существенными изменениями в спинальном мозге. Затрагивается область передних рогов, а также поясничный и шейный отдел, что нарушает нервную проводимость в спинном мозге.
Такое состояние характерно для наследственной атаксии Фридрейха.
Характеристика
Невральная амиотрофия, известная так же как болезнь Шарко-Мари-Тута, является генетическим заболеванием, которое проявляется ослаблением и истончением мышц голени. Атрофические изменения в мышечной ткани приводят к уменьшению объема мускулатуры в зоне нижних конечностей.
Болезнь Шарко-Мари-Тута характеризуется повреждением нервных окончаний, которые передают информацию от соматосенсорных рецепторов к отделам головного мозга. Одновременно происходит повреждение нейрональных моторных путей, по которым передаются сигналы от корковых центров управления исполнительным органам – скелетным мышцам.
Болезнь Шарко-Мари-Тута передается по наследству (чаще по аутосомно-доминантному типу), рассматривается как нейропатия (нарушение функций нервов) сенсорно-моторного типа. Дебют заболевания может случиться в раннем детском или более позднем возрасте. Распространенность патологии составляет 1 случай на 2500 человек.
Аутосомно-доминантный тип наследования предполагает, что единственный дефектный ген, который передается ребенку, становится причиной развития патологии. В перечне МКБ-10 болезнь Шарко-Мари-Тута значится под кодом «G60» (моторно-сенсорная невропатия наследственного генеза).
Виды
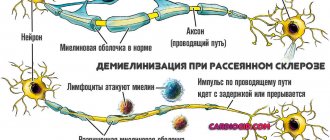
Выделяют формы заболевания с учетом характера повреждения нервных окончаний, принадлежащих периферическому отделу нервной системы. Патология 1 типа развивается вследствие демиелинизации – разрушения миелиновой оболочки, покрывающей нервы. В норме миелиновая оболочка улучшает передачу нервных импульсов. Дебютирует чаще в среднем (4-5 лет) детском возрасте, реже в подростковом периоде.
Первые симптомы: слабость в стопах, атрофические изменения в мышцах дистальных отделов ног. Атрофические изменения в мышечной ткани кистей рук развиваются позже. Вместе с утратой чувствительности (неспособность различать температуру, воспринимать болевые раздражители, вибрацию) в зоне кистей рук и стоп ног наблюдается понижение (иногда выпадение) сухожильных рефлексов.
Полинейропатия Шарко-Мари-Тута 2 типа развивается на фоне повреждения аксонов – ответвлений нейронов, посредством которых осуществляется связь между отдельными элементами нейрональной сети. Это медленно прогрессирующая форма. Дебютные симптомы могут появиться у детей старшего возраста. В ходе инструментальной диагностики выявляются относительно нормальные показатели скорости проведения нервных импульсов.
Параллельно наблюдается уменьшение разницы между амплитудными значениями потенциалов действия (волна возбуждения) чувствительных нервных клеток. Другая особенность – полифазные (многофазные) потенциалы действия в области мышечных волокон. Биопсия показывает аксональную дегенерацию валлеровского типа – процесс разрушения участка аксона.
Причины
Генетические аспекты и классификация. Типы и гены: • тип 1A: 118220, PMP22, CMT1A, 601097 (белок 22 миелина), 17p11.2; • тип 1B: 118200, MPZ, CMT1B, 159440, 1q22; • тип 2A: CMT2A, 118210, 1p36 p35; • тип 2B: CMT2B, 600882, 3q13 q22; • тип 2D: CMT2D, 601472, 7p14; • тип 4A: CMT4A, 214400, 8q13 q21.1; • тип 4B: CMT4B, 601382, 11q23; • X сцепленная 1, доминантная: 302800, GJB1, CMTX1, 304040 (ген коннексина CX32, Xq13.1); • X сцепленная 2, рецессивная: CMTX2, 302801, Xp22.2; • демиелинизирующая: CMTND, 601596, 5q23 q33; • с аплазией кожи (302803) • с ладонно — подошвенной кератодермией и дистрофией ногтей (148360) • синдром Коучока (310490) • с атаксией Фридрайха (302900) • с глухотой (118300, 214370) • с тремором (214380) • с птозом и паркинсонизмом (118301)
Патоморфология • Наследственная сенсомоторная невропатия типа I — гистологически определяется сегментарная демиелинизация и ремиелинизация, концентрический рост шванновских клеток (гипертрофическая невропатия) • Наследственная сенсомоторная невропатия типа II — гистологически определяется уоллеровская дегенерация.
Причины возникновения и патогенез
Основная причина развития перонеальной атрофии 1 типа – дупликация (появление дополнительной копии участка хромосомы) гена PMP22 (17-я хромосома) миелинового белка в составе оболочки периферических нервов. В патогенезе заболевания Шарко-Мари-Тута лежит поражение двигательных нервных окончаний, что сопровождается нарушением регуляции сокращения мускулатуры.
В патогенезе участвует процесс повреждения сенсорных нервных окончаний, что приводит к нарушению передачи информации от рецепторов соматической чувствительности периферических отделов тела в соответствующие центры головного мозга. Невральная амиотрофия отражает дегенеративные, атрофические изменения в периферических нервных волокнах и реже в спинном мозге.
Подход к лечению
Лечение проводится в соответствии с имеющимися в наличии симптомами невральной амиотрофии Шарко Мари Тута. Мероприятия носят комплексный и пожизненный характер.
Следует отметить, что действеннее способы лечения медицине не известны. Применяются лишь методы, помогающие облегчить состояние больного и улучшить качество их жизни.
Важно оптимизировать функциональные показатели координации и подвижности пациента. Лечебные мероприятия должны быть направлены на защиту ослабших мышц от травм и снижения чувствительности.
Родственники пациента должны всячески помогать ему в борьбе с этим недугом. Ведь лечение проводится не только в медучреждениях, но и в домашних условиях.
Все назначенные процедуры должны выполняться неукоснительно и проводиться ежедневно. Иначе результатов от лечения никаких не будет.
Лечение амиотрофии включает в себя рад методик:
- физиотерапевтические процедуры;
- трудотерапия;
- комплекс физических упражнений;
- специальные поддергивающие устройства для стоп;
- ортопедические супинаторы для исправления деформированной стопы;
- уход за ногами;
- регулярное консультирование у лечащего врача;
- применение ортопедических хирургических операций;
- инъекции витаминов группы В;
- назначение витаминов Е, А, С.
Дополнительно используют:
- При амиотрофических поражениях составляется определенный рацион. Показано употребление в пищу продуктов с полноценным содержанием белков, больные придерживаются калиевой диеты, должны потреблять побольше витаминов.
- При регрессивном характере течения заболевания параллельно с вышеуказанными средствами назначаются грязевые, родоновые, хвойные, сульфидные и сероводородные ванны. Применяется процедура электрофореза, стимулирующая периферические отделы нервов.
- При нарушении подвижности в суставах и деформации скелета показана коррекция ортопеда.
Для облегчения эмоционального состояния заболевшему требуются психотерапевтические беседы.
В основе лечения лежит применение средств, способствующих улучшению трофических показателей и передачи импульсов по нервным волокнам.
Медикаментозное лечение
С этой целью показано употребление таких лекарственных средств, как:
- глутоминовая кислота;
- аминалон;
- дибазол;
- биостимуляторы анаболичеких гормонов;
- часто прибегают к использованию аденозинтрифосфорной кислоты, кокарбоксилазы, церебролизина, рибоксина, фосфадена, карнитина хлорида, метнонина, лейцина;
- хорошие результаты дают средства, оптимизирующие микроциркуляцию крови: никотиновая кислота, ксантинол никотинат, никошпан, пентоксифиллин, пармидин;
- для улучшения проводимости в нервах назначают антихолинэстеразные препараты: галантамин, оксазил, пиридостигмина бромид, стефаглабрина сульфат, амиридин.
Симптоматика
Первый симптом Мари-Шарко-Тута – мышечная слабость в зоне стопы и голени (часть ноги от коленного сустава до пятки). Слабость в мышцах сопровождается изменением способности воспринимать внешние стимулы. Пациент теряет умение ощущать температуру внешней среды, вибрацию, боль. Прогрессирование заболевания сопровождается распространением потери чувствительности на проксимальные (расположенные ближе к центру тела) сегменты конечностей.
Клиническая картина существенно варьируется. У некоторых пациентов патология протекает бессимптомно, у других в ходе диагностического обследования выявляется уменьшение скорости проведения нервных импульсов в мышечной ткани, у третьих наблюдается значительное ограничение двигательной активности, связанное с мышечной атрофией и слабостью. Симптомы, типичные для болезни Шарко-Мари-Тута:
- Атрофические изменения в мышцах конечностей, преимущественно в ткани малоберцовых и дистальных (удаленных от центра, концевых) мышц. Из-за атрофии мышечной ткани голени нижние конечности напоминают ноги аиста или перевернутую вверх тормашками бутылку из-под шампанского.
- Мышечная слабость в области пораженных сегментов ног. Пациент испытывает трудности, если нужно согнуть ногу в области голеностопного сустава, чтобы в результате приподнялся дистальный сегмент стопы.
- Мышечная слабость в области пораженных сегментов рук. Самый поздний симптом, который указывает на прогрессирование патологии.
При легком течении могут наблюдаться единичные признаки, к примеру, своеобразная форма пальцев ног, которые напоминают молоток, или высокий подъем стопы. Обычно симптоматика у мужчин проявляется сильнее. У женщин часто симптомы отсутствуют. Синдром Шарко-Мари-Тута на начальных стадиях может включать признаки: болезненные ощущения острого характера в мышцах, парестезии (спонтанно возникающее чувство жжения, покалывания, ползания мурашек). Другие признаки БШМТ у детей и взрослых:
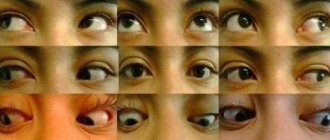
- Отвисание стопы. На фото пациентов отчетливо видно, что передняя часть стопы свисает вследствие ослабления мышц, если приподнять ногу. Больной не может самостоятельно поднять выше передний сегмент стопы.
- Нарушение походки, которая характеризуется как шаркающая, замедленная. Больной при ходьбе задевает носком поверхность, по которой идет. Чтобы предотвратить шарканье по поверхности, пациенты вынуждены высоко поднимать ноги при ходьбе.
- Болтающаяся стопа при значительном распространении атрофических процессов.
- Стопа Фридрейха (западание межпальцевых промежутков, высокий свод, пальцы в форме молотка).
Синдром Шарко-Мари-Тута включает симптомы: снижение чувствительности в дистальных сегментах конечностей, мышечные судороги в зоне предплечий и икроножных мышц. Типичный признак поздних стадий (спустя 10-15 лет после манифестации заболевания) – нарушение мелкой моторики рук, что сопровождается дисфункцией письма.
Пациент не может удерживать ручку, застегивать и расстегивать пуговицы на одежде. Реже наблюдаются вегетативно-трофические расстройства в виде гиперемии (покраснение кожных покровов) и повышенного потоотделения в области кистей и стоп. У пациентов часто диагностируются переломы костей стопы и растяжение связок, сухожилий в зоне лодыжки.
哈尔滨楠木南中医门诊部
Hereditary neuropathy Charcot-Marie-Tooth (CMT) is the most common from hereditary polyneuropathies. In the article there is a review of Russian and foreign investigations in the field of non-pharmacologic methods of treatment in the recent 10 years.
Here there are up-to-date principles of physiotherapeutic treatment with the use of natural and preformational physical factors, adapted physical exercises and recommendations for sanatorium treatment. For the first time the authors modified the standards of non-pharmacologic treatment of CMT patients, considering the time history and the type of the disease, the electromiographic data of the initial autonomic patient`s status. Key words: hereditary neuropathy (CMT), non-pharmacologic treatment, hereditary neuro-muscular diseases, physiotherapy, massage, adapted physical exercises.
Невральная амиотрофия Шарко-Мари-Тута — прогрессирующее хроническое наследственное заболевание с поражением периферической нервной системы, приводящем к мышечным атрофиям дистальных отделов ног, а затем и рук. Наряду с атрофиями наблюдается гипестезия и угасание сухожильных рефлексов, фасцикулярные подергивания мышц. К диагностическим мероприятиям относятся электромиография, электронейрография, генетическое консультирование и ДНК-диагностика, биопсия нервов и мышц. Лечение симптоматическое — курсы витаминотерапии, антихолинэстеразной, метаболической, антиоксидантной и микроциркуляторной терапии, ЛФК, массажа, физиопроцедур и водолечение.
Наследственная невропатия Шарко Мари Тута
Резюме: Наследственная нейропатия Шарко–Мари–Тута (ННШМТ) — наиболее распространенная форма наследственных полинейропатий. В данной статье представлен обзор имеющихся отечественных и зарубежных разработок в области немедикаментозных методов лечения ННШМТ за последние 10 лет. Представлены современные принципы физиотерапевтического лечения с использованием природных и преформированных физических факторов, организация занятий лечебной физической культурой, рекомендации по санаторно-курортному лечению. Впервые авторами модифицированы стандарты немедикаментозного лечения больных с ННШМТ с учетом степени тяжести, типа заболевания, электромиографических данных, исходного вегетативного статуса пациента.
Эпидемиология.
Распространенность ННШМТ в Российской Федерации варьирует от 7,14 до 13,3 на 100 000 населения в разных регионах и составляет около 80% всех наследственных нейропатий.
Различия эпидемиологических данных обусловлены гетерогенностью данного заболевания. Это означает, что клиническая форма болезни может быть обусловлена мутациями в разных локусах или множественными аллелями в одном локусе. Генетическая гетерогенность ННШМТ обусловливает клинический полиморфизм данного заболевания у носителей мутаций одного и того же гена, объясняет различный тип наследования, особенности электронейромиографических изменений.
Классификация ННШМТ.
В настоящее время с учетом неврологических и гистопатологических исследований выделяют две основные формы заболевания: демиелинизирующую (ШМТ1) и аксональную (ШМТ2) . Известны также промежуточная форма с признаками как ШМТ1 так и ШМТ2, спинальная форма ШМТ с вовлечением в патологический процесс спинного мозга.
На долю ННШМТ 1 типа приходится около 70% клинических случаев заболевания. Х-сцепленная форма заболевания составляет около 10-20% всех случаев ННШМТ . В настоящее время выделено более 25 локусов, идентифицированы более 30 генов, являющихся причиной ННШМТ. Данные об особенностях течения различных типов ННШМТ позволяют определить тактику лечения.
ННШМТ поражает все расы и национальности без возрастных и гендерных различий, но чаще страдают люди молодого, трудоспособного возраста (20-30 лет) . Несмотря на значительные успехи в изучении молекулярно-генетических механизмов наследственных нервно-мышечных заболеваний, выделенных конкретных мутантных генов и их белков, прогредиентное течение заболевания с развитием инвалидизирующих двигательных осложнений и отсутствием эффективного лечения у больных ННШМТ приводит к существенному снижению качества жизни.
Жалобы.
Основная жалоба, предъявляемая пациентами, — приступообразные боли по типу кратковременных судорог в икроножных мышцах (так называемые «крампи»), усиливающиеся после длительной физической нагрузки, в ночное время; трудности при ходьбе и нарастающие деформации стоп, которые наиболее ограничивают двигательные возможности. Часть пациентов испытывает сенсорный дефицит в руках и ногах в виде потери болевой чувствительности, онемения, жжения, покалывания или предъявляют жалобы на так называемые «подагрические» боли в голеностопных суставах, хроническую усталость.
Клиника.
Заболевание начинается с поражения дистальных отделов конечностей.
Симптомы заболевания обычно развиваются на втором десятилетии жизни (12-15 лет), однако, существуют формы с ранним дебютом (6-7 лет). Чем раньше манифестирует заболевание, тем тяжелее оно протекает. Существуют формы с ранним началом в возрасте 3-5 лет, которые сопровождаются поражениями бронхо-легочной системы, слухового и зрительного анализатора, кишечника, мочевого пузыря.
При осмотре выявляется симметричные гипотрофии мышц тыльной поверхности стоп, перонеальных мышц, деформации стоп: увеличение свода с молоточкообразной деформацией пальцев обеих стоп («фридрейхова стопа»). В результате поражения разгибателей и абдукторов, стопа свисает, у больного появляется характерная походка — степпаж. Мышцы голени вовлекаются в процесс на поздних стадиях заболевания. Резко истонченные голени при хорошо сохранившихся мышцах бедер придают ноге характерный вид ног аиста или опрокинутой бутылки. Ахилловы рефлексы обычно снижены или отсутствуют, в то время как более проксимальные рефлексы остаются сохранными. Обычно через 5—10 лет от начала болезни, начинают атрофироваться и мелкие мышцы кистей, а также мышцы предплечья, в результате чего кисть приобретает форму обезьяньей лапы. В связи со слабостью мышц кистей, преимущественно сгибателей – некоторым пациентам могут понадобиться различные приспособления для улучшения бытовой адаптации – «открывашки», кнопки на одежде вместо пуговиц, поворотники дверных ручек и другие вспомогательные средства[4-7]. В тяжелых случаях деформации кисти показано ортезирование. Продолжительность жизни и интеллект при ННШМТ не страдают.
Частое осложнение при ННШМТ – вывихи голеностопного сустава, растяжение связок лодыжки и переломы. Для поддержки свисающей стопы, улучшения опорных функций нижних конечностей пациенты ННШМТ нуждаются в дополнительных ортопедических изделиях: ортезах на голеностопный и коленный суставы, при присоединении сколиотической деформации – корректорах осанки.
У части пациентов с дебютом ННШМТ в раннем детском возрасте нередки изменения со стороны бронхо-легочной системы: слабость мышц грудной клетки, обеспечивающих экспираторное давление, что осложняет течение заболеваний, сопровождающихся кашлем и застойными явлениями в легких.
Следует отметить, что при ННШМТ любого типа первично страдает периферические нервы, а поражения мышц являются вторичными. На поздних стадиях ННШМТ происходит распад (рабдомиолиз) мышечной ткани и замещение ее фиброзными и жировыми волокнами.
Реабилитация и абилитация
Реабилитация – динамическая система взаимосвязанных медицинских, психологических и социальных компонентов (в виде тех или иных воздействий или мероприятий), направленных не только на восстановление здоровья, но и на возможно полное восстановление (сохранение) личного или социального статуса больного или инвалида [11]. С позиций вышеизложенного термин «реабилитация» правомочен в тех случаях, когда объектом является впервые заболевший, а эффект реабилитации предполагает полное или частичное восстановление нарушенных функций организма, возвращение к профессиональной деятельности и интеграции тяжелобольного или инвалида в общество.
Абилитация — это (от лат. аbilitatio; от лат. Habilis – удобный, приспособительный) – лечебные и/или социальные мероприятия по отношению к инвалидам или к людям с ограниченными возможностями, направленные на их адаптацию к повседневной или профессиональной жизни.
В связи с наследственным характером заболевания, его неуклонным прогрессированием, невозможностью полного излечения и восстановления утраченных функций целью терапии ННШМТ является замедление прогрессирования и адаптация пациентов к повседневной жизни. В связи с вышеизложенным наиболее целесообразно использование термина «абилитация» для больных ННШМТ. Начало процесса абилитации больных с ННШМТ зависит от формы заболевания, должно начинаться с момента возникновения ранних клинических проявлений, а в тех случаях, когда это возможно, – при отсутствии симптомов заболевания, — c момента генетически подтвержденного диагноза. Уже на доклиническом этапе ННШМТ возможно применение физических факторов и ЛФК с целью отсрочить дебют клинических проявлений заболевания. Процесс абилитации пациентов с ННШМТ должен продолжаться весь период жизни больного.
До настоящего времени нет четкого представления о роли нефармакологических методов в лечении и абилитации больных ННШМТ и научно обоснованного их применения при данной патологии.
Наличие большого выбора физических факторов дает возможность подобрать и скорректировать лечебные воздействия для любого пациента с ННШМТ.
Целью немедикаментозного лечения является: замедление развития дегенеративно- мышечного перерождения; улучшение регионарного кровообращения, повышение мышечной силы; работоспособности и резервных возможностей мышц; снижение риска травматизма(вывихов, растяжений, переломов), заболеваний суставов с последующим развитием контрактур; нормализация вегетативного статуса пациента.
В определении тактики немедикаментозного лечения ННШМТ помогают данные ЭМГ, позволяющие установить преимущественный тип поражения периферических нервов (аксональный, демиелинизирующий, смешанный) и вегетативный статус пациента.
В настоящее время к методам немедикаментозного лечения ННШМТ относятся: физиотерапия, бальнеотерапия, лечебный массаж (ручной и аппаратный), лечебная физическая культура, ортопедическое лечение, мануальная терапия, точечный массаж, рефлексотерапия, диетотерапия, культуро- и вокалотерапия. В соответствии с задачами абилитации ННШМТ физиотерапия включает в себя следующие факторы: факторы, улучшающие метаболизм нервной и мышечной ткани; трофостимулирующие методы; факторы, улучшающие регионарный лимфо- и кровоток, микроциркуляцию; факторы улучшающие нервно-мышечную проводимость; факторы, нормализующие функции центральной и автономной нервной системы.
Применение лекарственного электрофореза стимуляторов метаболизма способствует усилению обмена веществ, усилению репаративных процессов нервной и мышечной тканей, улучшению проведения импульса по нерву, ускорению регенерации поврежденных нервов, в тканях увеличивается содержание АТФ, улучшению тканевого дыхания. В качестве препаратов, улучшающих метаболизм нервно-мышечной ткани используют препараты нативной грязи (торфот, биосед, гумизоль), витамины В1,В6].
Для немедикаментозного лечения ННШМТ используются все виды лечебных грязей в виде грязевых аппликаций или гальваногрязи. Ожидаемые эффекты пелоидотерапии: замедление процессов разрушения миелиновой оболочки нервов, стимуляция ремиелинизация, как следствие – улучшение проводимости по нерву; стимуляция аксонального роста, уменьшение и предупреждение развития контрактур за счет термического фактора.
С целью улучшения нервно-мышечной проводимости у больных с аксональной формой ННШМТ применяется электрофорез антихолинэстеразных препаратов (прозерин, галантамин, нейромедин).
Украинскими исследователями получены данные об эффективности нейромидина как препарата, который способствует улучшению нервно-мышечной проводимости и увеличению сократительной способности мышц. Препарат способствует замедлению развития патологического процесса при нейромышечных заболеваниях, в том числе и при ННШМТ.
При явлениях остеопороза целесообразно назначение электрофореза кальция на сегментарные зоны позвоночника, электрофорез фосфора на тыльную поверхность кистей и стоп.
Для улучшения трофики тканей при ННШМТ рядом авторов рекомендовано использование низкочастотной магнитотерапии диадинамических токов, амплипульстерапии. При применении низкочастотной электротерапии усиливаются кровообращение и различные виды обменных процессов в пораженных мышцах, увеличивается содержание РНК в мышечной ткани, создаются условия для предупреждения развития атрофических процессов. Под действием низкочастотной магнитотерапии активизируется катаболизм глюкозы и липидов, ускоряется течение внутриклеточных биохимических реакций, усиливается периферическое кровообращение, транскапиллярная фильтрация, ускоряется восстановление поврежденных периферических нервов. Доказано, что магнитное поле увеличивает подвижность аксоплазмы нервных волокон. Это способствует образованию колб роста и активизирует транспорт протеиновых комплексов из тел нервных клеток на периферию вдоль силовых линий, обусловливая направленный рост проводников. Под действием магнитотерапии уменьшается выраженность болевого синдрома, вегетативно- сосудистые нарушения в дистальных отделах конечностей. Лечебное действие магнитотерапии в большей степени проявляется в области поврежденных структур.
Широкое применение для лечения двигательных нарушений при ННШМТ как в отечественной, так и в зарубежной практике нашла электростимуляция паретичных мышц. Под влиянием электростимуляции происходит активация метаболизма мышечной ткани, что способствует восстановлению проводимости и возбудимости периферических нервов и ускорению их регенерации. Усиливается трофика нервных проводников, увеличивается сила мышц, повышается их толерантность к физическим нагрузкам. Электростимуляция проводится по классической методике в зависимости от данных электромиографии или электродиагностики.
В качестве метода, раздражающего свободные нервные окончания, активации роста аксонов, мягкой коррекции вегетативных проявлений ННШМТ используется дарсонвализация конечностей и сегментарных зон.
При лечении мышечных гипотрофий и атрофий, наличии болевого синдрома применяются интерференционные токи на сегментарные зоны позвоночника и конечности. Под влиянием интерференционных токов повышается электровозбудимость и биоэлектрическая активность мышц, улучшается периферическое кровообращение, трофика тканей, вследствие чего уменьшаются боли, увеличивается подвижность в суставах при е ограничении дегенеративно-дистрофическими процессами[. Особенностью интерференцтерапии является ее хорошая переносимость, что позволяет применять ее у лиц пожилого возраста.
Для усиления репаративно — регенеративных процессов в нервной ткани ряд авторов рекомендует применять ультразвук. Известно, что при дозе озвучивания 1 Вт/см2 цитоплазма клеток совершает бурное круговое движение, что интенсифицирует физиологические процессы в клетке, а это в свою очередь приводит к положительному биологическому эффекту. В нервной ткани этот феномен проявляется в изменении содержания мукополисахаридов, структуры миелиновых оболочек и ускорении миелинизации растущих аксонов.
На поздних стадиях ННШМТ характерно формирование деформаций и контрактур суставов кистей и стоп. Для лечения контрактур в комплексе с ЛФК используются парафиновые или озокеритовые аппликации на пораженные суставы, а также по типу высоких «перчаток» и «чулок», однако следует учитывать температурный режим в виду наличия расстройств болевой и температурной чувствительности.
При наличии изменений со стороны бронхо-легочной системы украинскими авторами предложен метод синглет-кислородной терапии (valkion-терапия). Механизм действия синглет-кислородной терапии основан на фотохимической сенсибилизации воздуха или воды с помощью галогеновой лампы с образованием вторичного синглетного кислорода, несущего дополнительный заряд энергии, усиливающего фосфорилическое дыхание митохондрий. Valkion-терапия способствует активации тканевого метаболизма на клеточном уровне, уменьшению тканевой гипоксии, способствующий регенерации слизистой бронхов, улучшению их дренажной функции. Valkion – терапия используется в сочетании с дыхательной гимнастикой, мягкими мануальными техниками, электростимуляцией мышц спины.Используется следующая схема на аппарате Valkion компании Poly-Valk (Швеция): 1-й день — 100 мл воды, 5 мин ингаляции; 2-3-й день — 150 мл воды, 9 мин ингаляции; 4-й и последующие дни — 200 мл воды, 14 мин игаляции. Курс № 15, 3-4 курса в год.
Valkion –терапия применяется в сочетании с питьевым раствором Стимола по следующей схеме: детям в возрасте 2-5 лет — по 100 мг (1/2 пакетика) 2 раза/сут., 5-12 лет — по 200 мг (1 пакетик) 2 раза/сут., старше 12 лет — по 200 мг (1 пакетик) 3 раза/сут. в течение 30 дней курсами (каждые 3 месяца).
Рекомендовано проводить физиолечение систематически, длительно, чередуя курсы чрез 2-3 месяца.
Существуют программы восстановительного лечения с использованием комплексной терапии (медикаментозной, физиотерапии, кинезиотерапии, ортопедического лечения) больных наследственными нервно — мышечными заболеваниями. Анализ отдаленных результатов (5 лет и более) свидетельствует о том, что комплексное лечение позволяет стабилизировать состояние многих больных с ННМЗ на значительный период времени (от одного до ряда лет), а в некоторых случаях даже улучшает показатели мышечной активности и ведет к повышению качества жизни пациентов.
Лечебная физкультура
Цели лечебной физкультуры: сохранение и увеличение мышечной силы, нормализация функции ходьбы, минимизация травматизма, растяжение напряженных и спазмированных мышц, поддержка и улучшение функционального состояния сердечно-сосудистой системы.
Основная часть программы физической тренировки пациентов ННШМТ с двигательными нарушениями и болевым синдромом – упражнения на растягивание спазмированных и укороченных мышц (свод стопы, икроножной мышцы, подколенных и ахилловых сухожилий). Ряд американских авторов полагает, что сочетание растяжек и ношение брейсов приводит к значительному снижению прогрессирования контрактур нижних конечностей.
Следующая группа упражнений – укрепляющие упражнения с использованием отягощений, сопротивления, гимнастических предметов (мячи, гимнастические палки, жгуты, утяжелители). У части пациентов упражнения могут помочь замедлить скорость потери мышечной силы, в то время как у других – ощутимо ее увеличить. Американские исследования подтверждают предположение о том, что даже неврологически поврежденные мышцы можно укрепить. Пациентам с ННШМТ не рекомендуются тренировки с максимальной силовой нагрузкой, что может привести к истощению изначально сниженных резервов мышц, а также распаду мышечной ткани. Чрезмерное отягощение и переутомление приводят к травмам и здоровых мышц. В то же время, при тренировке поврежденных мышц количество нагрузок и повторов, которые являются травмоопасными, будет сокращено самим пациентом из-за изначальной слабости мышц. Травма уже ослабленной мышцы ставит под угрозу ее дальнейшую работоспособность.
Из-за наличия сенситивной атаксии у пациентов с ННШМТ обязательны к включению в тренировочную программу упражнения на координацию с использованием гимнастических предметов, стабилизирующих платформ.
С целью активации общей моторики у детей при наличии двигательного дефицита и расстройства простых движений используются бег, прыжки и лазание по гимнастической стенке. В программе общей физической подготовки особое внимание уделяется аэробным упражнениям с целью тренировки кардиореспираторной системы: езда на велосипеде, плавание, спортивная ходьба.
Бег таким пациентам не рекомендуется в связи с высокой вероятностью травматизации суставов и связочного аппарата, прежде всего голеностопных. Спортивная ходьба составляет 80% от эффективности бега трусцой и считается наиболее приемлемой и безопасной для таких больных. Из-за опасности травматизма и ухудшения течения заболевания больным ННШМТ категорически запрещаются силовые анаэробные тренировки без предварительной консультации специалиста — реабилитолога. Первичная консультация больным ННШМТ проводится с целью определения силы и степени сохранности определенных мышечных групп, наличия сопутствующих заболеваний, степени физической подготовленности с использованием различных тестов. На основании полученных данных невролог-реабилитолог разрабатывает индивидуальную программу физических тренировок с которой пациент может заниматься самостоятельно, в том числе и в тренажерном зале. Пациенты могут выполнять укрепляющий комплекс в домашних условиях при условии периодического посещения врача-невролога — реабилитолога, чтобы тот смог корректировать комплекс упражнений в зависимости от динамики состояния пациента. Следует отметить, что больные ННШМТ в связи с деформациями стоп часто испытывают определенные трудности и нуждаются в правильном подборе обуви как для повседневной жизни, так и для тренировок.
Массаж
В отечественной и зарубежной практике абилитации пациентов ННШМТ с целью улучшения трофики мышечной ткани, уменьшения «крампи», улучшения крово- и лимфооттока нашел широкое применение лечебный массаж. Российскими авторами( ) рекомендована следующая техника: избирательный массаж, в первую очередь для мышц нижних конечностей с применением приемов расслабления трехглавых мышц и сгибателей пальцев и стимулирующего массажа разгибателей стопы и пальцев. Общий массаж всех частей тела — приемы поглаживания, растирания, разминания, исключая ударные приемы.
Ряд авторов рекомендует использование массажа только сохранных мышц по щадящей методике вследствие опасности усугубления дистрофических процессов в пораженных мышцах.
Ортезирование
В связи с характерным синдромом прогрессирующей мышечной слабости и гипотрофии, сопровождающейся ретракцией сухожилий в условиях превалирования функций наиболее сохранных мышц у больных ННШМТ нарушается биомеханика шага с развитием стойких контрактур и ограничением двигательных функций. Для большинства форм ННШМТ поражение опорно-двигательного аппарата начинается с формирования эквино-варусных, эквино-вальгусных стоп, свисающей стопы. Слабость перонеальных и икроножных мышц, частые падения, нарушения походки, профилактика костно-мышечных деформаций, переломов служат показаниями для ношения ортезов. При ШМТ используются два вида ортезов: вспомогательные и корригирующие. Ортезы на суставы выполняют следующие функции: фиксация стоп в заданном положении, коррекция свода стопы. Такие ортезы надевают на ночь, они обеспечивают длительное и мягкое растяжение. Применяются чаще у детей. Кроме того, ортезы перераспределяют нагрузку равномерно на всю нижнюю конечность и снижают нагрузку на дистальные отделы нижних конечностей. Чаще всего ортезы выполняют несколько функций одновременно. Как показывают клинические наблюдения, эффективная коррекция достигается путем ежедневного (не менее 3 мес) использования ортезов. Ортезирование является одним из средств комплексного лечения и абилитации больных ННШМТ]. По мере прогрессирования ННШМТ могут возникать сколиотические деформации, гиперлордозы поясничного отдела, гиперкифозы грудного отдела позвоночника и сгибательные контрактуры суставов кистей, что представляет собой проблему не только неврологическую, но и ортопедическую.
Оперативное лечение
При оперативном лечении больных наследственными нервно-мышечными заболеваниями решаются следующие задачи: улучшение опорной функции стопы у самостоятельно передвигающихся больных с целью продления способности к ходьбе; облегчение ухода и бытовой адаптации больных с тяжелыми контрактурами голеностопных, лучезапястных суставов, в частности, и при выраженном болевом синдроме; предотвращение развития или нарастания дыхательной недостаточности при тяжелых деформациях грудной клетки и позвоночника;
Как правило, операции проводятся на завершающем этапе лечения при тяжелых формах ННШМТ.
Санаторно-курортное лечение
Санаторно – курортное лечение проводится больным с профилактической, лечебной и абилитационной целью больным с начальными и развернутыми стадиями заболевания. Цель санаторно-курортного лечения: предотвращение прогрессирования процесса, коррекция вегетативного статуса, повышение функциональных и компенсаторных возможностей организма. Предпочтение следует отдавать бальнеологическим и грязелечебным курортам, находящимся в идентичных климатических условиях, не требующих тяжелой адаптации. Предпочтение отдается бальнеологическим курортам с хлоридными, радоновыми, сероводородными источниками, грязелечебным курортам.
В настоящее время коллективом авторов данной статьи в соответствии с патогенезом, особенностями клинического течения ННШМТ, данных параклинических исследований проводится разработка наиболее эффективных комплексов немедикаментозного лечения ННШМТ с включением физиотерапии, массажа, лечебной физкультуры.
Прикрепления:
· ·
·
Диагностика
Диагноз ставят на основании клинических данных и сбора анамнеза. Чаще в семейном анамнезе упоминаются аналогичные случаи. Основной инструментальный метод диагностики заболевания Шарко-Мари-Тута – электромиография (исследование проводимости биоэлектрических импульсов мышечными структурами). Диагностические критерии:
- Мышечная слабость в дистальных отделах рук и ног.
- Ранний дебют заболевания (в детском, подростковом возрасте). Если патология дебютирует в младенческом возрасте, характерно тяжелое течение, которое часто приводит к инвалидизации.
- Наличие аналогичной симптоматики у близких родственников.
- Наличие деформаций в области пальцев и подъема стопы.
- Иногда болезненные ощущения при пальпации сосудисто-нервных пучков.
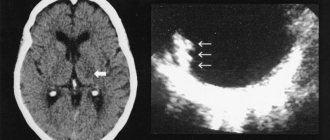
Подтверждением диагноза может служить результат генетического анализа, который указывает на наличие хромосомной мутации. В ходе нейровизуализации (МРТ, КТ) выявляются участки демиелинизации (ремиелинизации) в области периферических нервов. По результатам диагностического обследования врач назначает лечение заболевания Шарко-Мари-Тута.
Лечение
Болезнь Шарко Мари Тута лечится на основе разработанных клинических рекомендаций. Методов этиотропной (направленной на устранение причин заболевания) терапии не существует. Лечение болезни Шарко Мари Тута носит паллиативный характер, направлено на прекращение симптомов и улучшение качества жизни пациента. Лечение не может остановить прогрессирование невральной амиотрофии.
Однако использование ортезов (медицинские приспособления, предназначенные для изменения структурно-функциональных характеристик нервно-мышечного аппарата), физиопроцедуры, трудотерапия и психотерапия способствуют улучшению социальной адаптации и качества жизни больного. Обычно пациенты носят шины, поддерживающие свисающую стопу.
Иногда для стабилизации положения стопы проводится хирургическая операция. Лечение патологии Шарко-Мари-Тута предполагает регулярные, дозированные физические нагрузки и массаж, в том числе классический ручной, аппаратный и точечный. Лечебная гимнастика способствует уменьшению мышечной слабости и поддержанию двигательной активности.
Заболевание Шарко-Мари-Тута – наследственное, как и болезнь Виллебранда-Диана (наследственная патология крови, характеризующаяся возникновением спонтанных кровотечений по типу гемофилии), чтобы эффективно ее лечить, назначают комплексные мероприятия, такие как медикаментозная терапия, физиотерапия, бальнеотерапия (лечебные души и ванны), грязелечение.
Для улучшения трофики (питания) мышечной и нервной ткани, стимуляции обменных процессов назначают препараты: Кокарбоксилаза, АТФ, Рибоксин (участвует в метаболизме пуриновых нуклеотидов, необходимых для нормальных мышечных сокращений), Церебролизин (оказывает ноотропное действие), Метионин (регулирует липидный обмен).
Для улучшения микроциркуляции крови показаны препараты Пентоксифиллин, Никотиновая кислота. Коррекция проводимости импульсов в мышечной ткани осуществляется при помощи препарата Прозерин (ингибитор холинэстеразы). Комплексная программа медикаментозного лечения включает прием витаминов группы B, A, C, E.
Для профилактики деформации стоп носят удобную обувь, которая не сдавливает ногу и не стесняет движения. Нарушения походки корректируются подтяжками типа AFOs (ankle-footorthoses). Подобные приспособления помогают контролировать сгибание ног и голеностопного сустава, обеспечивают поддержание равновесия.
Использование ортезов ассоциируется с длительной двигательной активностью, предотвращением падений и травм, способностью к самообслуживанию. Ортезы поддерживают стопу в физиологическом положении. Пациенты, которые регулярно носят ортезы, самостоятельно передвигаются, не нуждаются в посторонней помощи.
Лечение болезни Шарко-Мари-Тута
Лечение назначается только после подтверждения диагноза врачом-специалистом. Показаны дозированная ЛФК и массаж, ортопедические мероприятия, витаминные препараты, средства нейротрофического действия, улучшающие микроциркуляцию, антихолинэстеразные препараты.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Аденозинтрифосфат натрия (средство, улучшающее метаболизм и энергообеспечение тканей). Режим дозирования: в/м, в первые 2-3 дня вводят 1 раз в день по 1 мл 1%-ного раствора, в последующие дни 2 раза в день или сразу 2 мл 1%-ного раствора 1 раз в день. На курс лечения — 30-40 инъекций.
- Пентоксифиллин (средство, улучшающее микроциркуляцию). Режим дозирования: внутрь, проглатывая целиком, во время или сразу после приема пищи, запивая достаточным количеством воды, в дозе 100 мг 3 раза в сутки с последующим медленным повышением дозы до 200 мг 2-3 раза в сутки.
- Мильгамма (комплекс витаминов группы В). Режим дозирования: терапию начинают с 2 мл внутримышечно 1 р/д на протяжении 5-10 дней. Поддерживающая терапия — 2 мл в/м два или три раза в неделю.
- Метандростенолон (анаболическое стероидное средство). Режим дозирования: внутрь, перед едой в дозе 0,005-0,01 г 1-2 раза в день. Курс лечения у взрослых длится 4-8 недель. Перерывы между курсами 4-8 недель.
- Церебролизин (ноотропное средство). Режим дозирования: применяют парентерально в виде в/м инъекций (до 5 мл) и в/в инъекций (до 10 мл). Препарат в дозе от 10 мл до 50 мл рекомендуется вводить только посредством медленных в/в инфузий после разведения стандартными растворами для инфузий. Продолжительность инфузий составляет от 15 до 60 мин. Вводят парентерально в дозе от 5 мл до 30 мл/сут. Рекомендуемый оптималь-ный курс лечения — ежедневные инъекции в течение 10-20 дней.
- Галантамин (антихолинэстеразное средство). Режим дозирования: внутрь, суточная доза для взрослых составляет 10-40 мг в 2-4 приема.