Несмотря на высокий уровень развития медицины, некоторые патологии остаются не изученными до конца. К одной из подобных болезней относится синдром Толоса-Ханта. В настоящее время известны лишь симптомы этой патологии, в то время как причины еще полностью не раскрыты. Скорее всего, это связано с тем, что заболевание встречается очень редко и открыто не так давно. Кроме того, синдром Толоса-Ханта часто «маскируется» под другие патологии, и его легко перепутать. Основным симптомом является поражение глаз и черепно-мозговых нервов. Известно, что одним из свойств этой болезни считается то, что она поддается гормональной терапии, после которой быстро наступает улучшение. Тем не менее рецидив может наступить в любой момент.
Описание синдрома Толоса-Ханта
Первое упоминание о данном заболевании появилось сравнительно недавно. Оно было описано в 1961 году английским офтальмологом Хантом. Помимо основного названия, патологию называют и по-другому, например, «хамелеон». Это связано с тем, что её симптомы напоминают множество других недугов. Среди них: опухоли головы, инфекционный энцефалит, миозит орбиты и даже болезни кроветворной системы. Помимо этого, патологию Толоса-Ханта называют симптомом верхней глазничной щели, что не совсем точно отражает суть проблемы. Клиническая картина данной болезни зависит от того, какие именно нервы головного мозга были поражены. Чаще всего синдром Толоса-Ханта характеризуется болевыми ощущениями в области глазницы, невозможностью перемещать взгляд, диплопией. При своевременно начатой гормональной терапии возможно полное излечение или достижение стойкой ремиссии.
Прогноз и профилактика
В большинстве случаев при своевременно начатой терапии синдром Рамсея Ханта имеет благоприятный для выздоровления прогноз. Неполная элиминация вируса в ходе противовирусного лечения обуславливает отдельные рецидивы заболевания. Упорное течение прозопалгии наблюдается преимущественно в пожилом возрасте. Специфическая профилактика заключается в проведении детям вакцинации против ветряной оспы. Дополнительной мерой, способной предупредить синдром Ханта, является активное противовирусное лечение больных ветрянкой. Немаловажное профилактическое значение имеет здоровый образ жизни, позволяющий поддерживать высокий уровень иммунитета.
Этиология синдрома Толоса-Ханта
В связи с тем, что патология имеет различные проявления и начинается внезапно, установить точную этиологию пока не удалось. Также это связано с малой встречаемостью синдрома. По этой причине у докторов нет возможности нормально изучить данное заболевание. Имеется несколько предположений, согласно которым может развиваться патология. Выделяют следующие этиологические факторы, имеющиеся у больных синдромом Толоса-Ханта:
- Мальформация. Этот термин подразумевает неправильное развитие сосудистой системы глаз. В результате мальформации происходит смешивание артериальной и венозной крови, чего не должно быть в норме. Это нарушение чаще встречается среди женского населения.
- Аутоиммунная агрессия. Этот фактор является пусковым механизмом многих болезней. Тем не менее ответить на вопрос, почему иммунные клетки начинают уничтожать ткани организма, так и не удается. В большинстве случаев «агрессия» возникает после перенесенных стрессов и длительно текущих инфекционных процессов.
- Различные новообразования головного мозга и черепно-мозговых нервов. Это могут быть как доброкачественные опухоли, так и раковые.
Постзостерный синдром Рамсея–Ханта
Актуальной проблемой современной медицины является постгерпетическая невралгия, что связано с ростом числа герпесвирусных заболеваний с формированием болевого синдрома в случае поражения ганглиев. Частота опоясывающего герпеса после перенесенной ветряной оспы с формированием невралгии в различных странах мира составляет от 0,4 до 1,6 случая заболевания на 1000 пациентов в год в возрасте до 20 лет.
Вирусы герпеса широко распространены в природе, являясь самыми древними возбудителями болезней человека. Такая способность длительно сохраняться во времени связана с их свойством переходить в латентное состояние и интегрироваться в геном хозяина, трансформируясь в другую качественную форму. Герпесвирусы отличаются широким разнообразием путей передачи инфекции, способны поражать любые органы и системы человеческого организма, вызывать острую, латентную и хронические формы заболевания. В современной классификации, в зависимости от типа клеток, вовлеченных в инфекционный процесс, характера репликации вирусов, структуры их генома, эти вирусы делятся на три подсемейства — α-, β- и ν-герпесвирусы [1–3]. Представителями α-герпесвирусов являются вирус простого герпеса 1-го, 2-го типов (ВПГ 1-го типа, 2-го типа) и вирус ветряной оспы — опоясывающего лишая — вирус варицелла-зостер (ВГЧ 3-го типа). К β-герпесам относится ВГЧ 5-го типа — цитомегаловирус. К ν-герпесам относят ЭБВ — ВГЧ 4-го типа, ВГЧ 6-го, 7-го и 8-го типов.
Вирус варицелла-зостер (ВГЧ 3-го типа), вызывая всем хорошо известную детскую инфекцию — ветряную оспу, может приводить к серьезным поражениям периферической нервной системы — ганглионевритам и ганглиорадикулитам.
Доказано, что в условиях даже одного субклона для вирионов характерны полиморфизм и антигенная вариабельность. Поэтому ВГЧ 3-го типа у одних людей вызывает ветряную оспу, а у других — опоясывающий герпес, поражая у одних только кожу, у других — слизистые оболочки, а инфицируя эндоневральные и периневральные клетки ольфакторных волокон и попадая в паренхиматозные клетки обонятельной луковицы, может проникать в центральную нервную систему (ЦНС). Полагают, что такой путь передачи — единственный способ проникновения в ЦНС нейротропных вирусов при инфекциях с низким уровнем вирусемии. Так, первично или после перенесенной ветряной оспы вирус через кожу и слизистые, далее лимфогенным и гематогенным путем проникает в ганглии, межпозвонковые узлы и задние корешки спинного мозга, где долгое время может персистировать в латентном состоянии. Вирус инфицирует ветви обонятельного или тройничного нервов, достигает луковицы обонятельного тракта или гассерова узла, что клинически проявляется острым ганглионитом [4].
При снижении иммунологической реактивности под влиянием различных факторов, таких как иммунодефицитное состояние, обострение хронических заболеваний, прием иммунодепрессантов, интоксикации, латентная инфекция может активизироваться. Активация вируса сопровождается развитием ганглионита (межпозвонковых ганглиев или ганглиев черепных нервов, а также задних корешков). При данном заболевании поражаются региональные, чувствительные ганглии с развитием корешковых болей, парастезий, сегментарных нарушений чувствительности, что отмечается практически у каждого больного [5].
По локализации выделяют поражения: тригеминального (гассерова узла); коленчатого; шейных; грудных; пояснично-крестцовых ганглиев [5].
По МКБ-10 классифицируют:
- опоясывающий лишай с другими осложнениями со стороны нервной системы (B02.2);
- постгерпетический ганглионит узла коленца лицевого нерва (G53.0);
- полиневропатию (G63.0);
- невралгию тройничного нерва (G53.0).
Следствие поражения коленчатого узла (ганглия коленца) вирусом опоясывающего лишая (herpes zoster) описали: в 1907 г. американский невролог J. R. Hunt, а в 1912 г. французские неврологи Dejerine, Souques, Sicard. Проявления заболевания начинаются остро, с общих симптомов интоксикации и повышения температуры. У части больных может наблюдаться поражение лицевого нерва и невралгия тройничного нерва с продолжительностью до нескольких недель. J. R. Hunt (1907) подробно описал четыре клинические формы этого заболевания, которое в дальнейшем стало называться синдромом Ханта. В случаях очень распространенного ушного зостера последний захватывает не только наружный слуховой проход, ушную раковину, сосцевидный отросток, но и барабанную перепонку, которая иногда очень тяжело страдает. В таких случаях поражается область, иннервируемая V, VII и Х парами, причем поражение этих нервов сопровождается поражением ганглиев, соответственных черепных нервов или же анастомозов, связывающих конечные разветвления всех вышеперечисленных нервов [6, 7].
При ганглионите гассерова узла отмечаются мучительные боли и высыпания в зоне иннервации I, II, III или всех ветвей тройничного нерва. По мнению ряда авторов герпетические ганглиониты гассерова узла встречаются чаще, чем ганглиониты межпозвонковых узлов.
У большинства больных с данной локализацией процесса наблюдаются повышение температуры и отек лица на пораженной стороне, а также болезненность в точках выхода тройничного нерва. Невралгия (от др.-греч. νεuρον — жила, нерв +aλγος — боль) — поражение периферических нервов, характеризующееся приступами боли в зоне иннервации какого-либо нерва. В отличие от неврита при невралгии нет двигательных нарушений и выпадения чувствительности [7–9].
Постзостерная (постгерпетическая) невралгия (ПГН) возникает примерно у 10–15% пациентов, страдающих опоясывающим лишаем. Развитию постзостерной невралгии предшествуют одновременно общая нечувствительность пораженного дерматома и сильная боль в начальной фазе опоясывающего лишая. ПГН описывается как постоянная мучительная, жгучая боль различной интенсивности, иногда сопровождаемая внезапными кратковременными приступами дизестезии, такими как пощипывание и пронзительная боль.
Болевой синдром имеет выраженную вегетативную окраску в виде жгучих, приступообразных, резких болей, усиливающихся в ночное время. В дальнейшем боли рецидивируют и беспокоят больного в течение многих месяцев и лет, вызывая потерю трудоспособности, нарушая сон, изменяя его психический и эмоциональный статус, формируя постоянный синдром — постгерпетической невралгии. Затяжной, тяжелый характер заболевания с длительным, выраженным алгическим синдромом способствует формированию личностных расстройств психики [10].
Клинический пример ганглионита, развившегося в результате осложненного течения ветряной оспы
Больная Арина К., 20.06.1992 г. рожд. История болезни № 18230.
Анамнез жизни. Девочка родилась от первой беременности, протекавшей без патологии, срочных родов, весом 3650 г, длиной 53 см. Ранний постнатальный период протекал без патологии, на грудном вскармливании до 6 мес. Развитие соответствовало возрасту. Аллергологический анамнез не отягощен. Прививки проводились согласно НКП, патологических реакций в поствакцинальном периоде не отмечалось. Перенесла в 2,5 года коклюш, в 4 года — энтеровирусную миалгию. Девочка проживала в Краснодарском крае.
Анамнез заболевания. В 7 лет (1999 г.) заболела ветряной оспой, протекавшей с обилием высыпаний на коже и слизистых, которые преимущественно локализовались в области головы, шеи, лица, ушей. Регистрировался гипертермический синдром с последующим длительным субфебрилитетом (в течение 40 дней). На 21-й день от начала заболевания вновь отмечался подъем температуры до 40 °С. Накануне за несколько дней девочка жаловалась на сильную «жгучую» боль в области глазниц, лба, где вновь появились папулезно-везикулезные высыпания. На этом фоне жаловалась на светобоязнь, слезотечение, звукошумовую непереносимость, отмечалась упорная цефалгия. Была госпитализирована.
В стационаре получала антибиотико- и глюкокортикоидную терапию (противовирусная терапия не проводилась). Состояние на фоне лечения улучшилось, исчез болевой синдром. Однако спустя 6 мес появились повторные жалобы на «распирающие», «жгучие» боли в области глаз, ушей, шейной области, что сопровождалось гиперемией и отеком в периорбитальной области. На фоне короткого курса гормональной терапии указанные симптомы купировались. Весной 2000 г. повторились те же жалобы, получала лечение в условиях санатория без особого эффекта, после которого периодически госпитализировалась в неврологическое отделение. Получала симптоматическую терапию.
В 2002 г. на фоне усиления болевого синдрома той же локализации проведена терапия ацикловиром с положительным эффектом. В 2003 г. отмечался очередной приступ более интенсивных и продолжительных болей в области глаз, шеи, ушей, со слезотечением, упорной головной болью. Диагностирован синдром Рамсея–Ханта. Получен кратковременный эффект от терапии ацикловиром внутривенно. Через 2 недели приступ повторился, но меньшей интенсивности. В течение 2003 г. проводилась месячным курсом терапия Вифероном-2, Т-активином, девочка редко посещала школу из-за повторных приступов болевого синдрома. Консультирована была в Москве в Госмедакадемии им. И. М. Сеченова, где психиатром диагностирован ипохондрический синдром.
В феврале 2004 г. обратилась за помощью на нашу кафедру, где при осмотре подтвержден синдром Рамсея–Ханта после перенесенной ветряной оспы и герпес зостер, что требовало исключения других фоновых персистирующих герпесвирусных инфекций и оценки иммунного статуса.
При неврологическом обследовании отмечались жалобы на головокружение, сопровождавшееся тошнотой, боли в затылочно-околоушной и периорбитальной зонах. Отмечены слабость конвергенции, значительная сглаженность носогубной складки справа, гиперестезия в зоне С2-С3 справа; болезненность в области большого затылочного нерва справа; повороты головы в стороны были ограничены; общий тон настроения сниженный, девочка установочно фиксирована была на своих ощущениях.
Рентгенологически в области шейного отдела позвоночника патология не выявлена.
При осмотре окулистом выявлялись спазм аккомодации, приобретенная миопия.
Проведено серологическое и молекулярно-генетическое обследование на весь спектр герпесвирусных инфекций, получены положительные результаты на вирус Эпштейна–Барр, ВГЧ 1-го, 6-го типов при исследовании крови, мочи и слюны методами иммуноферментного анализа (ИФА) и полимеразной цепной реакции (ПЦР), что указывало на медленную персистирующую герпесвирусную инфекцию, включая варицелла-зостерную инфекцию.
ИФА на anti-IgG к вирусу варицелла-зостер — 1:16000; anti-IgG — к HSV1–1:24000; anti-IgG к EBV (к VCAg — 1:160; к EAg — 1:80); в слюне: DNA HHV-6 — положит., DNA EBV — положит., DNA СMV — положит; в моче: DNA HHV-6 — положит., DNA EBV — положит., DNA СMV — положит., DNA HSV1 — положит.; в крови — отр.
В иммунном статусе выявлена недостаточность клеточного иммунитета: снижение CD19+, CD20+, CD4+, ИРИ — до 0,89. Показатели иммуноглобулинов А, М и G в пределах нормы.
Консультирована и обследована иммунологом в НИИ иммунологии РАМН, где установлено вторичное иммунодефицитное состояние на фоне медленно текущей персистирующей герпесвирусной инфекции.
При исследовании общих анализов крови, мочи, биохимического анализа крови патология не выявлена.
Таким образом, с учетом данных анамнеза заболевания и результатов объективного обследования у больной был диагностирован синдром Рамсея–Ханта (ганглионит с поражением ядер лицевого и тройничного нервов, нейропатией большого затылочного нерва), который развился на фоне хронической смешанной персистирующей ГВИ: HVZ, HSV1, СMV и HHV 6-го типа со сформировавшимся вторичным иммунодефицитным состоянием. Сопутствовал астеноипохондрический синдром на фоне хронического болевого синдрома. Следует отметить несвоевременность назначения противовирусной терапии, которая первично не была применена в остром периоде заболевания ветряной оспой, протекавшей тяжело, и в рецидивирующем характере течения, что требовало уточнения фоновой патологии, обусловившей неблагоприятный исход этой инфекции.
Учитывая кратковременность эффекта на предшествующую противовирусную и гормональную терапию, на клинической базе нашей кафедры — в Морозовской городской детской клинической больнице решено было в комплексную терапию включить курс высокоактивных в/в иммуноглобулиновых препаратов (пентаглобина, октагама — 22,5 г на курс), миелопида интраназально, Т-активина 100 мг в/м на 1 мес; с противовоспалительной целью — в/в получала фосфоглив прерывистым курсом — 3 мес, гепон интраназально 2 недели, нейропсихотропные препараты: амитриптилин 1/2 табл. на ночь, Финлепсин 1/2 табл. 2 раза — до 3 мес, Кавинтон 1 табл. 3 раза в сутки 1 мес, Фенибут 1 табл. 3 раза на время стационарного лечения. На фоне указанной терапии состояние больной значительно улучшилось. Так как девочка переехала на постоянное жительство в Москву, было продолжено наблюдение в катамнезе на нашей кафедре и в неврологическом центре. За время 5-летнего наблюдения у девочки интенсивность и частота повторных приступов болевого синдрома значительно уменьшились на фоне повторных курсов нейротропных и иммунотропных препаратов, включая и противовирусную терапию Фамвиром. Это способствовало включению больной в нормальный режим обучения в школе и параллельно в музыкальной школе (чего она была лишена в течение нескольких лет). Обучение продолжила в музучилище.
В современном стандарте и протоколе лечения и профилактики ветряной оспы и опоясывающего герпеса приводятся следующие рекомендации.
Противовирусная терапия
При среднетяжелой и тяжелой формах ветряной оспы или опоясывающего лишая, а также при иммунодефицитных состояниях, в том числе пациентам, получающим иммуносупрессивную терапию цитостатиками или глюкокортикостероидами, страдающим фоновой энцефалопатией, независимо от формы тяжести в качестве этиотропной терапии применяют противовирусные препараты.
Препарат выбора при ветряной оспе:
- Ацикловир внутрь по 0,2 г (детям до 2 лет); по 0,4 г (детям 2–6 лет); по 0,8 г (детям старше 6 лет) 4 раза в сут, 7 дней.
Препарат выбора при опоясывающем лишае:
- Валацикловир внутрь по 1 г 3 раза в сут, 7 дней.
При тяжелой форме противовирусные препараты назначаются парентерально:
- Ацикловир в 100 мл 0,9% раствора хлорида натрия в/в капельно по 5–10 мг/кг.
Препарат выбора при опоясывающем герпесе для местного применения:
- Валацикловир (мазь или крем) на пораженные участки 5 раз в сут с интервалом 4 ч, 5–10 дней + Глицирризиновая кислота (крем) на пораженные участки 5 раз в сут с интервалом 4 ч, 5–10 дней.
Иммунотерапия
При развитии энцефалита или менигоэнцефалита, а также при тяжелых атипичных формах с целью интенсификации этиотропной терапии вводятся стандартные иммуноглобулиновые препараты: иммуноглобулин человека нормальный (IgG + IgA + IgM) в/в капельно 5 мл/кг 3–5 введений (при необходимости через 1 неделю курс повторить) или иммуноглобулин человека нормальный в/в капельно 5–8 мл/кг 1 раз в сут, 3–5 введений.
Проводится терапия антигистаминными препаратами наряду с антипиретиками (парацетамол, ибупрофен), при болевом синдроме назначаются анальгетики.
Вакцинопрофилактика ветряной оспы
В настоящее время используется вакцина Варилрикс, вводится по 0,5 мл подкожно или внутримышечно.
Одна доза вакцины Варилрикс назначается детям в возрасте от 12 месяцев и до 13 лет, а две дозы назначаются подросткам с 13 лет и взрослым с интервалом между дозами 6–10 недель — такая схема вакцинации обеспечивает 95% оптимальную защиту против ветряной оспы.
Вакцина Варилрикс может назначаться одновременно с другими детскими вакцинами, такими как корь–краснуха–паротит, что делает ее прекрасным кандидатом для универсальной массовой вакцинации.
Показана для однократной постэкспозиционной профилактики в период до 96 часов после контакта с вирусом (предпочтительно в течение 72 часов). Это уменьшает тяжесть ветряной оспы и является обоснованной стратегией предотвращения вспышек.
Вакцина Варилрикс™ может храниться в обычном холодильнике при температуре 2–8 °C до 2 лет.
Зарегистрированы в России вакцины и других фирм: Варивакс и Окавакс.
В мире применяется вакцина Зоставакс, которая применяется у взрослых с целью профилактики опоясывающего герпеса.
Заключение
Применение своевременного комплексного системного подхода в лечении основных причин заболевания постзостерного ганглионита с использованием противовирусных, иммунотропных препаратов, нейротропных, а также и препаратов, воздействующих на болевой синдром, позволяет уменьшить степень инвалидизации подобной категории больных.
Существующие мифы о том, что ветряная оспа является легкой детской инфекцией, развеиваются, когда эта инфекция наслаивается на персистирующую другую герпесвирусную инфекцию, на иммунодефицит, органическую сосудистую патологию головного мозга и др., часто предопределяющих неблагоприятный исход заболевания.
Поэтому вопрос о назначении противогерпетической терапии в подобных случаях решается в пользу назначения таковой даже при легкой форме ветряной оспы.
Принципиально важной остается недооценка значимости профилактики этой инфекции, где до настоящего времени существует расхожее, ничем не подкрепленное мнение о том, что:
- ветряная оспа — не опасная инфекция;
- с введением прививок возрастает риск развития опоясывающего лишая;
- вакцина не дает желаемого эффекта;
- введение вакцины чревато высоким риском осложнений и т. д.
Авторам этой статьи очень хочется привлечь внимание педиатров и врачей общей практики к проблеме лечения и профилактики ветряной оспы у детей и взрослых, так как, переболев ею однажды даже в легкой форме, продолжаем в себе носить этот вирус на протяжении всей жизни с огромным риском потерять беременность, родить инвалида или заболеть тяжелой неврологической патологией.
Литература
- Гранитов В. М. Герпесвирусные инфекции. НГМА, 2001. С. 80.
- Деконенко Е. П. Вирус герпеса и поражение нервной системы // Рос. мед. журнал. 2002. № 2. С. 46–49.
- Диагностика герпесвирусных инфекций человека: меморандум совещания ВОЗ // Бюл. ВОЗ. 1991. № 3. С. 11–18.
- Редькин Ю. В., Одокиенко А. Ю. Современные подходы в фармакотерапии рецидивирующей герпетической инфекции // Экспериментальная и клиническая фармакология. 2005. Т. 68, № 6. С. 67–71.
- Опоясывающий герпес / Под ред. А. А. Кубановой. М.: ДЭКС-Пресс, 2010. 24 с.
- Thakur R., Philip A. G. Treating herpes zoster and postherpetic neuralgia: аn evidence-based approach // Journal of Family Practice. 2012. Vol. 61. № 9. S9–15.
- Hunt J. R. On herpetic inflammations of the geniculate ganglion: a new syndrome of its complications // [The] Journal of nervous and mental disease, 1907; 34: 73–96.
- Hunt J. K. The sensory field of the facial nerve: a further contribution to the simptomatology of the geniculate ganglion // Brain. 1915. Vol. 38. P. 418–446.
- Bhupal H. K. Ramsay Hunt syndrome presenting in primary care. Practitioner 2010. 254 (1727). С. 33–53.
- Максимова М. Ю., Синева Н. А., Водопьянов Н. П. Постгерпетические невралгии (невропатии), обусловленные опоясывающим герпесом // Фарматека. 2013. № 10. С. 58–62.
Ф. С. Харламова*, 1, доктор медицинских наук, профессор В. Ф. Учайкин*, доктор медицинских наук, профессор, академик РАН И. М. Дроздова** А. Е. Анджель**
* ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва ** ГБУЗ Морозовская ДГКБ ДЗМ, Москва
1 Контактная информация
Купить номер с этой статьей в pdf
Механизм развития синдрома
Учитывая то, что этиология заболевания остается неизвестной, патогенез тоже нельзя полностью изучить. Независимо от причин, по которым развивается патология, поражаются лишь определенные структуры глаза и нервной ткани. Как известно, второе название заболевания – синдром верхней глазничной щели. Это связано с патогенезом, ведь поражению подвергаются нервы и сосуды, которые проходят через неё. В первую очередь отмечаются изменения со стороны глазничной вены и артерии. В результате нарушается трофика тканей. Помимо этого, повреждается кавернозный синус, который прилегает к верхней глазничной щели. Артерии, кровоснабжающие его, воспаляются, а ткань гипертрофируется. Как известно, через щель проходят следующие черепно-мозговые нервы: блоковый, отводящий, часть тройничного и глазодвигательный. В некоторых случаях поражаются все эти пары. При этом страдает способность вращать глазное яблоко. Иногда нарушается функция одной или двух пар нервов.
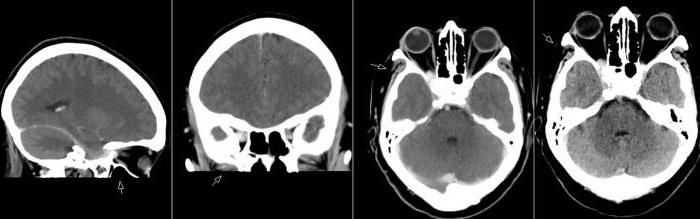
Диагностика

С чем же приходится дифференцировать это заболевание? Причин развития похожих симптомов огромное множество: опухоли средней черепной ямки, крыловидной кости, гипофиза, параселлярные опухоли, ретробульбарные объемные процессы, опухоли кавернозного синуса, тромбоз кавернозного синуса, аневризмы сонной артерии, периостит, остеомиелит, лейкозная инфильтрация в области верхней глазничной щели.
Не стоит забывать о таких заболеваниях, как миастения, сахарный диабет, патология щитовидной железы, височный артериит, менингит, рассеянный склероз, мигрень с аурой. Все вышеперечисленные состояния могут привести к офтальмоплегии и нарушениям функций черепно-мозговых нервов. Именно поэтому пациент с синдромами нарушения движения глазного яблока и болью в одной половине лица требует к себе пристального внимания. Исследование должно быть комплексным и многогранным. Необходима консультация окулиста для исследования полей и остроты зрения, глазного дня. Невролог должен тщательно собрать анамнез, провести полный клинический осмотр.
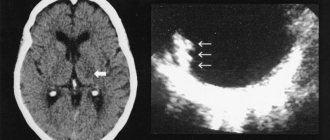
Из дополнительных методов исследований необходимо отметить нейровизуализационные методы (КТ и МРТ головного мозга и турецкого седла), ангиографию, эхографию орбит.
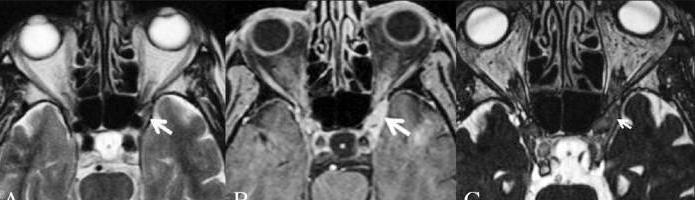
Согласно современным критериям постановки диагноза, синдром Толосы-Ханта можно выставить только в одном случае: когда при проведении магнитно-резонансной томографии (МРТ) головного мозга выявлено гранулематозное воспаление наружной стенки кавернозного синуса. При идеальных условиях для диагностики должна быть проведена биопсия. Последние исследования показали, что у половины пациентов с подтвержденным диагнозом синдрома Толосы-Ханта присутствуют изменения венозного русла орбитальной области. Если при проведении МРТ не обнаружено гранулёмы, правильнее будет выставить диагноз «синдром верхней глазничной щели» и вести пациента под динамическим наблюдением. При этом существуют и клинические диагностические критерии, которые в себя включают такие проявления и условия:
- «жгучая» или «рвущая» боль постоянного характера за глазницей или в орбитально-височно-лобной области;
- нарушение подвижности глазного яблока, возникшее сразу или в течение 14 дней после начала болевого синдрома;
- поражение других нервов, которые проходят через верхнюю глазничную щель (III, IV, VI черепных нервов, I ветви тройничного нерва, вегетативных волокон);
- симптомы усиливаются на протяжении нескольких дней, даже недель;
- характерно наличие спонтанных ремиссий, чаще без остаточных явлений;
- болезнь может вернуться через несколько месяцев или лет;
- при тщательном обследовании не находят других причин, способных вызвать данное состояние;
- регресс симптоматики в течение 72 часов после начала иммуносупрессивной терапии.
Синдром Толоса-Ханта: симптомы заболевания
Патология чаще всего дает о себе знать в пожилом и старческом возрасте. Данному синдрому могут быть подвержены как женщины, так и мужчины. Клиническая картина заболевания развивается внезапно, без каких-либо предпосылок. Выделяют следующие симптомы:
- Боль в глазничной области. Неприятные ощущения сначала появляются в районе лба, надбровных дуг, головы. Позже усиливается интенсивность боли, она распространяется на глаза.
- Диплопия. Этот признак появляется после развития болевого синдрома. Пациенту кажется, что все предметы, на которые он смотрит, раздваиваются. Сконцентрировать взгляд тяжело.
- Нарушение подвижности глазного яблока – офтальмоплегия. Чаще наблюдается с одной стороны. Её степень зависит от интенсивности и количества пораженных нервов.
- Отёк конъюнктивы.
- Экзофтальм. Наблюдается при отсутствии лечения и частых рецидивах.
- Косоглазие. Имеет место, когда нервы поражены только с одной стороны.
- Субфебрильная температура и ухудшение состояния.
Эти симптомы обычно нарастают постепенно и сменяют друг друга. В некоторых случаях все они наблюдаются одновременно. Признаки заболевания могут внезапно исчезнуть, так же, как и появились. Тем не менее без лечения патология всегда дает о себе знать снова. Частота рецидивов у всех разная, как и длительность ремиссии.
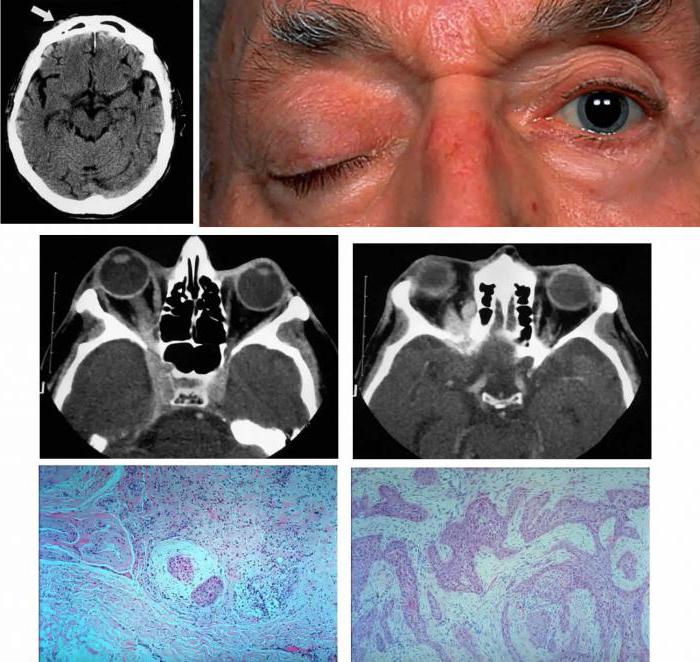
Осложнения
Синдром Рамсея Ханта отличает преимущественно благоприятное течение. Осложнения возникают при хронизации прозопалгии. Хронические боли обуславливают нарушения сна, расстройства эмоциональной, психологической сферы. Пациенты становятся раздражительными, эмоционально лабильными, общий фон настроения понижается. При отсутствии корректного лечения прозопалгии и психологической поддержки возможно развитие невротических проявлений: депрессии, ипохондрии, неврастении. Резистентный к терапии болевой синдром приводит к стойкому снижению трудоспособности.
Синдром Толоса-Ханта: диагностика патологии
Выявить данную патологию непросто, так как её симптомы схожи со многими другими болезнями. Поэтому синдром Толоса-Ханта считается диагнозом исключения. В первую очередь пациента расспрашивают об особенностях течения заболевания (с чего началось, как развивались симптомы). После этого производятся лабораторные исследования и инструментальная диагностика. Очень важно провести офтальмологический и неврологический осмотр. Чтобы исключить опухоли головного мозга, выполняется МРТ. Также важно провести УЗИ и рентгенологическое исследование глазных орбит. Наличие мальформации сосудов определяется при ангиографии. Помимо этого, одним из диагностических критериев является эффективность гормональной терапии. Если при лабораторных и инструментальных обследованиях не выявлено выраженных изменений, а симптомы быстро купируются после лечения, то, скорее всего, диагноз — синдром Толоса-Ханта. Преднизолон используется для лечения чаще всего.
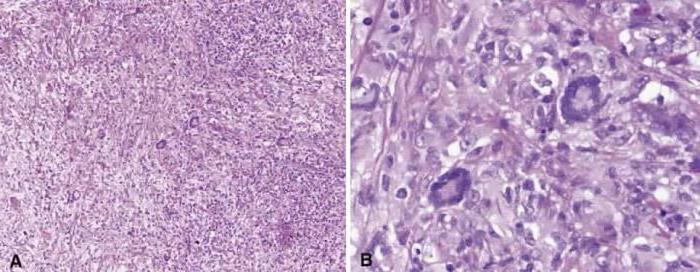
Классификация
Синдром Рамсея Ханта встречается в различных клинических вариантах, включающих также сочетанное поражение лицевого и преддверно-улиткового нервов. Понимание формы заболевания, стадии его клинического течения необходимо при выборе лечебной тактики. Согласно клинической классификации выделяют четыре основных формы синдрома:
- Хант I — высыпания в зоне, иннервируемой коленчатым ганглием, не сопровождаются неврологической симптоматикой.
- Хант II — герпетические высыпания протекают с парезом лицевого нерва.
- Хант III — лицевой парез и пузырьковая сыпь сочетаются с ухудшением слуха.
- Хант IV — к проявлениям, характерным для синдрома Ханта III, присоединяются вестибулярные расстройства.
В течении заболевания различают три клинических периода:
- Общеинфекционный — характеризуется общей симптоматикой: слабостью, вялостью, подъёмом температуры.
- Кожный — период появления типичной герпетической сыпи.
- Невропатический — отличается преобладанием невралгического болевого синдрома.
Дифференциальная диагностика с другими заболеваниями
Данное заболевание сравнивают с другими патологиями глаз и нервной системы. В первую очередь необходимо исключить воспалительные процессы головного мозга и его оболочек, а также опухоли. При подозрении на менингит или энцефалит выполняется спинномозговая пункция. Для того чтобы исключить доброкачественные новообразования и рак, пациенту проводят МРТ, КТ головного мозга и рентген черепа. Заболевание дифференцируют с лимфомами, кистой кавернозного синуса и его тромбозом. Также подобные симптомы могут наблюдаться при системных патологиях, таких как саркоидоз, миозит орбиты, мигрени и т. д. Чтобы поставить точный диагноз, больного должны осмотреть различные специалисты: офтальмолог, невропатолог, сосудистый хирург, эндокринолог.
Лечение при синдроме Толоса-Ханта
Лечение синдрома Толоса-Ханта заключается в назначении препаратов, подавляющих иммунную систему. Для этого используют гормон-содержащие медикаменты: «Преднизолон», «Гидрокортизон». Эти препараты оказывают эффект и при других аутоиммунных патологиях, но при данном заболевании симптомы проходят уже через 3-4 дня. Лечение синдрома Толоса-Ханта преднизолоном осуществляется из расчета 1-2 мг/кг массы тела. Если препарат использовать в форме раствора, то назначают от 500 до 1000 мг в сутки. Помимо этого применяют обезболивающие средства и витамины.
Причины синдрома Ханта
После перенесенной ветряной оспы возбудитель остается в организме в «спящем» состоянии, поэтому в некоторых случаях он способен реактивроваться в опоясывающий лишай. Ну а в результате осложненного течения этой инфекции лицевой нерв воспаляется и раздражается, в результате чего больной испытывает острую боль. Например, этот вариант развития событий свойственен при снижении функции иммунной системы: ее способность бороться с инфекциями резко снижается, и организм человека становится уязвимым пред ранее безвредным вирусом ветряной оспы.
Трудоспособность при синдроме Толоса-Ханта
Обычно при данном диагнозе трудоспособность больных сохранена. Необходимо быть уверенным, что у пациента именно синдром Толоса-Ханта. Инвалидность при этой патологии встречается редко. Однако при частых рецидивах могут назначить 3 группу. Больной должен быть переведен на легкий труд, не требующий зрительных усилий. Также при стойком поражении нервов пациент не может водить транспорт из-за нарушения движения глазных яблок и диплопии.