Определение
Водянка – это патологическое состояние, возникающее во время внутриутробного развития плода, и характеризуется скоплением жидкости в какой-либо полости организма. Различают два типа данного заболевания:
- Иммунная. Основной причиной развития водянки такого типа является резус-конфликт матери и плода. В настоящее время патология успешно лечится, что обуславливает низкую смертность.
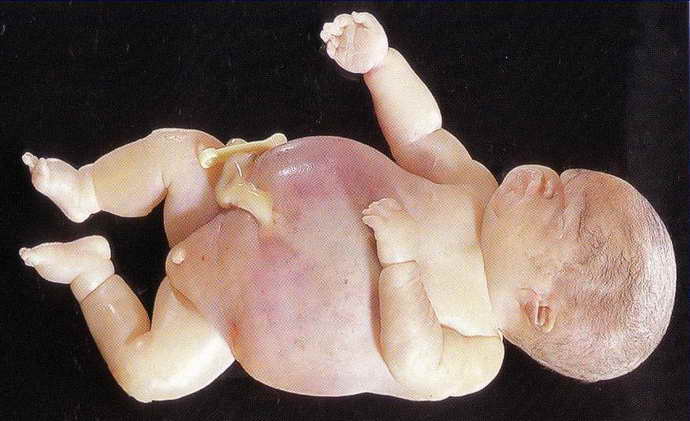
- Неиммунная водянка плода (в МКБ-10 присвоен код Р83.2). Более опасный вид заболевания, который может спровоцировать множество факторов. Несмотря на то что медицина не стоит на месте, данная патология имеет большой процент летальных исходов. Особенно это касается детей, рожденных раньше срока. При неиммунной водянке плода прогноз будет положительным в том случае, если патология диагностировалась на ранней стадии. Это позволит выявить и исключить провоцирующий фактор, а также определить максимально эффективный план лечения. Фото неиммунной водянки плода (УЗИ) представлено ниже.
Что такое гидроцефалия плода
Гидроцефалия – это патологическое скопление транссудата. Состояние характеризуется повышенным внутричерепным давлением.
Заболевание развивается из-за воздействия инфекционного возбудителя или ряда сторонних причин.
Болезнь формируется следующим образом:
- из области спинного мозга отходит чрезмерное количество жидкости;
- она начинает постепенно накапливаться в головном мозге.
Водянка у беременных может возникнуть из-за аномального строения эмбриона еще на стадии зачатия.
Патология имеет несколько форм:
- первичная;
- вторичная.
К первому виду относится болезнь, образованная из-за врожденных пороков или генетических мутаций. Вторичная форма развивается в результате воздействия инфекции.
Гидроцефалия плода бывает закрытой и открытой. Закрытая – когда существует препятствие для отвода жидкости из головы.
Открытая – цереброспинальный ликвор не всасывается в кровоток, причем его циркуляция в ГМ не нарушена.
Помимо острого и хронического течения, врачи выделяют наружный, внутренний и смешанный тип заболевания.
Причины
Причины неиммунной водянки плода до сих пор до конца не изучены и характеризуются лишь повторением некоторых проявлений. Несмотря на это, выделяют наиболее распространенные факторы, провоцирующие развитие патологии:
- Хромосомные патологии. К ним относятся триплоидия, синдром Шерешевского–Тернер.
- Различные инфекции. Например, токсоплазмоз, корь, краснуха и другие.
- Патологии сердечно-сосудистой системы – врожденные пороки сердца, тромбоз полой вены и другие.
- Генные заболевания. Например, ахондрогенез и синдром Пена–Шокея.
- Аномалии грудного отдела . К ним относятся грыжа диафрагмы и дисплазия грудной клетки.
- Врожденные опухоли.
- Также причиной неиммунной водянки плода могут стать пороки развития почек и других внутренних органов.
- Нарушения обмена веществ у ребенка.
- Патологии беременности. К ним относятся синдром плацентарной трансфузии, цитомегалия, различные вирусы, хориоангиома плаценты, анемия и сахарный диабет у матери.
Диагностические мероприятия
Для выявления патологического состояния и природы его возникновения применяется комплекс диагностических мероприятий. Рассмотрим их подробнее:
- Основной диагностической мерой является ультразвуковое исследование, при котором можно выявить внутриутробные признаки патологии и степень их развития.
- Устанавливается группа крови и резус-фактор. Данное исследование очень важно для исключения иммунной природы заболевания.
- Врач проводит опрос беременной женщины, на котором уточняется наличие хронических заболеваний, инфекций и проведенные хирургические вмешательства. Также важны возникшие в период вынашивания малыша осложнения и общее течение беременности.
- Общий анализ мочи и крови.
- Биохимический анализ крови.
- ЭКГ.
- Исследование женщины на наличие инфекций.
Назначаются внутриутробные обследования плода для подтверждения неиммунной водянки плода при беременности:
- Обследование амниотической жидкости.
- Кордоцинтез.
- ПЦР на предполагаемые инфекции.
- Допплерография.
Диагностика заболевания
Диагностирование нацелено на установление провоцирующего фактора, из-за которого была вызвана водянка плода. Вначале врач определяет группу крови и резус-фактор. Это необходимо для изъятия или подтверждения иммунной водянки и резус-конфликта.
Врач анализирует прошлые инфекционные заболевания, патологии и операции, анализ анамнеза жизни, наличие патологий связанных с гинекологией, течение и исходы прошлой беременности, акушерско-гинекологического анамнеза, проводится полная характеристика текущей беременности, какие-либо осложнения, прибавка в весе и так далее.
УЗИ плода – основной диагностический метод. Основные признаки УЗИ:
После установления диагноза, чаще прогнозы врачей неутешительны. По статистике, процент оставшихся в живых детей не доходит и до 30%. Чаще ребенок погибает еще в утробе. Но все же при своевременном выявлении заболевания и оказания лечения есть шанс спасти плод. Но при этом, в дальнейшем могут быть следующие последствия:
- Сердечная недостаточность.
- Порок сердца или головного мозга.
- Патология дыхательных путей.
Пороки формируются индивидуально у каждого ребенка в связи с гендерной принадлежностью, несмотря на причины заболевания. Нынешняя медицина позволяет распознавать неиммунную водянку и оказать своевременную помощь.
У плода наблюдаются отеки головы, туловища и рук возможны проблемы с интубацией. Чтобы быть готовыми к разного рода непредвиденным ситуациям и оказать своевременную помощь, нужно приобрести трубочки разного размера. Следует купить проводник, нужный для оральной интубации.
Не менее значительный фактор – дыхательная недостаточность. Чаще всего вызывается она асцитом, гипоплазией легких, болезнью гиалиновых мембран. Сердечная недостаточность имеет большое значение. Стоит помнить, что первая помощь, которая будет оказана малышу с неимунной водянкой, будет намного эффективнее, если действия выполняются организованно и правильно и к этому будут заранее готовы.
Девочки, пребываю вот уже две недели в разобранном состоянии. Сделали УЗИ в 13 недель беременности — диагноз неимунная водянка плода и образования в области шеи (какие именно — не уточняется). Две недели хожу по врачам, делала еще три раза узи для перепроверки. Последующие узи особо лучше не стали — добавился гипертонус от моей моральной встряски и ребенок стал «прятаться» от врачей. Врачи твердят о прерывании. В интернете мало информации, водянка штука вообще неизученная, непонятно от чего берется — инфекций у меня не было, порока сердца у ребенка не нашел ни один врач, как ни крутил меня, кровоснабжение у меня и малыша в норме. Остается вопрос о хромосомных аномалиях. Выяснить это может помочь только инвазивка. Но врачи сказали, что мне нет ее особо смысла делать, тк даже если нет ХА, то ребенок все равно будет не здоровый и тому подобное.
Пару историй с положительным более-менее исходом подобных ситуаций я нашла, но в основном все идут на прерывание, информации очень мало.
Может, кто-то сталкивался с подобным? Каковы были прогнозы? Что с итоге предприняли, рождались ли детки с такими внутриутробными патологиями и что с ними оказалось в реальности?
Мне не историй про то «как все было хорошо», мне реальную картину.
Может кому полезно будет.
Краткая предыстория: на 29 неделе на узи обнаружили большие отёки у плода, поставили диагноз неиммунная водянка и отправили в отделение патологии. Там сказали, что будут кесарить т.к. тазовое предлежание. Я согласилась, но тут пришли результаты анализов и оказалось, что у меня ещё и воспаление почек. Врачи уговорили сначала пролечиться, но мне стало только хуже и где-то через неделю меня отправили рожать. Мальчик родился на 30 неделе весом аж 3950 кг, ужасно отёчный и прожил минут 10. Сегодня я получила результаты вскрытия. Никаких инфекций. Основной диагноз — гемолитическая болезнь новорожденных. Очень редкий случай конфликта по группе крови. У меня первая положительная, у мужа вторая положительная. Во время беременности в анализах выявляли немного повышенный титр антител. Также не всё в порядке было в анализе на АФП (анализа на руках сейчас нет, но один из показателей был сильно занижен). Также во время беременности был сильно понижен уровень гемоглобина. Моя гинеколог удивилась, что генетик, к которой я ходила с анализом на АФП, не послала меня на кордиоцентез. «У вас по части генетики всё нормально, не в порядке что-то по акушерской части», — это всё, что я услышала от генетика.
Я прочитала, что при резус конфликте делают инъекции иммуноглобулина, а при конфликте по группе крови? Возможна ли какая-то профилактика и лечение? И кто-нибудь знает будет ли повторение всего этого ужаса при следующей беременности?
При водянке плода развивается патологическое состояние, характеризующееся скоплением жидкости во всех полостях организма с последующим образованием генерализованного отека (отек всего тела). Это достаточно редкая патология беременности, которая фиксируется всего лишь один раз в 14000 случаях. Водянку плода делят на две формы: иммунную и неиммунную.
Иммунная форма — это тяжелая и более сложная форма гемолитической болезни плода. На данном этапе развития медицины эту форму водянки диагностируют очень быстро, поэтому появляются шансы на успешное лечение. Неиммунную форму водянки провоцируют тяжелые внутриутробные патологии (сердечные пороки, инфекции, хромосомные нарушения). Именно неиммунную водянку сложно объяснить, т.к. причину установить бывает вообще невозможно, и лечить; прогнозы при этой форме, как правило, неблагоприятные.
Странно, что врачи не едины во мнении относительно определения формы водянки плода. Это имеет колоссальное значение, ведь и прогнозы на успешные роды и специфика терапии принципиально разные.
Если отвечать на ваш вопрос относительно откачки жидкости у плода, находящего внутри утробы матери, то это нереально. Большинство терапевтических и реанимационных мероприятий проводятся только после рождения ребенка. В частности, при иммунной водянке уже после рождения прокалывают околосердечную сумку и удаляют из нее всю жидкость, которая там скопилась. Посредством игл и катетеров выкачивают жидкость из всех систем и полостей организма, где она могла появиться за период внутриутробного развития.
Однако при иммунной водянке терапия может оказываться и на этапе внутриутробного развития. Это увеличивает шансы на нормальное развитие ребенка. При неиммунной водянке реанимационные мероприятия также проводят в обязательном порядке (прокол околосердечной сумки и удаление жидкости из всего организма). Однако, как было сказано ранее, все мероприятия (за исключением подготовки необходимой аппаратуры и инструментов) проводятся после появления ребенка на свет. Внутриутробная терапия не может оказаться достаточно эффективной и минимизировать все риски и нарушения.
К наиболее распространенным осложнениям при водянке плода (независимо от формы патологии) относят:
- Дыхательную недостаточность. Именно поэтому подготовительные мероприятия включают вероятность подключения ребенка к аппаратам дыхания и стимуляции работы легких.
- Сердечно-сосудистая недостаточность. Вследствие нарушения сократительной функции сердца появляются нарушения внутрисердечного и легочного кровообращения. Нередко возникает необходимость «перезагружать» сердце, как бы заново запуская его работу.
- В достаточно большом проценте случаев никакие реанимационные мероприятия не помогают. Результат в таком случае одинаков – летальный исход. Когда специалисты в процессе внутриутробного развития приходят к выводу, что у плода нет шансов на нормальное развитие, а внутриутробные нарушения необратимы, беременной предлагают сделать аборт или искусственные роды.
Клиническая картина
Первые симптомы неиммунной водянки плода можно увидеть на ультразвуковом исследовании. К ним относятся:
- снижение активности плода;
- подкожный отек;
- асцит;
- тахикардия;
- присутствие жидкости в полостях организма;
- многоводие;
- увеличенное сердце;
- живот увеличен вследствие асцита.
У женщины могут появиться такие проявления, как гипертония и массивный отек.
Но наиболее явные признаки наблюдаются сразу после рождения. Клиническая картина позволяет практически безошибочно определить заболевание:
- В первую очередь наблюдается тяжелое состояние малыша.
- Швы черепа разомкнуты, родничок выпирает.
- Наблюдается отечность.
- Слабо выражена подкожная клетчатка, поэтому температура тела зависима от окружающей среды.
- Также диагностируется угнетение рефлексов и пониженное артериальное давление.
- Часто отмечается асцит.
- Увеличение печени и селезенки.
Суть патологии
Водянка беременных представляет собой начальную стадию гестоза – это состояние, возникающее вследствие снижения приспособительных свойств организма женщины. Патологический процесс заключается в задержке большого количества жидкости в организме, скоплении ее в мягких тканях. Это вызывает образование отеков, ухудшение общего самочувствия беременной женщины, нарушение работы сердца.
Из-за сгущения крови происходит нарушение питания плода – развивается его гипоксия, замедляется процесс внутриутробного развития.
Основным механизмом развития водянки становится изменение водно-солевого баланса. Диагностируется патология на любом сроке беременности, но чаще на 5-6 месяце. У 25% женщин водянка переходит в следующую форму гестоза – нефропатию.
Беременность и роды

После подтверждения диагноза женщину направляют в ЦПСИР. Неиммунная водянка плода является патологией повышенной опасности, при которой требуется высококлассное оборудование и квалифицированные специалисты.
В первую очередь выясняется совместимость диагностируемых аномалий с жизнью. Женщине должны объяснить, какие возможны последствия для ребенка в будущем. Неиммунная водянка способна провоцировать серьезные отклонения в развитии плода, которые будут являться причиной значительного снижения качества жизни. Если не удается выяснить причину развития заболевания, невозможно назначить эффективное лечение, то рекомендуется прерывание беременности. Если принимается решение о сохранении ребенка, проводятся дополнительные обследования, результаты которых помогают решить, что в данном конкретном случае будет правильнее – преждевременное родоразрешение или пролонгирование беременности. Выбор осложняется тем, что неиммунная водянка склонна к спонтанной ремиссии.
Решение о родоразрешении принимается на основании состояния женщины и степени зрелости легких малыша. Перед родами выполняется ультразвуковое обследование для оценки наличия асцита и выпота. Это позволит подготовиться к возможной аспирации жидкости. В большинстве случаев рекомендуется проведение кесарево сечения, так как при естественных родах существует риск развития асфиксии.
Водянка у плода – гидроцефалия головного мозга
Водянка плода характеризуется увеличением объема цереброспинальной жидкости в желудочковой системе мозга , внутренних и внешних пространствах, содержащих ликвор. Распространенность гидроцефального синдрома в неонатальный с момента рождения по 28 день внеутробной жизни период равна около 4 случаев на 1 тысячу новорожденных. Гидроцефалия у плода, выявленная во время беременности, развивается вследствие нарушения продукции или резорбции всасывания цереброспинальной жидкости.
В результате патологического процесса объем ликвора увеличивается, что приводит к расширению желудочков, путей циркуляции и пространств, заполненных цереброспинальной жидкостью. Если гидроцефалия у плода развивается в перинатальный период, она сопровождается нарушением двигательной активности и высших психических функций. У младенцев с врожденным гидроцефальным синдромом выявляется задержка развития моторики. Впоследствии они плохо держат голову, медленно учатся стоять и ходить, что чаще связано с органическим поражением мозгового вещества.
Прогрессирование заболевания приводит к снижению перфузии пропускающей способности тканей мозга, нарушению мозгового кровообращения, отеку. Параллельно развиваются такие патологические состояния и процессы, как дегенерация нейронов, нарушение функции синапсов, на поздних стадиях течения — демиелинизация нервных волокон и глиоз.
Патологические изменения строения нервной ткани на ранних этапах патологии могут быть обратимыми вследствие высокой пластичности мозговой ткани плода. Последствия длительно текущего патологического процесса, выраженные в демиелинизации и глиозе, необратимы. Чтобы предотвратить серьезные осложнения, несовместимые со здоровьем и жизнью ребенка, проводится внутриутробное лечение гидроцефального синдрома. В первом случае ликвор скапливается в боковых желудочках, субарахноидальном между мягкой и паутинной мозговой оболочкой и субдуральном под твердой мозговой оболочкой пространстве.
При окклюзионной форме цереброспинальная жидкость аккумулируется в желудочках на фоне закупорки протоков, по которым в норме осуществляется ее отвод. Окклюзионная гидроцефалия бывает нескольких форм:.
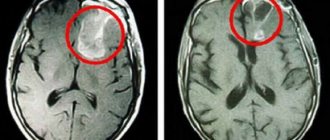
Гидроцефалии головного мозга у плода часто коррелирует с наличием внутричерепных объемных образований опухоли, кисты, очаги кровоизлияния. Стеноз Водопровода мозга также ассоциируется с гидроцефальным синдромом. Первичная истинная водянка плода у беременных часто обусловлена наследственной предрасположенностью, спровоцированной генетическими мутациями.
Вторичная форма — результат нарушения оттока цереброспинальной жидкости. Вторичная форма водянки у плода во время беременности возникает как следствие многих причин:. Особенно опасны случаи заражения матери инфекционными агентами на ранних сроках беременности, когда структуры мозга начинают формироваться. Гидроцефалия может развиться как следствие синдрома Арнольда-Киари аномалия формирования черепа, при которой происходит уменьшение размеров или деформация отдела, содержащего мозжечок.
Диагноз устанавливают по результатам инструментального обследования, согласно заключениям специалистов. Параллельно выполняется анализ крови матери, который показывает титр антител к инфекционным агентам для выявления вирусных и бактериальных инфекций, протекающих латентно. Показанием к лечению является выраженная вентрикуломегалия увеличение размеров желудочков , диагностированная в ходе ультразвукового исследования или МРТ.
Требуются консультации перинатолога, неонатолога, нейрохирурга, генетика. Результаты инструментального исследования показывают характер течения заболевания, в том числе степень расширения желудочков, скорость прогрессирования патологических изменений.
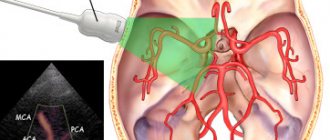
Лечение патологии затруднено вследствие причин:. Основные методы терапии включают цефалоцентез пункция желудочков и вентрикулоамниотическое шунтирование плода, которое считается более эффективным, чем установка шунтов и дренажной системы после рождения ребенка. Цефалоцентез — инвазивная процедура, в ходе которой выполняется прокол стенки расширенного желудочка и удаление излишков цереброспинальной жидкости. Интранатальное вмешательство выполняется пункционной иглой под сонологическим УЗИ-навигация контролем в период внутриутробного развития между 25 и 32 неделей гестации.
Оценочные критерии успешности цефалоцентеза включают сокращение размеров желудочков и окружности головы плода, что определяется в ходе контрольного УЗИ-исследования.
Интранатальное вентрикулоамниотическое шунтирование позволяет избежать гибели плода или развития серьезных патологий у новорожденного. К процедуре прибегают, если по результатам УЗИ или МРТ у плода выявлена гидроцефалия, которая угрожает его нормальной жизнедеятельности и развитию. В ходе вмешательства устанавливают шунт искусственный сосуд, дренаж , который обеспечивает отток цереброспинальной жидкости в амниотическую полость околоплодные воды.
Шунт оснащен односторонним мембранным клапаном, который предотвращает обратное поступление околоплодных вод в желудочковую систему. Условия для проведения операции:. Статистка показывает, внутриутробное малоинвазивное лечение гидроцефалии более эффективно, чем аналогичные операции, выполненные после рождения ребенка.
Прогноз при данной патологии относительно благоприятный. Своевременная диагностика и внутриутробное лечение существенно повышают шансы малыша на выздоровление. Для профилактики развития вторичной формы патологии матери, вынашивающей плод, необходимо отказаться от вредных привычек алкоголь, курение , избегать инфицирования, вести здоровый образ жизни, обеспечить полноценное питание и отдых.
Гидроцефалия плода при беременности — патология, которая может спровоцировать серьезные нарушения в развитии. Внутриутробный цефалоцентез может снизить вероятность возникновения макрокрании патологическое увеличение диаметра черепа и необратимых изменений в строении мозговой ткани.
Интранатальное лечение позволяет продлить сроки беременности и провести успешное эндоскопическое малоинвазивное вмешательство после рождения ребенка. Водянка у плода — гидроцефалия головного мозга. Содержание 1 Особенности заболевания 2 Классификация 3 Причины возникновения патологии 4 Диагностика 5 Методы лечения 6 Прогноз и профилактика. Просмотров: Поделиться с друзьями:.
Гидроцефалия — это накопление жидкости, подходящей из спинного мозга в головной, в том числе в его желудочки.
Возможное лечение
При выявлении причин и последствий неиммунной водянки плода, принимается решение о возможном лечении. При этом учитывается тяжесть и степень развития заболевания. Может быть показано переливание крови через пуповину. Данная процедура рекомендована при снижении гематокрита ниже 30 г/л. Через 2–3 недели процедуру при необходимости повторяют. Также переливание показано при сильно выраженной анемии.
Перед рождением малыша родильный зал тщательно подготавливают, оснащая всей необходимой аппаратурой для неотложной реанимации. Формируется бригада из нескольких неонатологов и реаниматологов.
Сразу после рождения проводятся следующие процедуры:
- перикардиоцентез, при котором удаляют накопившуюся жидкость посредством пункции околосердечной сумки;
- плевральная пункция – жидкое содержимое удаляют из плевральной полости;
- лапароцентез – удаление жидкого содержимого из брюшной полости.
Данные лечебные мероприятия проводятся под контролем УЗИ.
По мере необходимости назначается следующая терапия:
- антибактериальная;
- противосудорожная;
- антигеморрагическая;
- метаболическая и другие.
Следует помнить, что только хорошо организованная и слаженная работа медицинского состава при оказании первой помощи новорожденному может увенчаться большим успехом. На протяжении беременности женщина и ребенок должны находиться под тщательным врачебным контролем.
Реанимация в послеродовой период

Интенсивная терапия должна начаться в родзале и включает в себя следующие действия неонатологов и реаниматологов:
- необходимо заранее подготовить свежезамороженную плазму и эритроцитную массу;
- вследствие возможного отека дыхательных путей нужно иметь в родзале ЭТТ всех размеров, так как метод дыхания с помощью маски и мешка является в данном случае малоэффективным;
- необходимо подготовить дренажи, которые могут понадобиться для проведения различных процедур и выведения лишней жидкости;
- нужно быть готовыми к срочному переливанию крови;
- требуется коррекция кальция и глюкозы;
- ребенку в пупочную артерию вводят катетер;
- выполняют лечение антибиотиками, а при необходимости производится терапия сопутствующих инфекционных заболеваний.
Все что нужно знать о гидроцефалии на УЗИ плода
Консультация врача-невролога, д. Консультация профессора Бойко А. Прием, консультация врача-невролога, специалиста по когнитивным нарушениям. Консультация врача ЛФК, первичная. Консультация врача ЛФК, повторная. Консультация врача ЛФК, к. Консультация врача-физиотерапевта, первичная.
Консультация врача-физиотерапевта, повторная. Консультация логопеда-дефектолога, первичная включая первичное логопедическое обследование и составление программы восстановительного обучения. Прием тестирование, консультация психолога, первичный. Прием тестирование, консультация психолога, повторный.
Консультация врача-невролога по назначенным рецептурным препаратам, 20 мин. Консультация врача-психотерапевта повторная. Индивидуальное занятие с нейропсихологом-нейродефектологом в рамках комплексной программы. Расширенное нейропсихологическое тестирование. Нейропсихологическое тестирование. Групповое клинико-психологическое консультирование до 30 минут. Семейное клинико-психологическое консультирование до 30 минут.
Комплексное занятие логопеда с использованием аппаратных методик. Групповое занятие с логопедом. Индивидуальная психологическая коррекция до 30 мин. Коррекционное занятие с логопедом-дефектологом амбулаторно. Индивидуальное занятие по психологической социальной адаптации.
Индивидуальная психологическая коррекция. Сеанс когнитивного тренинга до 30 минут. Сеанс когнитивного тренинга до 60 минут. Индивидуальное занятие по восстановлению речевых функций. Коррекционное занятие с логопедом-дефектологом 30 мин. Логопедическое обследование. Лимфодренажный ручной массаж. Акупунктурно-баночный массаж. Лечебный массаж в рамках комплексной программы. Лечебный массаж одной анатомической области до 15 минут. Сеанс иглорефлексотерапии. Индивидуальный сеанс кинезиотерапии в рамках комплексной программы до 30 минут.
Роботизированная механотерапия в рамках комплексной программы до 30 минут. Индивидуальное занятие по восстановлению функции ходьбы с использованием экзоскелета. Индивидуальный сеанс кинезиотерапии до 30 минут. Индивидуальный сеанс кинезиотерапии амбулаторный. Индивидуальное занятие на подвесной системе Экзарта, 30 мин.
Роботизированная механотерапия, в т. Индивидуальный сеанс эрготерапии до 30 минут. Индивидуальное занятие на вертикализаторе с моделированием ходьбы до 30 минут. Индивидуальный сеанс кинезиотерапии с использованием подвесной разгрузочной системы Biodex Free Step. Кинезиотейпирование одной зоны со стоимостью тейпа. Индивидуальный патронажный пост 12 часов. Индивидуальный патронажный пост 24 часа. Персональный сестринский пост.
Суточное пребывание родственников в палате стационара. Ночное пребывание родственников в палате стационара 12 часов.
Обследования новорожденного
При неиммунной водянке различные обследования начинают проводиться в родильном зале. К ним относятся:
- взятие крови из пуповины, при этом выявляют билирубин, группу крови, резус-фактор, гематокрит и гемоглобин;
- проводится биохимический анализ крови, позволяющий выявить мочевину, креатинин, общий белок, АЛТ и АСТ;
- анализ крови на определение уровня глюкозы;
- исследования на инфекции;
- обзорная рентгенография;
- анализы асцитической и плевральной жидкости, например, бакпосев;
- ультразвуковое обследование брюшной полости и головного мозга;
- дополнительные анализы на выявление причины заболевания.
Последствия
При неиммунной водянке плода последствия для ребенка в будущем могут быть достаточно серьезными. Даже при диагностировании патологии на ранней стадии ее развития существует риск возникновения осложнений, среди которых наиболее распространенными являются следующие:
- патологии дыхательной системы;
- тяжелые патологии головного мозга и сердечно-сосудистой системы;
- патология кожных покровов;
- сердечно-сосудистая недостаточность;
- крипторхизм у мальчиков;
- летальный исход.
Вероятные осложнения
Осложнения водянки головного мозга зависят от степени тяжести заболевания. Если размер боковых желудочков не превышает отметки 15 мм, прогноз в большинстве случаев благоприятный. В дальнейшем у ребёнка зачастую не диагностируется никаких аномалий.
При тяжёлой форме гидроцефалии последствия для новорождённого могут быть плачевными. К осложнениям водянки мозга относятся такие патологии:
- заячья губа;
- синдром Дауна;
- атрофические изменения в районе мозга.
При увеличении размеров головы плод принимает неправильное положение в матке. При наступлении момента родов ребёнок прижимает ножки к зеву, что провоцирует развитие осложнений.
При тяжёлой форме патологии рекомендуется прервать беременность. Возможность рождения здорового ребёнка крайне низка. Фиксируется высокая смертность детей, у которых была диагностирована гидроцефалия, в первый год жизни.
Профилактика
Неиммунная водянка опасна тем, что точную причину ее возникновения установить удается очень редко. Профилактические мероприятия в этом случае заключаются в общепринятых рекомендациях при беременности. К ним относятся:
- планирование беременности, во время которого пара проходит комплексное обследование, позволяющее выявить и вылечить хронические, гинекологические и наследственные заболевания;
- своевременная постановка на учет в женскую консультацию;
- систематическое посещения акушера-гинеколога и выполнение всех его рекомендаций;
- выявление и полноценное лечение инфекционных, вирусных и соматических заболеваний женщины во время беременности;
- полноценное и своевременное обследование, назначаемое в период вынашивания малыша.
Не рекомендуется пренебрегать плановыми скринингами и УЗИ, ведь именно при данных обследованиях можно выявить развивающуюся патологию.
Диагностика
Для точной диагностики и постановки диагноза, доктора используют метод ультразвукового исследования. На УЗИ гидроцефалии плода голову будущего малыша измеряют в поперечном положении.
К главным проявлениям патологии при сканировании относится значение ширины боковых желудочков. В норме этот показатель должен быть не больше 10 миллиметров.
Диагностические меры проводятся, начиная с 17 недели гестации. Повторное сканирование проводится на сроке 20-22 недели. Часто болезнь выявляется на сроке 26 недель.
Другим информативным способом диагностики отека у плода является – эхография.
Прогноз

При неиммунной водянке плода прогноз в большинстве случаев, к сожалению, неблагоприятный. Число выживших детей составляет около 30 %. Выживаемость зависит от того, насколько своевременным было диагностирование патологии, а также наличие сопутствующих этому состоянию патологий. Например, при патологиях сердца прогноз будет в большей степени неутешительным. Степень влияния инфекционных заболеваний на возникновение водянки зависит от срока беременности. Чем позднее развилось данное состояние, тем более благоприятные прогнозы у малыша.
При развитии неиммунной водянки в первой половине беременности велик риск спонтанного прерывания беременности. На более поздних сроках может произойти внутриутробная гибель плода.
Прогноз будет благоприятным в том случае, если заболевание диагностировали на ранней стадии его развития, а врожденных патологий сердца и других жизненно важных органов не было выявлено. Также большое значение имеет возможность выявления и последующего исключения провоцирующего фактора.
Последствия для матери и малыша
Последствия для матери – это осложненная форма токсикоза на последних неделях беременности.
Выявляется пониженный уровень белка в крови. Роды сложные из-за аномального расположения плода, а это спровоцировано увеличенными размерами его головы.
Если у ребенка внутриутробно выявлено повышенное скопление танссудата, маме предлагают прервать беременность.
Самая высокая смертность детей с данным заболеванием – первые 3 месяца после рождения.
При образовании у новорожденного воды в голове и неэффективности назначенного лечения наблюдаются следующие осложнения:
- атрофия серого вещества;
- появление «заячьей губы»;
- синдром Дауна;
- понижение уровня концентрации внимания;
- развитие аутизма;
- нарушение координации движений;
- расстройство памяти;
- проблемы с речью;
- расстройство зрения, вплоть до образования слепоты.
Это вызывает проблемы с адаптацией, общением, последующим обучением в детском саду и школе.
Продолжительность жизни с гидроцефалией зависит от ранней диагностики и своевременной терапии.
Причины
Основной причиной развития иммунной водянки плода служит его гемолитическая болезнь.
Причина, которая привела к развитию неиммунной водянки плода зачастую остается нераспознанной, но выделяют следующие факторы:
- хромосомная патология плода (синдром Дауна, мозаицизм, трисомии, синдром Шерешевского-Тернера и прочие);
- генные заболевания: недостаток глюкозо-6-фосфатдегидрогеназы, А-талассемия, синдром Нунан, ахондрогенез, танатофорная карликовость, синдром Пена-Шокея, синдром множественных птеригиумов, ахондроплазия;
- пороки развития грудной полости (дисплазия грудной клетки, диафрагмальная грыжа, порок легкого кистозный аденоматозный);
- пороки развития мочевыделительной системы (врожденный нефротический синдром, пороки уретры и почек);
- сердечно-сосудистая патология (кардиомиопатия, врожденные пороки сердца, анатомические дефекты, артериально-венозные шунты)
- хориоангиома плаценты;
- при многоплодной беременности (фето-фетальная трансфузия, акардиальная двойня);
- инфекционные заболевания матери во время беременности (цитомегаловирусная инфекция, сифилис, парвовирусная инфекция, токсоплазмоз, вирусный панкардит Коксаки);
- осложнения беременности (преэклампсия, тяжелая анемия, нескоррегированный сахарный диабет, гипопротеинемия);
- врожденные обменные нарушения (мукополисахаридоз 4 типа, болезнь Гоше, дефицит нейраминидазы, болезнь Моркио);
- врожденные опухоли головного и спинного мозга, мочевыделительной системы и пищеварительного тракта, печени, крестцово-копчиковая тератома, нейробластома.
Лечение водянки плода
При выявлении врожденных пороков развития плода, несовместимых с жизнью (1-2 триместр беременности) женщине предлагают прерывание беременности. В случае отказа от прерывания продолжают наблюдать за течением беременности и развитием болезни до сроков, позволяющих проводить пренатальную (дородовую) терапию.
Лечение водянки плода заключается в проведении кордоцентеза и переливания крови в пуповину (в случае выраженной анемии и снижения гематокрита до 30 и ниже). При необходимости заменное переливание крови повторяют через 2-3 недели.
В случае выявления фето-фетальной трансфузии близнецов проводится лазерная коагуляция сосудов, соединяющих плоды. Если нет возможности провести пренатальное лечение, оценивается степень риска преждевременных родов по отношению к антенатальной гибели плода и родоразрешение проводят досрочно с предварительным назначением препаратов для ускорения созревания легких плода. В некоторых случаях показано введение матери сердечных гликозидов для нормализации сердечной деятельности плода.
Перед родоразрешением (оно, как правило, происходит планово) готовятся к рождению ребенка с водянкой. Родильный зал должен быть оснащен аппаратурой для сердечно-легочной реанимации, формируется реанимационная бригада из 2-3 реаниматологов и 2-3 неонатологов (после рождения ребенка сразу интубируют и осуществляют искусственную вентиляцию легких 100% кислородом).
Сразу после рождения и проведения реанимационных мероприятий выполняется перикардиоцентез (удаление путем пункции околосердечной сумки накопившейся жидкости), плевральную пункцию (удаление жидкости из плевральной полости) и лапароцентез (высасывание жидкости из брюшной полости). В пупочную артерию устанавливается катетер для последующих инфузий эритроцитарной массы или крови.
Можно ли вылечить заболевание и лечение

Есть лекарственные средства, позволяющие уменьшить объем скопившегося транссудата, снизить внутричерепное давление. Медикаментозную терапию назначают при компенсированных видах патологии.
Эффективными лекарственными средствами для улучшения состояния малыша при гидроцефалии представлены в таблице.
| Наименование препарата | Описание | Способ применения |
| Диакарб | Средство имеет мочегонные свойства, выводит лишнюю жидкость из организма, высвобождает калий. | Используются для лечения детей с 4 месячного возраста в дозе по 50 мг два раза в сутки. |
| Фуросемид | Мощное мочегонное средство. Благодаря этому свойству, возможно уменьшить внутричерепное давление и нормализовать общие состояние пациента. | Назначается от 1 до 3 мг. Дозировка рассчитывается индивидуально исходя из массы тела новорожденного. В форме инъекций от 1 до 1.5 мг на каждый килограмм тела. |
| Маннит | Мочегонный препарат. Действие, которого заключается в увеличении осмотического давления в почечных канальцах. | Средство выпускается в виде порошка. Перед использованием его растворяют в стерильной воде и вводят внутривенно |
Информация, предоставленная в таблице, имеет ознакомительный характер, поэтому перед применением лекарственных средств нужно проконсультироваться с доктором.
Хирургические методы лечения у детей
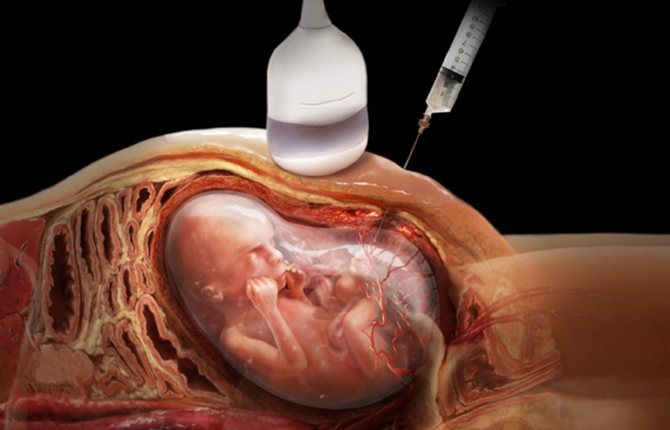
На сегодня практикуется применением внутриутробного лечения гидроцефалии. Благодаря пункции передней брюшной стенки живота будущей матери, из околомозгового пространства доктора проводят удаление жидкости. Процедура делается однократно.
Еще одними эффективным способом откачки жидкости из головы малыша еще до рождения является шунтирование. Вся система будет оставаться внутри головы младенца до момента появления на свет.
Нейроэндоскопические операции
Новый эффективный, но при этом дорогой метод хирургического лечения внутренней гидроцефалии плода. Продолжительность операции не более 20 минут.
Специальный медицинский аппарат нейроэндоскоп с встроенной небольшой камерой, показывает место введение катетера. Он необходим для быстрого удаления скопившегося ликвора. Врач делает дополнительное отверстие для эффективного удаления транссудата из расширенных участков желудочков головного мозга.
Шунтирующие операции
Наиболее эффективный способ лечения истинной водянки, но его проводят только после рождения. В ходе операции вводятся шунты — силиконовые трубочки.
По ним лишняя жидкость из желудочков головного мозга выводится в брюшную область. Специальный клапан регулирует объем вытекаемого. Стабилизируется ВЧД и ликвор не отходит обратно в полость мозга.
На протяжении жизни ребенка делается несколько подобных процедур. Трубочки могут забиваться и переламываться, что приводит к механическому повреждению, нарушению их работы. Назначаются плановые хирургические вмешательства, из-за возрастных изменений в организме малыша.
Прогнозы
Прогноз при неиммунной водянке плода неблагоприятный и процент выживших детей составляет 20-33%. При развитии водянки в первом триместре беременность, как правило, заканчивается спонтанным абортом, во втором и третьем триместрах высок риск антенатальной гибели плода.
При иммунной водянке прогноз более утешительный, эффект от пренатального и постнатального лечения достигает 80-90%.
Некоторые исследования при беременности
Важно! Все материалы носят справочный характер и ни в коей мере не являются альтернативой очной консультации специалиста.
Этот сайт использует cookie-файлы для идентификации посетителей сайта: Google analytics, Yandex metrika, Google Adsense. Если для вас это неприемлемо, пожалуйста, откройте эту страницу в анонимном режиме.
4 месяца прошло после такого страшного диагноза(была чистка на 12 недели, причина не извесна). Очень хочется второго ребеночка (есть здоровая дочка) ы сильный страх чтоб не повторилась ситуация, не выдержу боль душевная которая не проходит. Хочу услышать совета как можно подгатовитса к здоровой беременности. анализы сдала на инфекции все хорошо ы торч тоже хочу сдать.
Симптомы
Основным симптомом водянки являются отеки. На начальных стадиях они появляются к концу дня. При запущенной форме отечность не исчезает вообще.

Отечность на ногах при беременности
Типичным признаком, позволяющим определить скрытые и явные отеки, является патологически быстрая прибавка массы.
При нормально протекающей беременности женщина прибавляет не более 400 грамм за неделю. Если прибавка достигает 1,5-2 кг – это явный признак водянки.
Из-за неправильного распределения жидкости беременная постоянно чувствует жажду, что заставляет ее пить еще больше воды – формируется замкнутый круг. Так как жидкость уходит в ткани, частота мочеиспусканий уменьшается. Также снижается объем выделяемой мочи.
Кожа женщин с водянкой бледная, имеет глянцевый блеск – это обусловлено ее растяжением вследствие скопления жидкости. При выслушивании сердца обнаруживается учащение сердцебиения. Повышается артериальное давление.