Судороги, параличи, парезы – признаки поражения нервной системы. Парез – снижение мышечной силы, которое обусловлено повреждением нервных путей, соединяющих головной мозг с мышцей или группой мышц. Разница между парезом и параличом состоит в том, что при параличе происходит полное обездвиживание части тела, а при парезе – частичное. Парез может возникнуть при любых видах повреждения головного и спинного мозга, периферических нервов.
В зависимости от уровня повреждения, неврологи различают центральные и периферические парезы. В Юсуповской больниц врачи применяют комплексное лечение парезов, индивидуальный подход к выбору метода терапии и реабилитации каждого пациента.
Неврологи назначают современные лекарственные препараты, которые обладают высокой эффективностью и минимальной выраженностью побочных эффектов. Клиника реабилитации оснащена современным оборудованием для механотерапии. Инструктора-методисты ЛФК применяют инновационные методики лечебной физкультуры. Специалисты Юсуповской больницы придерживаются принципов доказательной медицины и используют лучшие наработки зарубежных коллег. В больнице созданы комфортные условия пребывания пациентов, которые помогают создать позитивный настрой на выздоровление.
Виды парезов
Центральный парез возникает при повреждении головного или спинного мозга. Нарушения развиваются ниже места повреждения. Они захватывают правую или левую половину тела. Такое состояние называется правосторонним или левосторонним гемипарезом. Парез левой руки называется левосторонним монопарезом.
Если вследствие центрального пареза возникают нарушения в обеих руках или обеих ногах, речь идёт о парапарезе, а при нарушении двигательной функции во всех четырёх конечностях – тетрапарезе.
Симптомы неврита лицевого нерва
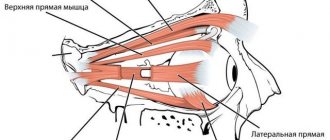
Клиническая картина поражения лицевого нерва зависит от уровня повреждения и от степени нарушения проводимости. Она складывается из симптомов поражения лицевого и промежуточного нервов. Вследствие поражения собственно лицевого нерва наступает паралич или парез мимической мускулатуры – прозопарез или паралич Белла. На стороне поражения глаз открыт и больному не удается его зажмурить (лагофтальм), или же веки полностью не смыкаются.
Тяжесть клинических проявлений пареза мышц лица: по 5-балльной системе при невропатии лицевого нерва (предложенная Я.С. Балабаном)
НОРМА – 5 баллов;
ЗАБОЛЕВАНИЕ ЛЕГКОЙ СТЕПЕНИ ТЯЖЕСТИ
прозопарез 4 балла: больной может зажмурить глаз, нахмурить и поднять бровь, наморщить лоб, но с меньшей силой, чем на здоровой стороне; при оскаливании видны 4 – 5 зубов, рот едва заметно перетягивается на здоровую сторону; больной надувает щеку, но с меньшей силой, чем с противоположной стороны; при электронейромиографическом исследовании латентное время М-ответа 4,5 – 5,0 мс.;
прозопарез 3 балла: больной может зажмурить глаз, однако ресницы выступают больше, чем на здоровой стороне (симптом ресниц); может сдвинуть к центру и поднять бровь, наморщить лоб, но в меньшей степени и с меньшей силой, чем на здоровой стороне; при этом он не может преодолеть сопротивление исследующего. При оскаливании видны 3 – 4 зуба; больной плохо складывает губы для свиста и с трудом может свистнуть; надувает щеку, но не преодолевает сопротивления исследующего; при электронейромиографии латентное время М-ответа 5,0 – 5,5 мс.;
ЗАБОЛЕВАНИЕ СРЕДНЕЙ СТЕПЕНИ ТЯЖЕСТИ
прозопарез 2 балла: при оскаливании видны 2 – 3 зуба; надувание щеки слабое; свистеть больной не может; закрывает глаз не полностью – видна полоска склеры 1-2 мм (симптом Белла); слегка морщит лоб; не значительные движения при попытке нахмурить брови; при электронейромиографии латентное время М-ответа 5,5 – 6,0 мс.;
ЗАБОЛЕВАНИЯ ТЯЖЕЛОЙ СТЕПЕНИ
прозопарез 1 балл: больной глаз не закрывает – видна полоса склеры 3 – 5 мм (симптом Белла); не может нахмурить и поднять бровь, надуть щеки, свистеть; при оскаливании на пораженной стороне видны 1-2 зуба; при электронейромиографии латентное время М-ответа более 6 мс.;
прозопарез 0 баллов (прозоплегия): полный паралич мимической мускулатуры – больной не закрывает глаз (полоса склеры более 5 мм); не может нахмурить и поднять бровь, не может оскалить зубы; движения угла рта на пораженной стороне нет; не может сложить губы для свиста; рот резко перекошен на здоровую сторону; при стимуляционной электронейромиографии М-ответ отсутствует. степень пареза мимической мускулатуры по классификации K. Rosler
0 степень: парез отсутствует;
I степень: легкий парез, асимметрия лица в покое отсутствует;
II степень: умеренный парез, зажмуривание глаз возможно, однако в покое отчетливо выявляется асимметрия лица;
III степень: тяжелый парез, неполное зажмуривание глаза, едва заметные движения и низкий мышечный тонус;
IV степень: полный паралич, отсутствие движений и низкий мышечный тонус (до атонии). шкала Хаус-Браакмана
1 ст.: норма (нормальная функция всех ветвей);
2 ст.: легкая дисфункция: А: легкая слабость, выявляемая, при детальном обследовании могут отмечаться незначительные синкинезии; Б: в покое симметричное лицо, обычное выражение; В: движения – 1. лоб: незначительные умеренные движения; 2. глаз: полностью закрывается с усилием; 3. рот: незначительная асимметрия;
3 ст.: умеренная дисфункция: А: очевидная, но не уродующая асимметрия; выявляемая, но не выраженная синкинезия; Б: движения – 1. лоб: незначительные умеренные движения; 2. глаз: полностью закрывается с усилием; 3. рот: легкая слабость при максимальном усилии;
4 ст.: среднетяжелая дисфункция – А: очевидная слабость и/или уродующая асимметрия; Б: движения – 1. лоб: отсутствуют; 2. глаз: не полностью закрывается; 3. рот: асимметрия при максимальном усилии;
5 ст.: тяжелая дисфункция: А: едва заметные движения лицевой мускулатуры; Б: в покое асимметричное лицо; В: движения – 1. лоб: отсутствуют; 2. глаз: не полностью закрывается;
6 ст.: тотальный паралич (нет движений).
Вследствие недостаточности прижатия нижнего века вытекает слеза, а при поражении выше уровня отхождения большего поверхностного каменистого нерва, а также корешка (в мостомозжечковом углу) характерна сухость глаза. Больной не может наморщить лоб, нахмурить бровь на пораженной стороне. Носогубная складка на стороне паралича сглажена, рот перетянут в здоровую сторону, неподвижен и вследствие плохого смыкания губ жидкая пища, вода вытекают из этого угла рта. При надувании щек выявляется симптом паруса (щека отдувается, колеблется от выходящего воздуха). Больной не может задуть свечу, свистнуть. Характерен симптом Белла: при зажмуривании глазное яблоко на больной стороне закатывается вверх и кнаружи. В незамкнутой глазной щели видна полоска склеры.
Ранними признаками развивающегося прозопареза или легких поражений является симптом редкого мигания – асинхронное мигание глаз, более редкое мигание на стороне поражения. Отмечается также симптом ресниц – при зажмуривании на стороне поражения ресницы выступают сильнее, больной не может отдельно зажмурить глаз на стороне пареза. Кроме описанных симптомов прозоплегии обычно выявляются вегетативно-сосудистые расстройства (сухость глаза или слезотечение); одностороннее нарушение вкуса на передних 2/3 языка (имеет место всегда, если поражение оказывается выше отхождения барабанной струны); нарушение слуха (гиперакузия, особенно на низкие тона). Если симптоматика проявляется прозопараличом (парезом), а также стойкими и выраженными расстройствами вкуса в области передних 2/3 языка на стороне поражения, процесс локализуется в фаллопиевом канале и обусловлен заболеванием среднего уха. Сочетание прозопареза (плегии) с выраженными и стойкими явлениями гиперакузии свидетельствует о поражении на уровне стременного нерва. При поражении лицевого не-рва во внутреннем слуховом проходе выше места отхождения большого каменистого нерва прозоплегия сочетается с сухостью глаза, нарушением вкуса на передних 2/3 языка и глухотой на одно ухо. Это, в частности характерно для опухолей VIII черепного нерва.
В случаях, когда прозопарез (плегия) является следствием изменений на уровне мостомозжечкового угла, у больных отмечаются также и симптомы нарушения функции тройничного и отводящего нервов. Это чаще всего характерно для воспалительных процессов в этой области, а также опухолей преддверно-улиткового нерва. В случаях, если поражается нижняя группа мимических мышц, можно предположить выключение центрального нейрона (кортиконуклеарного пути) лицевого нерва.
Чтобы отличить прозопарез от невропатии, следует учитывать сохранность надбровного рефлекса (смыкание век при перкуссии надбровной дуги), наличие центрального пареза и явлений гемипареза. Для практических врачей важно знать, что большинство прозопарезов (плегий) связано с локализацией поражения в канале лицевого нерва.
По течению заболевания выделяют острую стадию – до 2 недель, подострый период – до 4 недель, хроническую стадию – свыше 4 недель. Течение и прогноз заболевания зависят от глубины поражения лицевого нерва, его этиологии, состояния реактивности организма, своевременности и адекватности начатого лечения. Большинство поражений лицевого нерва идиопатического генеза, как правило, имеет благоприятный клинический прогноз, тогда как при отогенных и травматических невропатиях восстановление может вообще не наступить. Это заставляет невролога, оториноларинголога тщательно оценивать влияние этиологического фактора, течение невропатии, а самое главное – искать новые подходы к лечению.
Лечение должно быть комплексным, включающим мероприятия, воздействующие на причину заболевания (если ее удается установить) и на патогенетические механизмы (отек, ишемия). В лечении травматических повреждений главным является совершенствование вариантов хирургического пособия. Выполняются операции по восстановлению целостности нерва (декомпрессия интрапетрозной части лицевого нерва, выделение, перемещение и сшивание ствола посредством анастомоза лицевого нерва с другим нервом-донором). Основанием для вмешательства на лицевом нерве является как заболевание самого нерва (воспаление или опухоль), так и повреждение его в результате травмы (перелом основания черепа, ятрогенная травма) или опухолевого процесса в близлежащих структурах.
Основные причины центральных парезов
Центральный парез развивается вследствие следующих заболеваний:
- инсульта;
- черепно-мозговых травм, травматических повреждений спинного мозга;
- энцефалита;
- новообразований головного и спинного мозга;
- остеохондроза, межпозвоночных грыж.
Причинами центрального пареза является недостаточность кровообращения головного мозга вследствие атеросклероза или артериальной гипертензии, рассеянный склероз, детский церебральный паралич, боковой амиотрофический склероз. Парез мочевого пузыря – временная или постоянная утрата способности мышечной стенки мочевого пузыря к сокращению. Он возникает при спинальной травме, новообразованиях спинного мозга.
Признаки центрального пареза
При центральном парезе в разной степени снижается мышечная сила. В одних случаях пациентов беспокоит быстрая утомляемость и неловкость, а в других происходит практически полная утрата движений. Поскольку при центральных парезах часть спинного мозга ниже места повреждения остаётся сохранной, она пытается компенсировать двигательные нарушения. Это приводит к повышению мышечного тонуса, усилению нормальных рефлексов и появлению патологических, которых не бывает у здорового человека. Из-за спастического пареза могут развиваться контрактуры – ограничение движений в суставах.
Центральный паралич: симптомы и лечение расстройства
Центральный паралич – это патология, при которой наблюдается отсутствие мышечной силы в отдельной части тела. Болезнь преимущественно поражает верхние и нижние конечности.
При центральном (спастическом) параличе возникает гипертония мышц. Особенность болезни заключается в том, что наблюдается повышение рефлексов сухожилий и мускулатурного тонуса.
Помимо этого, присутствует непроизвольная двигательная активность. При возникновении характерных симптомов заболевания понадобится обратиться к медицинскому специалисту для прохождения диагностики.
Для каждого пациента индивидуально подбирается схема терапии, благодаря которой удастся поддержать и улучшить состояние организма.
Характеристика
У здоровых людей при воздействии раздражителей на кожу передаются импульсы через спинной мозг в черепно-мозговую коробку. В процессе участвуют нервные волокна, через которые направляются сигналы.
При центральном параличе определённые группы мышц всё время пребывают в тонусе. По сухожилиям не проходят рефлексы, даже болевой импульс не поступает в головной мозг. У человека наблюдается мышечный спазм и бесконтрольные движения.
Центральный паралич мешает человеку принимать некоторые позы. Если затронуто лицо, тогда пациент отмечает у себя ухудшение эмоционально состояния. Временное понижение мышечного тонуса достигается благодаря специальному массажу, лечебной гимнастике и прогреву проблемной области.
Больные люди со временем учатся самостоятельно определять характер импульсов, которые имеют внешний и внутренний тип. Пациенты могут ощущать дискомфорт и боль, ориентируясь на степень спастики.
Те граждане, у которых наблюдается умеренный спастический уровень, имеют возможность передвигаться медленными шагами или самостоятельно менять положение тела.
При появлении центрального паралича человек нередко имеет проблемы с координацией, а также сложности с употреблением еды. Могут возникнуть расстройства дыхательной и пищеварительной системы.
Тактильная чувствительность способна притупиться или обостриться. Может упасть зрительная функция. Бальные люди требуют специального ухода, с ними необходимо осторожно обращаться.
Любое изменение позы тела доставляет значительные проблемы.
Главные причины
При центральном параличе человек утрачивает способность контролировать отдельные части тела. Причины связаны с поражением нервной системы. В основном патология развивается при расстройствах, возникших в двигательных центрах.
Привести к подобному состоянию могут разные провоцирующие факторы. Среди них отмечаются опасные заболевания, которые имеются у человека. В такой ситуации понадобится их выявить и по возможности устранить.
Причины:
- Наследственность. Если у близких родственников был центральный паралич, тогда у человека будет значительно выше вероятность столкнуться с заболеванием. При этом в большинстве случаев первые признаки поражения можно наблюдать в течение 1 года жизни ребёнка.
- Инфекции. Они способны поражать спинной и головной мозг. Из-за этого наблюдаются различные нарушения в двигательном центре. Все инфекции важно своевременно лечить, чтобы не пришлось столкнуться с их осложнениями.
- Пороки развития. В данной ситуации паралич диагностируется ещё в раннем возрасте.
- Плохое питание. Непосредственно при злоупотреблении жирными блюдами человек может столкнуться с центральным параличом.
- Расстройства метаболических процессов. Из-за них значительно ухудшается работа головного мозга.
- Злокачественные новообразования в головном мозге. Они сдавливают орган и приводят к нарушению его функций. В частности из-за опухолей может ухудшиться двигательная активность.
- Сильная интоксикация. При отравлении ядовитыми веществами и лекарственными препаратами человек может столкнуться с центральным параличом.
- Врождённые патологии. У некоторых детей ещё в период внутриутробного развития неправильно формируется центральная нервная система. Подобное может произойти из-за гипоксии, инфекционных заболеваний, сложных родов. В такой ситуации ребёнок появляется на свет с центральным параличом.
Центральный паралич нередко появляется из-за дисфункции кровеносной системы. Стеноз сосудов, кровоизлияние или образование тромба приводит разрушению нейронных связей.
Болезнь часто выступает осложнением после перенесённого инсульта ишемического или геморрагического типа. При диагностике медицинский специалист обязательно определяет первопричину заболевания. В этом случае будет проще подобрать правильную схему лечения и улучшить состояние пациента.
Симптомы
Центральный паралич имеет характерные проявления, по которым можно распознать патологию. При появлении нескольких признаков следует посетить врача. Медицинский специалист сможет поставить точный диагноз и определить форму заболевания.
Симптомы:
- Аномалии подвижности: двигательная активность может снижаться или повышаться.
- Речевые нарушения. Человеку может быть тяжело произносить слова, он может полностью утратиться способность разговаривать.
- Мышечный парез. В этом случае сила мускулов и рефлексы значительно ослаблены, при этом они в какой-то мере сохраняются.
- Изменение походки. Человеку становится значительно сложнее передвигаться. Он может вовсе перестать ходить.
- Затвердение мышц. Данное состояние возникает из-за гипертонуса мускулатуры.
- Тремор. У пациента часто наблюдается дрожание конечностей.
- Судорожные состояния. Они могут иметь временный или постоянный характер.
- Неконтролируемое движение конечностей. Человек может сгибать или разгибать руки, пожимать плечами.
- Неестественное положение рук и ног. При центральном параличе невозможно держать конечности в расслабленном и естественном состоянии.
- Бесконтрольное отведение вниз нижней челюсти.
При этом важно учитывать, что симптоматика зависит от области поражения. При параличе лицевого нерва патология затронет лицевую мускулатуру. У человека произойдёт искажение мимики, будет наблюдаться неестественное сокращение мышц. Может значительно ухудшиться речевая функция из-за заболевания.
При возникновении характерных симптомов не допускается самостоятельно ставить диагноз. Негативные проявления могут указывать на другие болезни, например, на синкинезию, гиперрефлексию, клонусы и иные патологии. Только врач после проведения обследований сможет однозначно сказать, с чем приходится иметь дело.
При отсутствии лечения произойдёт дальнейшее нарушение функции мозга. Будут поражаться новые ткани, при этом их не удастся восстановить. По этой причине, заметив признаки центрального паралича, важно незамедлительно обратиться в больницу. В этой ситуации будет возможность улучшить состояние организма и предотвратить дальнейшее распространение паралича.
Диагностика
При подозрениях на паралич используется метод дифференцированного диагностирования. При нём болезнь определяют методом исключения других патологий, которые не относятся к человеку. В конечном итоге остаётся одно заболевание, которое является причиной возникновения спастического паралича.
Диагностика состоит из трёх этапов:
- Сначала врач выясняет, какие болезни перенёс больной. Некоторые из них могли дать осложнение в виде нарушения двигательной функции.
- На втором этапе медицинский специалист осмотрит пациента и узнает симптомы. Можно будет примерно понять, с чем приходится иметь дело.
- На третьем этапе понадобится изучить все лабораторные анализы, на основе которых делается заключение. Используется нейровизуализация, для этого применяется КТ и МРТ. Также человека направляют на рентгенографию костей черепа и позвоночника. Может потребоваться выполнить пункцию спинномозговой жидкости. По результатам исследований удастся в целом судить о состоянии организма. Если у человека имеются какие-либо патологии, спровоцировавшие центральный паралич, они будут выявлены.
Если после проведения диагностики заболевание подтвердится, врач назначит комплексное лечение. Понадобится одновременно бороться с симптомами паралича, улучшать работу центральной нервной системы и устранять первопричину. В этой ситуации удастся добиться хороших результатов в лечении.
Прогноз зависит от степени поражения тела, от возраста человека и от сопутствующих заболеваний. По этой причине нельзя однозначно сказать, насколько успешной окажется выбранная схема терапии.
Методы лечения
Терапия осуществляется исключительно под контролем медицинского специалиста. Во время лечения требуется снять болевые ощущения и спазмы, понизить спастичность мышц.
В обязательном порядке терапия направлена на улучшение качества жизни пациента, а также на развития его способностей к выполнению повседневных задач. Врачам потребуется облегчить гражданину выполнение контролируемых движений.
Нужный результат достигается благодаря комплексным мерам, которые назначаются индивидуально для пациента.
Медикаментозное лечение состоит минимум из двух препаратов. Часто используются такие средства, как Баклофен, Дантролен или Габалептин.
Используется группа бензодиазепинов, также хороший результат обеспечивает ботокс. Последнее средство вкалывают в повреждённые мышцы, после чего они расслабляются. Боль исчезает, и пациент может ощутить облегчение.
Одна инъекция будет действовать в среднем до 16 недель.
Может потребоваться хирургическое лечение, в такой ситуации в спинномозговую жидкость вводится средство Баклофен. Ампула имплантируется в кожу живота.
Дополнительно человеку понадобится физиотерапия, конкретные процедуры назначаются в зависимости от состояния пациента. Они дают неплохие результаты при регулярном применении.
Врачи рекомендуют людям с центральным параличом выполнять лечебные упражнения, конкретные варианты подбираются в зависимости от состояния пациента. Состояние мышц удаётся улучшить при помощи массажа и водных процедур.
В качестве дополнения может быть назначена гомеопатия.
Исключительно комплексные мероприятия позволяют добиться неплохих результатов. При этом важно строго соблюдать рекомендации врача, в ином случае нужного эффекта не будет.
Процесс реабилитации является длительным и тяжёлым, потому как восстановить двигательную активность непросто. На скорость улучшения состояния влияет то, насколько запущена болезнь.
Если человек долгое время не лечится, тогда возникнет атрофия мышечной ткани.
При своевременном лечении есть шанс полностью восстановить мозговую активность и вернуть человека к полноценной жизни. Естественно, речь идёт о лёгких формах центрального паралича. В сложных ситуациях главная цель терапии – ослабить симптоматику патологии и научить человека жить с двигательными нарушениями. Гражданину в течение всей жизни понадобится заниматься лечебной гимнастикой и при необходимости принимать препараты. Для контроля состояния нужно наблюдаться у врача, чтобы не допустить прогрессирования центрального паралича.
Источник: //nevrology.net/sindromy-i-zabolevaniya/perifericheskoj-nervnoj-sistemy/paralich/tsentralnyj.html
Периферический парез
Периферический парез развивается при непосредственном повреждении нерва. При этом нарушения развиваются в одной группе мышц, которые иннервирует данный нерв. Мышечная слабость может отмечаться только в одной ноге или руке. Чем более крупный нерв поврежден, тем большую часть тела охватывает парез или плегия (паралич).
Периферические парезы развиваются вследствие следующих причин:
- дегенеративных заболеваний позвоночника, радикулита;
- демиелинизирующие заболевания;
- поражений нервов при заболеваниях соединительной ткани и васкулитах;
- сдавления нервов («туннельные синдромы»);
- травм нервов;
- отравления алкоголем и другими токсическими веществами.
При наличии периферического пареза возникает мышечная слабость, ослабление рефлексов, снижение тонуса. Отмечаются непроизвольные подёргивания мышц. Со временем развивается мышечная атрофия (мышцы уменьшаются в объёме), возникают контрактуры.
Парез лица развивается при повреждении лицевого нерва. Он характеризуется нарушением функционирования мимических мышц. У большинства пациентов наблюдается одностороннее поражение, но бывает и тотальный парез. Основным симптомом, указывающим на прогрессирование пареза лицевого нерва, является асимметрия лица или полное отсутствие двигательной активности мышечных структур со стороны локализации поражения.
Виды неврита (невропатии) лицевого нерва
- идиопатическая невропатия (паралич Белла) – наиболее частая (75%) форма, при которой точно установить этиологический фактор не удается; для этой формы характерны сезонность, развитие заболевания после охлаждения и простудные заболевания;
- отогенная невропатия составляет до 15% поражений лицевого нерва; наиболее часто ствол лицевого нерва повреждается при хронических воспалительных заболеваниях среднего уха и во время хирургических вмешательств (санирующие операции, мастоидотомия и др.);
- посттравматическая невропатия лицевого нерва при травмах черепа и головного мозга с переломом основания черепа, при ранениях и закрытых повреждениях шеи и лица;
- инфекционная невропатия – наиболее редкая (10%) форма поражения лицевого нерва, встречающаяся при поражении вирусом Herpes zoster (синдром Ханта), вирусом полиомиелита, гриппа, паротита и др.
Основным в патогенезе неврита лицевого нерва в настоящее время считаются отек и ишемия. Разнообразные этиологические факторы, которые описаны выше, вызывают нарушение сосудистого тонуса с наклонностью к спазмам, главным образом артериол, с последующим их расширением и стазом капилляров периневрия, приводящим к нарушению их проницаемости. Возникающий отек ведет к сдавлению вен и стенок лимфатических сосудов, что, в конечном итоге, приводит к ишемии ствола нерва с его набуханием и геморрагиям, к деструкции ишемизированного участка нерва. Особенно это выражено в его вертикальной (дистальной) части, где имеет место анатомическое сужение канала.
Диагностика пареза
Парезы и параличи неврологи Юсуповской больницы выявляют во время осмотра. Врач просит пациента совершить разные движения, затем пытается согнуть или разогнуть поражённую конечность и просит больного оказать сопротивление. Пациенту предлагается выполнить пробу, которая заключается в попытке удерживать обе одноимённые конечности на весу. Если мышечная сила снижена в одной из конечностей, то через 20 секунд она заметно опускается вниз.
После осмотра врач назначает обследование, которое помогает выявить причину пареза:
- компьютерную или магнитно-резонансную томографию;
- нейромиографию;
- клинические, биохимические и иммунологические анализы крови;
- исследование спинномозговой жидкости, полученной при люмбальной пункции.
После анализа результатов исследования невролог назначает лекарственную терапию. Тяжёлые случаи парезов профессора и врачи высшей категории обсуждают на заседании Экспертного Совета, принимают коллегиальное решение в отношении тактики дальнейшего ведения пациентов с парезом.
Лечение и реабилитация при парезах
Неврологи Юсуповской больницы назначают лекарственную терапию в зависимости от причины и вида пареза. Большое значение для восстановления движений и профилактики контрактур имеет реабилитационное лечение. Юсуповская больница оснащена современной аппаратурой ведущих мировых производителей. В клинике реабилитации работают инструктора-методисты ЛФК, которые повышают профессиональный уровень в ведущих европейских и российских реабилитационных центрах.
Реабилитация при парезах включает:
- лечебную гимнастику;
- механотерапию на специальных тренажерах;
- массаж;
- нервно-мышечную стимуляцию;
- использование ортезов;
- физиотерапевтические процедуры.
Для удобства пациентов разработаны комплексные программы реабилитации, которые позволяют сэкономить семейный бюджет и получить полный курс восстановительной терапии по стабильной приемлемой цене. Для того чтобы пройти курс лечения и реабилитации при парезах звоните по телефону Юсуповской больницы.
Автор