Корешковый синдром вызывается сдавлением (компрессией) спинномозгового нерва при выходе его из костного канала позвоночника.
На всем протяжении спинного мозга от него отходят веточки нервов, которые иннервируют различные органы. Основание этих нервов называется корешком или по-латински – radix. Поэтому другие названия корешкового синдрома – радикулопатия, радикулит.
Как образуются спинномозговые нервы?
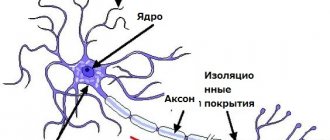
Спинномозговой нерв формируется двумя корешками, отходящих от спинного мозга. Корешки состоят из нейронов (нервных клеток) разного типа. Один корешок образован чувствительными нейронами (сенсорными или афферентными), второй – двигательными (моторными, эфферентными). Поэтому спинномозговой нерв относится к смешанному типу.
Спинномозговые нервы отходят от спинного мозга через костный канал соответствующего позвонка. Располагаются между соседними позвонками. При выходе из позвоночника делятся на две ветви: переднюю и заднюю. Задние ветви иннервируют мышцы спины и позвоночник. Передние же, переплетаясь между собой, образуют нервные сплетения и далее направляются к соответствующим органам и тканям организма.
Всего имеется 31 пара спинномозговых нервов. К ним относятся:
- Восемь шейных. Иннервируют соответствующие сегменты шейного отдела позвоночника – C1, C2…C8.
- Двенадцать грудных (T1…T12).
- Пять поясничных (L1…L5).
- Пять крестцовых (S1…S5).
- Один копчиковый нерв (Co1).
Каждый спинномозговой нерв сопровождают сосуды (артерия и вена), обеспечивая его питание и обогащение кислородом.
Как возникает корешковый синдром?
При различных патологических процессах позвоночника может возникать компрессия (сдавливание) и/или воспаление корешков спинномозговых нервов, что приводит к развитию заболевания. Такими патологическими процессами могут быть:
- Остеохондроз.
- Грыжа спинного мозга.
- Деформирующий спондилоартроз.
- Ушиб и другие травмы позвонков.
- Остеопороз и его осложнения (переломы).
- Опухоли спинного мозга (невриномы).
- Инфекционный процесс в позвонках (остеомиелит, туберкулез, сифилис) и другие причины.
Какими бы ни были причины, вызывающие корешковый синдром, суть возникновения синдрома одна – травматизация спинномозгового нерва.
Диагностические мероприятия
Для того, чтобы поставит точный диагноз и оценить степень деструкции тканей, необходимо надлежащим образом провести диагностические мероприятия. Актуальны следующие методики и исследования:
- Рентгенография позвоночного столба в прямой и боковой проекции. Позволяет выявить возможные искривления, дефекты рельефа, повреждения костных структур. По рентген снимку можно косвенно определить, есть ли деструкция в тканях межпозвоночных дисков;
- Томография позвоночника (КТ и МРТ). Высокоточная диагностическая методика позволяет рассмотреть в мельчайших деталях мягкие и твердые ткани на предмет воспаления, наростов, выпячиваний, деструкции и дегенеративных явлений;
- Миелография. Это один из видов рентгенографии. Исследованию подлежат спинной мозг и нервные корешки. В субарахноидальное пространство вводят контрастное вещество. Оно позволяет определить степень целостности тканей.
Что происходит при остеохондрозе?
Остеохондроз является самой частой причиной возникновения корешкового синдрома. При этом заболевании происходит сужение костных каналов, в которых проходят спинномозговые нервы. Также возможна травматизация нерва другими осложнениями остеохондроза: межпозвоночной грыжей, остеофитами (костными разрастаниями) и т. д.
Корешковый синдром при остеохондрозе развивается в течение нескольких лет по мере прогрессирования патологического процесса в позвоночнике.
Наиболее часто радикулопатия возникает при поясничном остеохондрозе. На втором месте – грудной отдел. Реже всего поражаются шейный и копчиковый отделы. Такая особенность напрямую связана с разницей строения позвонков.
Особенности строения позвонков и связь с радикулопатией
Частота развития и интенсивность проявлений корешкового синдрома прямо зависит от строения позвонков в разных отделах позвоночника:
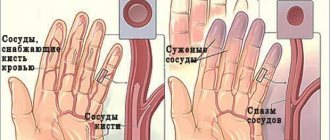
- Шейные позвонки сравнительно с другими позвонками, межпозвоночные связки здесь наиболее прочные. Межпозвоночные отверстия в шейных позвонках небольшого размера. Эта особенность заметно снижает риск прохождения через них грыжевых выпячиваний. Корешковый синдром в шейных позвонках появляется в основном за счет вовлечения (ишемии) сосудов, сопровождающих нерв. Вследствие чего возникает нарушение питания и снабжения кислородом этого нерва.
- Грудные и поясничные позвонки. На грудной, а тем более на поясничный отделы позвоночника приходится основная нагрузка. Межпозвоночные связки здесь относительно слабее шейного отдела. А отверстия для выхода сосудов и нервов – крупнее. Поэтому в этих отделах чаще образуются грыжи и другие патологические образования, вызывающие сдавление нервно-сосудистых пучков.
Причины патологии
Главные причины нарушения – это дистрофические изменения в позвонках и грыжа межпозвоночного дика. Обычно с данной патологией люди незамедлительно обращаются к врачу, потому что боль влияет на органы рядом с очагом поражения, развивается резко, значительно усиливается при любом движении.
Патология в грудной части позвоночника возникает намного чаще, чем в шее. Это можно объяснить особенностями анатомического строения позвоночника.
Радикулит бывает спровоцирован следующими факторами и заболеваниями:
- остеохондрозом;
- стрессами и нервным перенапряжением;
- дегенеративными изменениями в суставах;
- сифилисом;
- опоясывающим лишаем;
- туберкулезом;
- грыжа межпозвоночных дисков крестцового, шейного, грудного, поясничного отдела.
Проявления корешкового синдрома
Основными симптомами радикулопатии являются боль, нарушение чувствительности и движений. Давайте рассмотрим более подробно эти проявления.
- Боль является главным симптомом радикулопатии при остеохондрозе позвоночника. Возникает по ходу пораженного спинномозгового нерва. Бывает постоянной или в виде приступов – «прострелов». Характер болевых ощущений при этом очень разный. Боль характеризуется, как тупая или ноющая, острая или жгучая. Боль обычно усиливается при совершении движений. Время суток также оказывает влияние на появление боли – в ночное время она обычно усиливается.
- Нарушение чувствительности. Болевые ощущения обычно всегда сопровождаются нарушением чувствительности в пораженной области. Это может проявляться чувством онемения, «ползания мурашек». Часто развивается снижение болевого порога: при покалывании иголкой снижено восприятие по сравнению со здоровой областью тела.
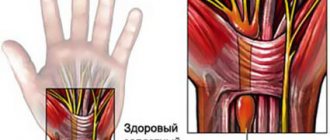
- Двигательные нарушения. Частый симптом при радикулопатии – слабость в мышцах пораженной области. Особенно этот симптом хорошо выражен на верхних или нижних конечностях.
- При длительно текущем патологическом процессе развивается мышечная атрофия – мышцы «усыхают» и постепенно теряют свои функции.
Симптомы радикулопатии и их связь с локализацией остеохондроза
Проявления корешкового синдрома прямо зависят от расположения патологического очага остеохондроза в позвоночном столбе. Сейчас мы кратко остановимся на основных симптомах.
Отдел шеи
При поражении первых двух шейных корешков (C1-C2) возникает головная боль в области темени и затылка. Часто наблюдается онемение этих участков, снижается тонус подбородочных мышц.
При нарушении в C3 появляется боль и чувство онемения в шее. Может встречаться онемение части языка, что сопровождается нарушением речи.
Поражение С4 характеризуется болями и онемением в плечевом поясе и области лопатки. Слабость мышц развивается в лопаточной и шейной области.
Начиная с С5 при поражении шейного отдела позвоночника появляются симптомы поражения верхней конечности.
Помимо болей и онемения в шейной и лопаточной областях при поражении, например, С5 появляются такие же симптомы в проекции плечевого сустава. При поражении С6-С7-С8 боль и онемение распространяются по поверхности плеча и предплечья, достигая пальцев кисти. Во всех случаях наблюдается слабость мышц верхней конечности.
Грудной отдел
Болевые ощущения при поражении этого отдела часто увеличиваются при акте дыхания, чихании, икоте, кашле.
При поражении первого корешка этого отдела (T1) боль и онемение направляются от области лопатки к подмышечной впадине и далее по всей внутренней поверхности верхней конечности. Может ощущаться боль и неприятные ощущения в глоточной области.
В локализации T2 – T6 появляются боли и онемение вдоль позвоночника, а также сзади и спереди в проекции ребер до самого нижнего края грудины. То есть боль имеет опоясывающий грудную клетку характер. Появляется мышечная слабость в лопаточной области. Часто возникает боль и неприятное ощущение наличия инородного тела в области глотки, пищевода или желудка.
При поражении T7 – T8 боль и онемение характеризуются также опоясывающим характером. Такие симптомы проявляются от проекции лопаток и к нижнему краю ребер сзади, а спереди до области эпигастрия (подложечной). Часто встречается боль и неприятные ощущения в области сердца и за грудиной.
Такие больные достаточно часто обращаются с этими жалобами к кардиологу, не подозревая у себя заболевание позвоночника.
Поражение T9 – T12 проявляется болью и онемением нижней части туловища: от нижнего края ребер до пупка, а иногда и ниже – до области паха (T12). Снижается тонус брюшного пресса. Часто появляются боли в животе. Это заставляет больных обращаться за первоначальной помощью к гастроэнтерологу.
Отдел поясницы
При поражении корешков поясничных нервов появляются болевые ощущения и сенсорные нарушения в области таза и нижних конечностей.
При локализации поражения в первых трех поясничных корешках (L1- L3) появляются боли и онемение в нижней части спины и живота и на бедрах. Также эти ощущения часто возникают в области паха и наружных половых органов.
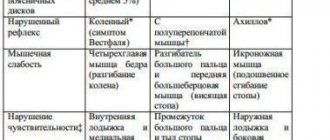
При поражении L4 болевые ощущения и чувство онемения направляются от поясницы и нижней части живота по бедру до колена, а иногда – и до голени. Появляется слабость мышц при совершении движения конечности в коленном суставе. Иногда атрофируются некоторые мышцы бедра, например, четырехглавая. При этом бедро визуально уменьшается в размерах и объеме.
Если в патологический процесс вовлекается корешок L5, то боли и нарушения чувствительности распространяются на всю нижнюю конечность и доходят до стопы. Возникает слабость мышц стопы. Часто больной не может стоять на пораженной нижней конечности.
Диагностика
В диагностике корешкового синдрома при остеохондрозе важную роль отводят сбору анамнеза и осмотру. Обычно уже на основании этих данных можно заподозрить заболевание.
Из дополнительных методов исследования применяют:
- рентгенографию позвоночника;
- магнитно-резонансную томографию (МРТ).
Эти методы позволяют более точно определить степень и локализацию поражения позвоночника при остеохондрозе.
Лечение
Больному показана иммобилизация позвоночника — нахождение в положении лежа на жесткой постели. При отсутствии воспаления избавиться от ущемления можно с помощью сухого тепла: грелки, мешочка с горячей солью, согревающих мазей (Капсикам, Випросал, Финалгон), перцового пластыря, горчичников.
В лечебные схемы включаются физиотерапевтические процедуры — фонофорез, электрофорез, ударно-волновая терапия, магнитотерапия. По назначению вертебролога или невролога может быть проведено «сухое» или подводное вытяжение позвоночника.
При острой, не устраняемой препаратами, боли, которая длится 3-4 месяца, пациента готовят к хирургическому вмешательству — удалению межпозвоночной грыжи.
| Препараты для лечения остеохондроза с корешковым синдромом | Терапевтическое действие |
| Нестероидные противовоспалительные средства — Диклофенак, Нимесулид, Мелоксикам, Кетопрофен, Ибупрофен | Снижение выраженности болевого синдрома и отечности, купирование воспаления |
| Миорелаксанты — Сирдалуд, Мидокалм, Баклосан, Толперизон | Расслабление спазмированной скелетной мускулатуры, устранение ущемления |
| Средства с витаминами группы B — Мильгамма, Комбилипен, Нейромультивит | Улучшение трофики поврежденных тканей, нормализация иннервации |
При своевременном обращении к врачу прогноз благоприятный. Будет проведено развернутое лечение с использованием всех оздоравливающих методик. Такой подход позволяет исключить развитие необратимых осложнений и появление болезненных рецидивов.
Как лечится радикулопатия?
Лечение проявлений корешкового синдрома комплексное и направлено в основном на устранение симптомов главного заболевания – остеохондроза позвоночника.
С этой целью применяются:
- медикаментозные препараты;
- физиолечение;
- массаж и мануальная терапия;
- ЛФК;
- рефлексотерапия и другие методы лечения.
Иногда проводится и хирургическое (оперативное) лечение. Оно показано, например, при наличии грыжи в области позвонков.
В острой фазе корешкового синдрома важно придерживаться постельного режима.