МКБ-10 является универсальным методом кодировки, включающим в себя информацию обо всех известных нарушениях, патологиях, заболеваниях. За каждым ее шифром кроется структура болезней, их причины, методы лечения. Код болезни Паркинсона МКБ 10 также в себя включает. Эта патология входит в число тяжелых нарушений нервной системы, вылечить которые на сегодняшний день не представляется возможным.
Описание
Сосудистый паркинсонизм.
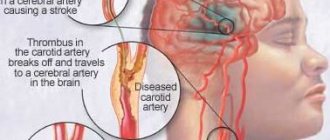
Уменьшение числа, амплитуды и скорости произвольных движений на фоне мышечной ригидности, этиопатогенетически связанное с наличием цереброваскулярной патологии. Клинически проявляется медлительностью, шаркающей походкой, постуральной неустойчивостью, гипомимией лица, склонностью к депрессии. Сосудистый генез заболевания устанавливается на основании данных УЗДГ интра- и экстракраниальных сосудов, церебральной нейровизуализации. Лечение преимущественно консервативное, состоит из базовой (сосудистой) и симптоматической (антипаркинсонической) терапии.
Симптомы и признаки
Данное заболевание обладает рядом особенностей, отличающих его от других патологий нервной системы:
- Дрожь в конечностях и мышцах головы.
- Невозможность длительное время выполнять монотонную работу, связанную с мелкой моторикой ввиду повышенного тонуса мышц, их скованности, сильного напряжения.
- О наличии этого заболевания может сказать и поза, которую больной принимает в покое. Как правило, голова наклонена вперёд, конечности поджаты, спина сгорблена.
- Больной передвигается небольшими шагами, практически не поднимая стопу с пола. Очень часто больные падают, теряя равновесие.
- Монотонная, практически неразличимая речь, отсутствие мимики и эмоций на лице.
- Склонность критиковать других людей, расстройства памяти.
- Сальная, жирная кожа, частые запоры, нарушение пищеварения, чрезмерное выделение слюны.
Дополнительные факты
Впервые предположение о наличии сосудистого фактора среди прочих причин поражения чёрной субстанции высказал в 1894 году французский невролог Бриссауд. В 1929 году американским врачом М. Критчли было представлено первое подробное описание атеросклеротического паркинсонизма. С внедрением в практическую неврологию методов нейровизуализации в России в 1997 году были разработаны клинико-нейровизуализационные критерии диагностики, модифицированные в 2004 году. Сосудистый паркинсонизм (СП) относится к редким формам вторичного паркинсонизма и составляет, по различным данным, 2-15% от всех его случаев. Патология диагностируется у 11% пациентов, перенёсших ишемический инсульт, в 14% случаев подкорковой формы ДЭП. Средний возраст больных колеблется в диапазоне 40-90 лет.
Сосудистый паркинсонизм
Причины
Основным этиологическим фактором развития СП выступает поражение подкорковых ганглиев, обусловленное цереброваскулярными нарушениями. Последние могут иметь острое (инсульт, лакунарный инфаркт) и хроническое (хроническая ишемия головного мозга) течение. Заболевание чаще возникает вследствие патологических изменений, происходящих в церебральных артериях на фоне хронической артериальной гипертензии. С учетом калибра поражённых сосудов выделяют две основные группы этиофакторов: • Поражение малых церебральных артерий.
Распространённая патология артериол и малых артерий наблюдается при гипертонической энцефалопатии, артериолосклерозе, амилоидозе сосудов, СКВ, антифосфолипидном синдроме. Поражение пенетрирующих сосудов, кровоснабжающих глубинные мозговые отделы, сопровождается хронической диффузной ишемией, преходящими эпизодами более выраженной ишемии (неполными инфарктами), провоцирующими патологические изменения подкорковых узлов.
• Поражение средних и крупных артерий.
Встречается реже. Обусловлено тромбоэмболией ветвей средней мозговой артерии, церебральным атеросклерозом, наличием артериовенозной мальформации, ангиопатией при узелковом периартериите, церебральным васкулитом. Сосудистый паркинсонизм является следствием ишемического или геморрагического инсульта в области базальных ядер.
Патогенез
Патологические изменения малых мозговых артерий потенцируют диффузную гипоперфузию тканей. Повышенная проницаемость стенок поражённых сосудов вызывает периваскулярный отёк, отложение гемосидерина, выход белков плазмы за пределы сосудистого русла. Результатом хронической ишемии и сосудистой проницаемости является гибель подкорковых структурных элементов. Погибшие участки недостаточно замещаются астроцитами, что становится причиной спонгиоза — патологической губчатости белого вещества. Поражение крупных ветвей и ствола средней церебральной артерии (сосудистый стеноз, окклюзия, истончение стенки) провоцирует возникновение инсульта с образованием обширного участка некроза подкорковых элементов. Таким образом, сосудистый фактор приводит к гибели дофаминпродуцирующих нейронов, дисметаболизму дофамина, повреждению дофаминовых рецепторов. Преобладание ацетилхолиновых активирующих воздействий на тормозящее моторику хвостатое ядро ведёт к гипокинезии, развивается паркинсонизм.
Классификация
Сосудистый паркинсонизм имеет вариабельную клиническую картину, может сочетаться с иными неврологическими симптомами, связанными с гемодинамическими изменениями, вторичными дегенеративными процессами. Указанные факторы обуславливают определённые диагностические трудности. Разобраться в многообразии клинической симптоматики помогает выявление характерных особенностей течения СП. В соответствии с данным критерием выделяют три варианта: • Острый/подострый.
Характерна внезапная либо быстро развивающаяся манифестация симптомов. В последующем наблюдается стабилизация течения, возможен определённый регресс симптоматики.
• Ступенеобразно прогрессирующий.
Клиника разворачивается постепенно. Период прогрессирования чередуется со стабилизацией и частичным регрессом проявлений.
• Неуклонно прогрессирующий.
Наблюдается наиболее редко. Типично непрерывное нарастание выраженности симптомов, периоды стабилизации отсутствуют. Аналогичное течение типично для первично-дегенеративных заболеваний ЦНС, что затрудняет проведение дифдиагностики. Особенности течения заболевания в значительной мере коррелируют с характером цереброваскулярной патологии. Понимание этиологии возникновения СП имеет определяющее значение для адекватного планирования лечебных мероприятий. В связи с этим целесообразно выделение следующих двух форм:
• Постинсультная.
Наблюдается при поражении церебральных артерий среднего/крупного калибра. Паркинсонизм развивается на протяжении 6-12 месяцев после перенесённого инсульта. Характерно подострое или острое течение. Акинетико-ригидный синдром может иметь односторонний характер. Нейровизуализирующие методы исследования выявляют локализованную контрлатерально зону инсульта.
• Безинсультная.
Типична для поражения мелких интрацеребральных артерий. Паркинсонизм имеет подострый дебют, прогрессирует ступенеобразно, реже — неуклонно. Акинетико-ригидная симптоматика носит двусторонний характер. Нейровизуализация обнаруживает диффузные изменения подкорковых структур, лакунарные очаги в скорлупе и бледном шаре.
Болезнь Паркинсона по МКБ-10 и ее особенности
В классификаторе код МКБ для болезни Паркинсона обозначается как Класс VI G20. Этот класс присваивают всем болезням нервной системы, то есть в основе заболевания лежат неврологические проблемы. Если быть более точным, нарушение проявляется из-за первичного поражения группы нейронов, основной функцией которых является выработка дофамина.
Принято считать, что этот гормон отвечает за формирование чувства любви, привязанности, других положительных эмоций, но на самом деле он так же играет крайне важную роль в когнитивной деятельности человека и именно эта сторона при болезни Паркинсона страдает больше всего. Человек становится инертным, его умственные процессы значительно замедляются, в сознании и речи появляются персеверации.
Буква G в МКБ-10 присваивается экстрапирамидным и другим двигательным расстройствам. Болезнь Паркинсона по МКБ-10 вызывает моторные нарушения именно в экстрапирамидных структурах мозга. Главными ее симптомами являются:
- Ригидность мышц — они становятся как будто «твердыми», плохо поддающимися контролю.
- Ограничение движений — та немногая активность, что остается у больного, имеет очень замедленный темп.
- Непроизвольные движения в виде тремора рук.
- Неустойчивое положение тела, причем речь идет не только о конечностях, неправильно по отношению к ним располагается и голова больного.
Важно: Все перечисленные выше симптомы появляются не одномоментно, а постепенно, постоянно ухудшая жизнь больного. Именно поэтому заболевание в МКБ-10 относится к дегенеративным.
Болезнь Паркинсона код по МКБ 10 содержит в себе также цифровое обозначение – 20. Это позволяет выделить данное нарушение среди множества других со схожими симптомами и причинами, но все же имеющих свои особенности.
Другие коды в классификации МКБ-10
Симптомы болезни Паркинсона настолько специфичны, что со временем у них появилось единое определение – «паркинсонизм». Хотя чаще всего комплекс проблем свидетельствует именно о развитии болезни Паркинсона, встречаются и другие неврологические заболевания, для которых характерно проявление той же самой группы признаков. Они выделяются в отдельные группы в структуре МКБ-10.
Патология, имеющая сходство с болезнью Паркинсона
| Код в классификаторе МКБ-10 | Название болезни в МКБ-10 | Особенности нарушения |
| G21 | Вторичный паркинсонизм | Включает в себя группы паркинсонизмов, вызванных лекарственными средствами и нарушения, являющиеся последствием энцефалита. Встречается гораздо реже основного заболевания, но прогрессирует очень быстро и с трудом поддается хоть какому-то лечению |
| G22 | Паркинсонизм при болезнях из других рубрик | Главным образом проявляется в треморе верхних конечностей. |
| G24 | Дистония | Включает в себя разные нарушения, проявляющиеся в спазматическом сокращении мышц, в том числе спастическую кривошею и блерафоспазм. |
| G25 | Другие болезни, в основе которых лежат экстрапирамидные и двигательные нарушения | Включает в себя различные тики, треморы, хореи уточненного и неуточненного генеза. |
Важно: Болезнь Паркинсона встречается в несколько раз чаще любого из представленных выше нарушений, поэтому в первую очередь при появлении симптомов исключают именно ее.
Код по МКБ синдрома Паркинсона
Болезнь Паркинсона в МКБ-10 нередко путают с другими сложными нарушениями, имеющими схожее название, но принципиально отличающиеся этиологией, симптомами и методами лечения. Одна из таких ошибок — синдром Паркинсона МКБ 10.
Следует помнить, что неврологическое дегенеративное заболевание, проявляющееся паркинсонизмами, профессиональные медики никогда не называют синдромом. По своей сути все синдромы являются только совокупностью симптомов с общей основой, в то время как болезни – это общее состояние организма, мешающее нормальной жизни и деятельности.
Синдром Вольфа Паркинсона Уайта МКБ 10 – это врожденная аномалия сердца, проявляющаяся в основном аритмией и тахиаритмией. В структуре классификатора он входит в другой класс и группу. Код синдрома Паркинсона по МКБ 10 обозначается как Класс IX I45.6. Это значит, что нарушение входит в класс болезней кровообращения. Его официальным названием в системе МКБ-10 является синдром преждевременного возбуждения. Он характерен для нескольких тяжелых заболеваний сердца, среди которых:
- Аномалии Эбштайна.
- Некоторые виды кардиомиопатий.
- Пролапс митрального клапана и другие.
Естественно, что лечение такого поражения требует другого подхода, специальных лекарственных средств, не имеющих ничего общего со снятием симптомов болезни Паркинсона.
Симптомы
В типичных случаях отмечается двустороннее подострое развитие симптоматики. Гипокинезия, мышечная ригидность преобладают в нижних конечностях. Пациенты жалуются на скованность, затруднения при ходьбе, «прилипание ступней к полу». Походка замедленная, шаркающая, мелкими шажками. Типична медлительность, отсутствие жестикуляции, обеднение мимики. Рано появляется постуральная неустойчивость — дискоординация, затрудняющая удержание тела в определённой позе и при изменении положения. Мышечная ригидность приводит к постоянному полусогнутому положению конечностей. В ряде случаев заболевание манифестирует появлением лёгких паркинсонических знаков: изолированной олигобрадикинезии (в пределах нижних конечностей), одного умеренно выраженного симптома паркинсонизма, нескольких проявлений лёгкой степени. Симптоматика начальной стадии суммарно не достигает определяющих истинный паркинсонизм критериев, аналогична дебюту ряда дегенеративных заболеваний, клинике возрастных подкорковых изменений. Заподозрить СП в подобных случаях можно по мере прогрессирования симптомов. Замкнутость. Заторможенность. Обонятельные галлюцинации. Потеря обоняния. Тремор. Тремор рук.
Проявления болезни Паркинсона по МКБ-10
Кроме самых ярких симптомов – «паркинсонизмов», заболевание проявляется и другими неврологическими проблемами. Внешне они выглядят очень специфично, поэтому позднюю стадию можно заметить даже непрофессиональным взглядом. Больной мало проявляет свои эмоции мимически, редко моргает, тихо и монотонно разговаривает. Движения становятся медленными, даже заторможенными. Сначала больному становится трудно ходить, разворачиваться, затем страдает мелкая моторика рук.
Вся поза человека становится более «старческой» — спина сгорблена, ноги шаркают при ходьбе, а руки перестают оказывать помощь в сохранении равновесия. Постепенно появляется тремор – сначала рук, а потом и головы. Он исчезает только в ситуации, когда человек полностью расслабляется, а значит во сне. В конечном итоге больной становится инвалидом, а в дополнение к физическим дефектам появляются и умственные. Практически всегда болезнь Паркинсона по МКБ-10 сопровождается деменцией, так что оставлять больного на поздних стадиях без присмотра становится опасно.
Стадии болезни Паркинсона по МКБ-10
Большинство медиков использует классификацию Маргарет Хен и Мелвина Яр. Она включает в себя 5 основных стадий и две промежуточные. Они представлены в таблице.
Классификация болезни Паркинсона
| Название стадии | Внешние проявления |
| Первая | Первые паркинсонизмы появляются только на одной конечности, обычно на ведущей руке. |
| Стадия 1,5 | К проблемам одной конечности присоединяется туловище. |
| Вторая | Паркинсонизмы появляются со второй стороны, но при этом общая устойчивость тела сохраняется. |
| Стадия 2,5 | Появляется общая неустойчивость, но больной еще может контролировать ее. |
| Третья | Ситуация постепенно усугубляется, поскольку контролировать неустойчивость становится трудно, но в целом человек еще способен заботиться о себе самостоятельно. |
| Четвертая | Больной еще может ходить или стоять без помощи других, но для обслуживания себя нужна поддержка, поскольку постепенно наступает обездвиженность рук. |
| Пятая | Больной становится лежачим. Передвигаться в коляске он может только с посторонней помощью. |
Важно: При раннем обнаружении болезни и приеме назначенных препаратов, переход на более поздние стадии замедляется. Больной долгое время может вести привычный образ жизни.
Лечение болезни Паркинсона по МКБ-10
Для устранения симптомов болезни требуются сильные лекарственные средства, нередко они сами по себе приводят к нежелательным тяжелым побочным эффектам. Список основных препаратов в МКБ-10 включает в себя:
- Азилект – препятствует разрушению дофамина. Применяется на первых стадиях болезни.
- Мендилекс – холиноблокирующее средство, способное несколько уменьшить паркинсонизмы.
- Мидантан или Пк-мерц – повышают выделение дофамина.
- Мирапекс – стимулирует выделение дофамина.
- Наком или Тремонорм – снимают паркинсонизмы на длительное время, по сравнению с другими веществами.
- Пантогам или пантокальцим – стимулируют умственную деятельность.
- Паркон – стимулирует деятельность некоторых структур мозга.
Все перечисленные препараты требуют врачебного назначения и наблюдения. Они могут быть опасны даже для здорового человека.
Болезнь Паркинсона в МКБ 10 определяется как тяжелое нарушение, и без медицинской помощи дегенерация наступает довольно быстро, а значит, человек рискует стать инвалидом за считанные месяцы. С другой стороны, правильный уход и своевременное оказание врачебной помощи дает возможность нормального существования на протяжении долгих лет, хотя полностью остановить развитие болезни не удастся.
Возможные осложнения
Ранее формирование постуральных расстройств значительно затрудняет самостоятельные передвижения пациента, опасно падениями, травмированием больного. Ситуация усугубляется при наличии мозжечковых и пирамидных нарушений. Ограничение двигательной активности осложняется формированием контрактур суставов. Сопровождающие паркинсонизм изменения личности (сужение круга интересов, замкнутость, пониженный фон настроения) способствуют возникновению депрессии. Прогрессирующие когнитивные расстройства ведут к деменции. Больной утрачивает возможность самообслуживания, требует постоянного ухода. Псевдобульбарный паралич опасен аспирацией пищи с развитием аспирационной пневмонии.
Диагностика
Диагностировать сосудистый паркинсонизм позволяет наличие клинических критериев акинетико-ригидного синдрома, подтверждённого инструментальными исследованиями цереброваскулярного заболевания, выявления причинно-следственной связи между ними. Поскольку сосудистый генез патологии обуславливает полиморфизм клинических проявлений, устанавливать диагноз СП целесообразно, если паркинсонизм является доминирующим синдромом. Основные диагностические мероприятия включают: • Осмотр невролога.
Подтверждает олигобрадикинезию с преимущественным поражением нижних конечностей, пластический мышечный тонус, постуральную неустойчивость. Паркинсонизм сочетается с другими неврологическими расстройствами. Когнитивное тестирование определяет замедленность мышления различной степени, снижение памяти, сложности концентрации внимания.
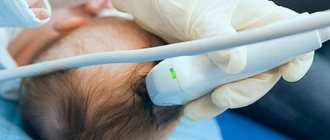
• УЗДГ сосудов головы и шеи.
Дает возможность оценить состояние мозгового кровообращения, диагностировать цереброваскулярную патологию. В ходе исследования можно обнаружить сосудистый стеноз, тромбоэмболию, диффузные изменения артериальных стенок. Отсутствие гемодинамических нарушений позволяет исключить сосудистый генез болезни, но их наличие не является однозначным подтверждением СП.
• МРТ головного мозга.
Выявляет сосудистое поражение ответственных за паркинсонизм структур. Морфологическим субстратом постинсультного СП являются подкорковые фокусы в бассейне средней и передней церебральных артерий. Безинсультная форма характеризуется диффузным характером поражения, наличием множественных лакунарных очагов. Данные КТ головного мозга менее информативны, используются при невозможности проведения магнитно-резонансной томографии. Важное место в диагностическом поиске занимает дифференциальная диагностика. Особую сложность представляют пациенты пожилого возраста, поскольку у них часто обнаруживаются сосудистые нарушения и возрастная дегенерация базальных ганглиев.
Причины возникновения синдрома Паркинсона
Основная причина возникновения недуга – деградация и смерть нейронов головного и спинного мозга, ответственных за координацию движений, мышечный тонус, поддержание устойчивого положения тела в пространстве.
Учёные отмечают недостаток нейромедиатора дофамина в местах массовой гибели нейронов в этих областях.
Дофамин отвечает за кооридинацию движений, их правильные сокращения.
К факторам риска можно отнести злоупотребление алкоголем, курение, пожилой возраст (старше 65 лет), сахарный диабет, наличие данного заболевания у родственников, развитие шизофрении в раннем возрасте и т.д.
Установить точную причину развития болезни можно лишь после прохождения обследования и консультации врача-невролога.
Дифференциальная диагностика
Дифференцировать сосудистый паркинсонизм от болезни Паркинсона позволяют особенности течения, отсутствие постурального тремора, расстройств обоняния, наличие пирамидной, мозжечковой сопутствующей симптоматики. Значительные сложности представляет дифдиагностика сосудистой патологии от дегенеративных поражений ЦНС (мультисистемной атрофии, деменции с тельцами Леви, кортикобазальной дегенерации). Достоверно исключить первично-дегенеративный генез подкорковых нарушений можно только на основе данных патоморфологического анализа.
Краткое описание
Болезнь Паркинсона (паралич дрожательный) — идиопатическое медленно прогрессирующее дегенеративное заболевание ЦНС, характеризующееся замедленностью движений, ригидностью мышц, тремором в покое и нарушением позных рефлексов. В основе заболевания — поражение пигментированных дофаминергических нейронов плотной части чёрной субстанции и других дофаминсодержащих ядер ствола головного мозга. Средний возраст начала заболевания — 57 лет. Болезнь реже возникает у курильщиков, что связано со способностью табачного дыма ингибировать МАО B. У 5–24% пациентов — отягощённый семейный анамнез. Частота. 1% населения старше 65 лет; 0,4% населения старше 40 лет.
Код по международной классификации болезней МКБ-10:
- G20 Болезнь паркинсона
Генетическая классификация
• Болезнь Паркинсона с тельцами Леви (168601, Â) характеризуется ранним началом (в среднем в 47 лет), быстрым прогрессированием (смерть в среднем в 56 лет), отсутствием тремора. Патоморфология: тельца Леви в цитоплазме нейронов.
• Ювенильный паркинсонизм (*600116, ген PDJ, 6q25.2–q27, r) регистрируют до 40 лет. Классические симптомы: брадикинезия, ригидность мышц, тремор. Деменция отсутствует. Патоморфология: дегенерация нейронов и демиелинизация в плотной части чёрного вещества и голубоватом месте; тельца Леви отсутствуют. Большая часть случаев зафиксирована у людей, рождённых от близкородственных браков.
• Семейная болезнь Паркинсона типа 1 (#601508, ген PARK1, 4q21–q23, 163890, Â) возникает вследствие мутаций гена a — синуклеина (163890, SNCA), кодирующего пресинаптический белок; характерны раннее начало (46±13 лет) и высокая пенетрантность гена.
• Болезнь Перри (*168605, Â) — паркинсонизм с альвеолярной гиповентиляцией, депрессивным состоянием (антидепрессанты неэффективны); уменьшение содержания таурина в крови и ликворе.
• Ювенильный паркинсонизм Ханта (168100, Â) возникает у детей и подростков; характерно медленное течение, классические симптомы паркинсонизма. Патоморфология: дегенерация и гибель клеток чечевицеобразного ядра.
• Предрасположенность к развитию заболевания (например, локус 2p13).
Лечение
Терапия СП требует комплексного подхода, направленного на лежащий в основе патологии этиопатогенетический фактор и основные клинические проявления заболевания. Существенное значение имеет нормализация мозговой гемодинамики, профилактика возникновения ОНМК. В большинстве случаев применяется консервативное лечение, включающее: • Базисную терапию.
Направлена на сосудистый механизм развития болезни, предупреждает дальнейшее поражение мозговых тканей. Проводится коррекция артериального давления, антиагрегантная, антиатерогенная терапия. Высокий риск кардиогенной эмболии является показанием к назначению антикоагулянтов.
• Симптоматическое лечение.
Паркинсонизм выступает показанием к дофаминергической терапии, осуществляемой в первую очередь препаратами леводопы. Курс пробной леводопатерапии производится в максимальной суточной дозировке в течение 1-3 месяцев, эффективен у 22-50% больных. Действие леводопы потенцируют амантадины. При отсутствии эффекта назначают терапию агонистами дофаминовых рецепторов, ингибиторами МАО. Параллельно проводят нейропротекторную, ноотропную, антидепрессантную терапию. Хирургическое лечение сводится к стереотаксическим операциям. Наиболее распространена паллидотомия — частичное разрушение бледного шара. Вмешательство может быть эффективным при ограниченных поражениях. Многоочаговые процессы, а также экстранигральный, не связанный с патологией чёрной субстанции паркинсонизм плохо поддаются нейрохирургическому лечению.
Профилактика
Первичная профилактика СП включает исключение факторов, приводящих к патологическим изменениям сосудов головного мозга (курения, атерогенного питания, набора избыточной массы тела), адекватную коррекцию артериальной гипертензии, своевременную терапию сердечно-сосудистых заболеваний. Вторичная профилактика заключается в поддержании полноценной мозговой гемодинамики, профилактике острых нарушений церебрального кровотока. Пациентам под наблюдением терапевта или кардиолога следует осуществлять постоянный контроль артериального давления. Рекомендованы регулярные курсы сосудистой терапии.
Источник
Диагностика и лечение
Прежде всего в ходе диагностики врач собирает анамнез жизни и анамнез заболевания.
Доктор задаёт вопросы об условиях жизни больного, его материальном состоянии, вредных привычках, травмах и повреждениях головы, перенесённых или имеющихся заболеваниях и т.д.
Выясняется, страдают ли родственники больного паркинсонизмом. На следующем этапе важно оценить внешний вид пациента, его выражение лица, положение в покое, походку.
Часто при диагностике болезни проводится так называемый фармакологический тест, суть которого заключается в назначении больному препаратов на основе дофамина.
Если после начала приёма этих препаратов симптомы паркинсонизма снизились или вовсе исчезли, то можно говорить о постановке диагноза.
Не лишней будет и консультация психолога для оценки эмоционального состояния. Осуществляется это при помощи анкет, опросников, тестов.
Окончательно подтверждается диагноз при помощи магнитно-резонансной томографии (МРТ), на котором повреждённые участки головного мозга, отвечающие за координацию движений и поддержание мышечного тонуса, будут будто бы высветленными.
МРТ также позволит исключить другие диагнозы, в том числе и опухоль.
Лечение этого заболевания осуществляется как оперативно, так и медикаментозно.
Оперативное вмешательство подразумевает вмешательство в головной мозг и разрушение его участков, ответственных для чувствительность.
Делается это для восстановления возможности нормально двигаться.
Медикаментозное лечение заключается в назначении специальных препаратов, куда входят:
- препараты, содержащие дофамин или его предшественников;
- лекарства, замедляющие распад дофамина;
- так называемые нейропротекторы, защищающие нейроны от разрушения;
- антидепрессанты, способствующие нормализации эмоционального состояния пациента;
- лечебная физкультура;
- глубокая стимуляция головного мозга, при которой в мозг вставляются электроды, стимулирующие тот или иной участок, что также может способствовать стабилизации состояния больного.
О лечении паркинсонизма народными средствами и нетрадиционными методами читайте в этой статье.